При лечении зубов практически ни одна манипуляция не обходится без обезболивания.
На данный момент есть много видов и подвидов анестезии, которые различаются препаратами, методами введения и областями использования.
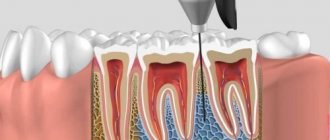
Анестезия в стоматологии торусальная – это анестезия, которую проводят на нижней челюсти для блокировки нервных волокон. При этом сама анестезия ставится в области торуса – валика на нижней челюсти, отсюда и ее название. За счет этого можно обезболить зубы на нижней челюсти небольшим количеством препарата.
Показания к торусальной анестезии
Показаниями к данному методу местной анестезии являются:
- Лечение зубов на нижней челюсти
- Наложение шины на нижнюю челюсть после травматизации
- Удаления на нижней челюсти
- Лечение перикоронарита
- Очищение гнойных очагов
- Удаление опухолей
- Операции в области ВНЧС
К противопоказаниям можно отнести все обычные противопоказания для местной анестезии – аллергию, некоторые психические и системные заболевания, а также психологическое состояние пациента – если вы сильно боитесь уколов, то, возможно, вам стоит подобрать другой тип обезболивания во время лечения.
Зона обезболивания и особенности анатомии
Так как выключается «нижнечелюстной» нерв, то пациент получает тот же самый набор ощущений, что и при мандибулярной анестезии: односторонне отключение зубов, слизистая и кожа щеки, десны начиная от 35 до 37 или от 45 до 47 (то есть от второго премоляра ко второму моляру посередине).
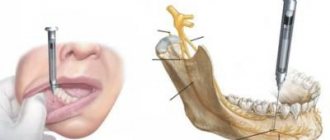
Анатомическое образование валик или возвышение состоит из двух костяных тяжей, которые отдают мыщелковый и венечный отростки. Располагается он выше и кпереди от костного язычка челюсти на внутренней поверхности ветви челюсти. По трём скатам нижнечелюстного валика идут 3 нерва (щечный, язычный и нижнечелюстной) по трём соответствующим направлениям (к вырезке челюсти, к нижнечелюстному отверстию и к основанию венечного отростка).
Виды анестезии торусальной в стоматологии
Есть две основных методики проведения этого типа анестезии:
- По Вазирани-Акинози
- По Гоу-Гейтсу
Технику Вазирани-Акинози используют только если все остальные методы обезболивания уже испробованы и не сняли чувствительность в достаточной степени.
Плюсом именно Вазирани-Акинози является эффективное обезболивание в случае наличия более 3 нервов в зубе, а в минусы стоит отнести сложную методику выполнения.
Методика по Гоу-Гейтсу – более распространенная, хотя также не так проста для применения.
Методика «высокой» анестезии нижнеальвеолярного нерва
Проведение стандартной мандибулярной анестезии не всегда обеспечивает достаточное обезболивание нижней челюсти, что можно объяснить наличием дополнительной иннервации. Зубы нижней челюсти могут получать дополнительную иннервацию от подъязычного, ушно-височного и верхних шейных нервов. Подъязычная ветвь выходит из ствола нижнеальвеолярного нерва приблизительно на 1 см выше нижнечелюстного отверстия и потому ее невозможно выключить обычными методиками. От ушно-височного нерва отходят разветвления к пульпе нижних зубов через отверстия в ветви нижней челюсти. Эта иннервация блокируется «высокой» анестезией по Гау-Гейтс (G.A.Gow-Gates) и Акинози (J.O.Akinosi).
Осложнения торусальной анестезии
При проведении торусальной анестезии доктор должен хорошо владеть техникой и иметь возможность беспрепятственно произвести вкол в нужное место. Поэтому если пациент недостаточно широко открывает рот – то игла может сместиться при уколе, что приведет к неполному онемению зоны действия анестезии.
Также может образоваться небольшая внутренняя гематома вследствие ранения мелких сосудов иглой.
Один из специфических рисков именно торусальной анестезии – это нарушение дыхания. Это редкое осложнение и наши доктора знают порядок действий, то есть что делать, если они заметят нарушение дыхание у своего пациента.
Техника проведения
Так как техника была разработана советским стоматологом Вайсбремом, она носит его название. Помимо методики Вайсбрема существуют еще несколько опробованных способов торусальной анестезии, разработанных другими опытными стоматологами — Легарди, Акинози и др.
По Вайсбрему
Чтобы инстилляции лекарства прошла успешно, пациент должен запрокинуть голову и широко раскрыть рот. При инстилляции игла шприца достигает челюстной кости, поэтому его следует держать строго перпендикулярно щеке пациента. От правильного нахождения точки торуса зависит успех обезболивания.
Игла шприца вводится в мягкие ткани достаточно глубоко и находится на уровне первого либо второго жевательного моляра. После введения иглы инстиллируется лекарственный состав в объеме 1,5-2 кубика. Для проверки попадания иглы в кровеносный сосуд врач затягивает небольшой объем лекарства обратно в шприц. Наличие крови в корпусе шприца говорит о деформации кровеносного сосуда во время инстилляции.
Если все прошло удачно, врач проводит блокировку языкового нерва. На его обезболивание расходуется не более 0,5 мл лекарственного состава. Через 5 минут пациент должен почувствовать онемение нижнечелюстного отдела, и только после этого можно приступать к лечебным процедурам.
По Акинози
С помощью методики блокируются два нерва — язычковый и луночковый. Пациенту не нужно широко открывать рот, все манипуляции проводятся с сомкнутыми зубами. Врач вводит иглу шприца в точку между бугром и отводом нижней челюсти. Объем лекарственного средства тот же и составляет 1,5-2 мл. Однако анестезия по Акинози применяется лишь в случаях неэффективной блокировки нервных окончаний другими методиками.
Несмотря на высокую эффективность обезболивания, метод отличается следующими рисками:
- травмирование лицевого нерва;
- деформация надкостницы;
- травмирование крыловидной и височной мышцы.
Метод Аскинози требует высокой квалификации стоматолога, так как является небезопасным и травматичным. Однако именно метода Аскинози приносит качественное обезболивание пациентам, у которых в молярах два и более нервных окончаний.
По Гоу-Гейтсу
Метод анестезии был разработан австралийским стоматологом Гоу-Гейтсом. Отличается тем, что инстилляция проводится в угол губ пациента. Шприц вводится в сухожилие крыловидной и височной мышц и касается челюстной кости. После взятия аспирационной пробы (проверка на наличие крови в растворе) стоматолог вводит лекарственный состав в объеме 1,5 -2 мл. Далее пациент должен находиться с открытым ртом до полной блокировки нервных окончаний. Это занимает не более пяти минут, хотя и приносит неудобства.
Несмотря на неудобства, с помощью метода Гоу-Гейтса блокируются сразу несколько нервных корешков:
- челюстно-подъязычный;
- язычковый;
- височный;
- щечный;
- нижний луночковый.
Полная блокировка нервных корешков наступает несколько позже, чем при использовании других методик.
Неправильно проведенная инстилляции может вызвать спазм дыхательных путей и образование гематомы. Метод относится к наиболее безопасным.
Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Достоинства метода
- Быстрое наступление эффекта потери чувствительности и блокировки нервных импульсов.
- Успешно применяется при кесаревом сечении или для облегчения схваток при родах. Благодаря безопасному воздействию на организм пациента роженица может не волноваться за здоровье малыша.
- В организм больного попадает намного меньшая доза лекарственного средства по сравнению с иными разновидностями наркоза.
- Благодаря использованию тонкой иглы при введении препарата риск внутренних повреждений сводится к минимуму.
- Данная методика обезболивания предполагает максимально расслабленное состояние мышц, что в значительной степени помогает хирургу при операции.
- Происходит минимальная интоксикация организма при введении препарата, так как процент попадания анестетика в кровь носит единичные случаи.
- Обезболивающий эффект не затрагивает органы дыхания, соответственно, автоматически исключаются проблемы, связанные с легкими, как это бывает при общем наркозе.
- Пациент остается в сознании, что способствует моментальному устранению осложнений, так как между медиками и больным сохраняется прямой контакт во время всего процесса оперативного вмешательства.
- Минимальный риск осложнений после проведения пункции благодаря простоте методики ввода анестетика.
Спинальная анестезия имеет массу преимуществ
Технология применения наркоза
Для обеспечения полной безболезненности наркоз вводят в полость позвоночного столба, находящуюся между оболочками головного и спинного мозга. Эта зона наполнена спинномозговой жидкостью — ликвором. Благодаря попаданию в данное пространство анестетика достигается полное «отключение» нижней части туловища. Данный результат достигается за счет блокировки нервных импульсов, исходящих от нервных корешков позвоночника к головному мозгу. Поэтому человек ничего не ощущает во время действия лекарственного препарата.
Анальгезирующее средство вводится в субарахноидальное пространство
Для введения спинальной анестезии требуется техническое мастерство специалиста, так как этот процесс не из легких. К тому же, спинальная анестезия проводится с использованием медицинских инструментов, которые позволяют снизить риск развития осложнений после наркоза.
К таким инструментам относятся:
- спиртовые обеззараживающие ватные тампоны для антисептических процедур;
- два шприца, один из которых с местным обезболивающим средством для менее чувствительного введения спинальной пункции. А второй шприц заправлен непосредственно анальгезирующим средством для спинальной анестезии;
- особая игла для проведения спинномозговой пункции. К слову, она значительно тоньше той, которую применяют при наркозе эпидуральным методом.
Возможные ошибки при введении иглы
При неправильном вводе иглы и(или) лекарства возможно развитие множества осложнений:
- потеря чувствительности слизистой глотки;
- повреждение внутренней крыловидной мышцы с дальнейшим развитием контрактуры нижнечелюстного отдела;
- нарушение целостности сосудов, что влечет кровоизлияние;
- проникновение наркотического вещества в кровь, что вызывает ишемию кожи подбородка и нижней губы;
- парез мышц, отвечающих за мимику;
- развитие невротических состояний;
- перелом иглы, которую нельзя немедленно извлекать, если она осталась глубоко в тканях – такую операцию необходимо выполнять стационарно после выполнения рентгеновских снимков;
- постинъекционные воспалительные процессы.
Выполняя инъекцию, необходимо строго придерживаться техники применения инструмента, не вводить иглу впритык до канюли, не делать резких и быстрых движений, использовать качественные инструменты.
Любой вид анестезии оказывает негативное влияние на печень, разрушая ее клетки, но это не повод отказываться от обезболивающего, достаточно применять инновационные средства после наркоза, которые предназначены для поддержки организма в таких ситуациях.
Противопоказания к применению спинальной анестезии
Полным противопоказанием для спинального наркоза являются:
- непосредственный отказ человека от проведения процедуры;
- проблемы со свертываемостью крови – чтобы исключить объемную кровопотерю;
- инфекция или воспаление в месте будущей инъекции наркоза;
- критические состояния пациента в виде шока, большой кровопотери, сепсиса, дисфункции легких и сердца;
- аллергия на все виды анестетиков, используемых при пункции;
- менингит и другие инфекционные болезни нервов;
- гипертония;
- герпес;
- аритмия.
При наличии абсолютных противопоказаний к спинальной анестезии врачам придется использовать иной метод обезболивания
К относительным противопоказаниям, когда польза значительно превышает вред, наносимый пациенту спинальной анестезией, относятся:
- изменение структуры позвоночника, как врожденное, так и приобретенное вследствие травм;
- пациенту был заранее дан прогноз на обильную кровопотерю во время хирургической операции;
- жар, связанный с инфекционными заболеваниями;
- рассеянный склероз, эпилепсия и другие болезни нервной системы;
- психические отклонения (когда есть вероятность, что пациент не сможет лежать неподвижно во время операции);
- применение аспирина незадолго до назначения спинального наркоза по причине повышения риска кровопотери ввиду свойств данного препарата;
- вероятность увеличения времени оперативного вмешательства;
- детский возраст.
Прочие, не столь популярные способы
Среди иных техник изредка применяются следующие:
- По Легарти – используют как при недостаточном, так и при свободном открывании рта, жало иглы вводится на переднем крае нижней челюсти, продвигается по ее внутреннему краю и постепенно выпускается анестетик. В ходе манипуляции пальпируется верхний отдел ретро-молярного треугольника.
- Аподактильный вариант – ориентиром в данном варианте является крыловидно-нижнечелюстная складка, которая может быть различной ширины и расположена к внутренней части ротовой полости от височного гребешка.
- Внеротовой доступ используется, когда внутрь рта нет доступа, в ходе его применения уточняется проекция нижнечелюстной прорези на коже. Анестетик впрыскивается дозировано в два приема.
Торусальный способ обезболивания
Торусальная анестезия – это разновидность местного обезболивания, при которой анестетик впрыскивается в нижнечелюстной валик – торус. Во время совершения инъекции игла находится в одном положении, что значительно облегчает освоение техники. Открыл данный метод обезболивания в 1941 году М.М Вейсбрем.
При введении анестетика понижается порог чувствительности:
Нижнечелюстной валик выглядит так
- нижнечелюстного отдела;
- области подбородка;
- альвеолярного отростка;
- кожи лицевой части;
- внутриротовой слизистой.
Торусальная анестезия по Вейсбрему отличается от стандартного мандибулярного обезболивания тем, что игла на протяжении всего укола находится под неизменным углом.