Какие причины нарушения
Самая вероятная причины возникновения ацетонового запаха – диабет. При этом заболевании отмечается недостаток инсулина в результате нарушения обмена веществ. Запах будет первым признаком этого заболевания, как и вялость, апатия, утомляемость и другие проявления интоксикации.
Другой фактор заключается в нарушении работы гепатобилиарной системы и почек. Они выводят токсические вещества из организма. При различных заболеваниях функция органов нарушается, вредные компоненты, включая ацетон, накапливаются в тканях.
Ацетоновый запах отмечается при почечной недостаточности. Также это явление присутствует при голодании.
Одним из наиболее опасных признаков будет появление запаха на фоне патологий щитовидной железы. При гипертиреозе проявляется усиленный синтез гормонов, что при правильном подходе можно устранить лекарственными средствами. В некоторых случаях отмечается критическое отклонение от нормы, что становится причиной усиленного метаболизма.
Инфекционный процесс также может проявляться ацетоновым запахом. Это является результатом белковых разложений. Поэтому при инфекциях рекомендуется больше пить для выведения из организма ацетона.
Другими причинами могут служить:
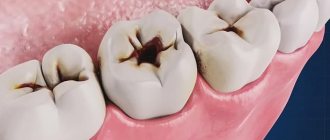
- некачественная гигиена полости рта;
- курение;
- сухость слизистой рта;
- переедание;
- стоматологические заболевания.
Детская болезнь под названием «ацетон»
18 Августа 2017
Врачи-педиатры в последние годы все чаще сталкиваются с жалобами мам на запах ацетона у детей. Нередко к запаху присоединяются и другая симптоматика – рвота и температура. Что делать в таких случаях и не опасно ли подобное состояние? Помощь ребенку при запахе ацетона изо рта Сначала сделайте малышу сладкий теплый чай. А для определения ацетона существуют специальные тест-полоски, которые продаются в обычной аптеке. Такую тест-систему лучше иметь всегда, если дома есть ребенок.
Следует прочесть инструкцию к системе и сделать тестирование. В зависимости от полученных результатов предпринимается комплекс мер. Изучите достоверную информацию по ацетономическому синдрому. Именно так врачи называют это состояние.
Почему у детей бывает запах ацетона изо рта?
Внимание!
Запах, напоминающий ацетон – это не заболевание и не сахарный диабет, как думают многие. Это признак того, что у ребенка истощены запасы гликогена. Гликоген необходим для производства энергии, его дефицит происходит при нарушенном обмене веществ и именно тогда, когда гликогена в организме малыша мало.
Особенности организма ребенка по сравнению с взрослыми людьми:
- Гликогена, который содержится в печени и мышечной ткани намного меньше – от 45 до 70 грамм. У взрослого около 650 гр.
- Обмен веществ у детей проходит в более интенсивном режиме.
- Часто колеблется уровень глюкозы (сахара) в крови.
- Ферменты поджелудочной железы менее активны.
Запах ацетона. Причины появления. Ацетонемический синдром и кетоновые тела В некоторых случаях у ребенка появляется высокая потребность в получении дополнительной энергии. Например, при перевозбуждении, переутомлении, после перенесенной болезни, голоде и прочее. Организм берет энергию из глюкозы в крови, но этого хватает на непродолжительный период времени (всего несколько минут). Чтобы восполнить дефицит энергии приходится задействовать другой источник – гликоген (находится в печени и мышцах). Его хватает на несколько часов, но и этого все равно мало. Тогда расходуются жиры. Но для превращения в энергию жирам (липидам) сначала нужно пройти определенные стадии с образованием промежуточных веществ. Специалисты называют эти вещества кетоновыми телами. При малом количестве кетоновых тел организм в состоянии их быстро утилизировать, а когда их слишком много они начинают выводиться через почки, кишечник и легкие. Отсюда и специфический запах. Когда нужно вызвать скорую помощь?
Нужно срочно обратиться к врачу в случае:
- длительного плача (без слез);
- сухого языка у ребенка;
- отсутствия мочеиспускания в течение шести больше часов;
- отказа от питья.
Не нужно самостоятельно пытаться стабилизировать состояние ребенка и использовать сомнительные методы! Здесь нужна только квалифицированная помощь. Для остальных, не тяжелых состояний, существует ряд несложных мер, которые должны изучить мама и папа. Почему у ребенка при ацетоне появляется рвота?
Мам больше всего пугает рвота у детей. Позывы на рвоту и потеря аппетита появляется из-за избытка кетоновых тел, которые: 1. Действуют непосредственно на рвотный центр в головном мозге. 2. Подавляют центр голода. 3. Оказывают раздражение на слизистые оболочки желудочно-кишечного тракта, так как проходят через кишечник. Из-за этого у ребенка может быть не просто тошнота и рвота, но и болеть живот.
Выводы. Ацетон у детей – это не патология (то есть болезнь), а специфическая реакция организма на дефицит глюкозы в крови. Ацетон появляется при расщеплении жиров в организме с образованием кетоновых тел в таком количестве, которое организму сложно вывести. Родители обязаны знать, как помочь малышу в таких случаях. В случае если Вы обнаружили похожие симптомы, всё же лучше сразу записаться на приём к педиатру. по тел.
При каких заболеваниях наблюдается
Установлено, что запах ацетона может возникать при следующих болезнях:
- отравление;
- кома;
- воспаление почек;
- недостаточность почек;
- гепатит;
- холецистит;
- обезвоживание на фоне кишечных инфекций;
- диабет;
- травмы печени.
Когда начинает беспокоить неприятный запах, следует записаться к терапевту. После осмотра, опрашивания и изучения результатов анализов врач сможет направить к профильному врачу – гастроэнтерологу, эндокринологу, невропатологу, нефрологу.
При появлении такого симптома с целью диагностики врач обязательно назначит анализ крови и мочи. Дополнительно могут потребоваться посев из носоглотки, КТ. Результаты исследований помогут выявить причину и подобрать оптимальную схему лечения.
Ацетонемический синдром у детей
При накоплении в крови ребенка большого количества кетоновых тел ( ацетона и ацетоуксусной кислоты) у ребенка развивается ацетонемический криз.
Повторение кризов говорит о наличии у ребенка ацетонемического синдрома.
Ацетонемический синдром это не заболевание, а крайнее проявление особенностей детского организма, которое возникает как неадекватная реакция на обычные внешние раздражители. Различают первичный и вторичный ацетонемический синдром.
Вторичный синдром сопровождает целый ряд заболеваний: сахарный диабет, инфекционные токсикозы, черепно-мозговые травмы, опухоли мозга и другие.
Первичный ацетонемический синдром
Развивается у детей с первого года жизни и может сопровождаться до 10-12 лет Как
правило, у таких детей наблюдается нервно-артритический диатез ( НАД ).
В основе НАД лежит нарушение обмена пуринов в результате недостаточности ферментов печени. Избыток при этом мочевой кислоты повышает возбудимость нервной системы. Дети с НАД сразу после рождения отличаются нарушением сна, возбудимостью, пугливостью, недостаточно прибавляют в массе .Нервно-психическое развитие, напротив, опережает возрастные нормы: дети рано начинают разговаривать, любознательны, хорошо запоминают и пересказывают. С 2-3 летнего возраста у них отмечаются ночные боли в суставах, боли в животе, дискенезии желчевыводящих путей, непереносимость запахов, невысокая температура, энурез, кожная аллергия, появление в моче солей-уратов. У более старших детей развиваются неврозы, астения, вегетативно-сосудистая дисфункция.
Наиболее выраженным проявлением обменных нарушений у детей с НАД является ацетонемический криз.
Его развитию могут способствовать множество факторов: испуг, боль, конфликт, избыток эмоций, перегревание, физическое напряжение, пищевые погрешности ( избыток белков и жиров).
Криз возникает внезапно или после предвестников: головная боль, тошнота, боль в животе, вялость или возбуждение, плохой аппетит, запах ацетона изо рта.
Проявления ацетонемического криза
– многократная или неукротимая рвота в течении 1-5 дней;
– обезвоживание и интоксикация;
– беспокойство и возбуждение в начале криза сменяются вялостью, сонливостью;
– схваткообразные боли в животе, тошнота;
– повышение температуры тела до 37,5-38,5;
– наличие в моче, рвотных массах, выдыхаемом воздухе ацетона.
Действия родителей при ацетонемическом кризе
При первых приступах рвоты ребенку показан голод. Нельзя давать большого количества воды, так как это вызовет новые витки рвоты. Необходимо сделать очистительную клизму с прохладной водой 25-26 градусов. Начать отпаивать ребенка сладким чаем с лимоном, щелочными негазированными минеральными водами типа « Боржоми», « Поляна Квасова», комплексными растворами типа регидрон, Хумана электролит, раствором фруктозы ( усваивается быстрее глюкозы), отваром сухофруктов. Поить дробно: по 1 чайной ложке каждые 5 минут, чередуя виды питья .В сутки ребенок должен выпить объем жидкости не менее 100 мл/кг массы тела. В дополнение к питью можно делать микроклизмы с теплым 35-36 градусов раствором соды ( 1 чайная ложка соды на 200 мл воды).
Контролировать уровень ацетона в моче с помощью ацидотеста.
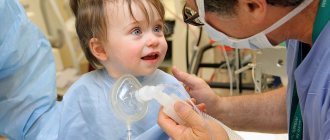
При невозможности выпоить ребенка, ухудшающемся состоянии, его необходимо госпитализировать для проведения инфузионной терапии.
Диета первых дней криза
День первый: только питье. С прекращением рвоты можно дать сухарик.
День второй: питье, сухарики, рисовый отвар (при разжижении стула), печеное яблоко.
День третий: питье, сухарики, жидкая протертая каша, печеное яблоко.
День четвертый: питье, галетное печенье, каша на воде, овощной суп.
Дальнейшее расширение диеты включает пюре на воде, каши- гречневая, овсяная, рисовая, морская рыба, суп с фрикадельками из говядины, индейки, омлет, кефир, блюда на пару.
Медикаментозную терапию определяет врач.
Профилактика ацетонемического синдрома
Детей с ацетонемическим синдромом нельзя перекармливать и кормить насильно. Питание должно быть частым, 5-6 раз в сутки. Основной принцип – гипокетогенная диета, т. е. исключение ( ограничение) продуктов, содержащих пурины, уменьшение жирности рациона.
Из пищевого рациона исключить супы на мясном бульоне, телятину, мясо молодой птицы, субпродукты, копчения, маринады, супы на рыбном бульоне, речную рыбу ( кроме судака и щуки), томаты, шампиньены, сдобу, чипсы, шоколад,кислые фрукты( вишни, апельсины), йогурт, жирный творог и сыр, черный чай, кофе, газированные напитки, концентрированные соки.
Часто пить компот из сухофруктов, зеленый чай с лимоном.
При любой болезни, стрессе, нагрузках давать таблетки глюкозы- « АСКАНОВА» c 4-летнего возраста 4-6 таблеток в день, в 7-10 лет – 6-8 таблеток, от 10 лет-10 таблеток в день.
В связи с ограничением пищевого рациона в зимнее-весенний период проводить курсы витаминотерапии, 2 раза в год медикаментозную профилактику.
Часто гулять, дозировать физическую нагрузку, полезен бассейн.
Хотя ацетонемические кризы у большинства детей прекращаются после 10-12 лет, но сохраняется высокая вероятность развития гипертонической болезни, мочекаменной болезни, сахарного диабета, подагры во взрослом периоде.
В связи с этим, дети с НАД рассматриваются как группа риска и подлежат диспансерному наблюдению.
Врач-педиатр высшей категории В.И. Бондарь.
Обесцвеченный кал
Гепатит
54288 25 Августа
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цвет кала зависит от количества желчных пигментов (продуктов распада гемоглобина), красящих веществ, содержащихся в продуктах питания и лекарственных препаратах, примесей свежей или свернувшейся крови, продуктов метаболизма микроорганизмов, живущих в кишечнике.
При отсутствии сильно красящих пищевых пигментов цвет кала в норме от светло- до темно-коричневого.
Коричневую окраску придает калу стеркобилин – продукт распада билирубина. Изменение цвета каловых масс от светло-зеленого до желтовато-серого может возникать при различных болезнях.
Если билирубин по какой-либо причине не поступает в желудочно-кишечный тракт, то кал будет обесцвечиваться. Такой кал называется ахоличным. Обесцвеченный кал может иметь различную консистенцию, которая определяется количеством потребляемой воды, растительных волокон, тонусом кишечника и другими факторами. Эти факторы учитываются при диагностике заболеваний печени.
Возможные причины
Поражение печеночных и желчных протоков
. При нарушении проходимости печеночных протоков развивается
холестаз
, для которого характерен ахоличный кал. Холестаз может быть вызван закупоркой протоков мелкими камнями (желчнокаменная болезнь), сгустками крови, паразитами (при описторхозе, фасциолезе, клонорхозе), а также может быть следствием врожденных аномалий, рубцовых стенозов, наличием опухолей желчных протоков. Просвет общего желчного протока может быть сужен в связи с опухолевым ростом, из-за воспаления и кист поджелудочной железы, рецидивирующих холангитов, лимфаденита на фоне туберкулеза, саркоидоза или быть следствием хирургического лечения и спаечного процесса. Во всех случаях нарушено поступление желчи из печени.
Симптомами холестаза являются: кожный зуд, желтуха, обесцвечивание кала и потемнение мочи, тяжелое течение проявляется гриппоподобным состоянием (озноб и повышение температуры).
Склерозирующий холангит
– патология, которая так же сопровождается обесцвечиванием кала из-за нарушения оттока желчи. При этом заболевании происходит склерозирование желчных протоков (замещение здоровой ткани органа рубцовыми соединительными волокнами) вследствие воспалительных процессов.
Склерозирующий холангит в большинстве случаев сопровождается воспалительными заболеваниями желудочно-кишечного тракта (язвенный колит, болезнь Крона).
У пациентов развиваются желтушность кожных покровов, слизистых оболочек и склер, зуд, слабость и утомляемость, похудание, нарушение двигательной активности за счет ограничения подвижности конечностей (симптомы остеопороза).
Функциональные расстройства желчевыводящих путей
. Функциональное нарушение моторики желчевыводящих путей – дискинезия желчных путей – относится к числу наиболее распространенных причин изменения окраски каловых масс. Это связано с сужением (мышечным спазмом) просвета желчных протоков и дуоденального сосочка, регулирующего поступление желчи в кишку.
Спазм может возникать вследствие гормональных расстройств, системных заболеваний, при болевом синдроме, после хирургических вмешательств. В этом случае обесцвечивание кала не будет носить постоянного характера. Стул становится светлым только после спастических приступов, а в период возобновления моторики желчевыводящих путей его цвет возвращается к норме.
Учитывая, что коричневый оттенок кала обусловлен желчными пигментами, любой процесс нарушения их синтеза или поступления в желудочно-кишечный тракт, сопровождается изменением цвета стула. Не всегда обесцвеченный кал свидетельствует о болезни: при чрезмерном потреблении жирной пищи
обычного количества желчи не хватает для переработки всех поглощенных жиров, и кал приобретает светлую окраску. При некоторых
инфекционных заболеваниях
(холера, сальмонеллез, дизентерия),
нарушении процессов пищеварения
(неадекватность всасывания питательных веществ, синдром раздраженной кишки) усиленная перистальтика кишечника приводит к быстрому продвижению каловых масс, которые не успевают изменить цвет.
При стойком формировании обесцвеченного кала следует подозревать заболевания органов гепатобилиарной системы (печени, желчного пузыря, печеночных и желчных протоков, сфинктера Одди).
Дегенеративно-воспалительные болезни печени (гепатиты различной этиологии, циррозы) влияют на синтез и метаболизм желчных пигментов и билирубина, что часто проявляется неокрашенным калом.
Поражение клеток печени (гепатоцитов)
. Гепатоциты, вырабатывающие желчь, могут погибать под воздействием многих факторов.
Инфекционную природу заболеваний печени следует рассматривать прежде всего.
При попадании в кровь вирусов
гепатита
развивается острое инфекционное заболевание, которое проявляется высокой температурой, тошнотой, рвотой, тяжестью и болью в правом подреберье, появляется желтая окраска склер (иктеричность), темнеет моча, а кал обесцвечивается. При заражении
вирусами гепатита В, С
процесс часто приобретает хронический характер. Инкубационный период гепатита С может достигать шести месяцев, а в острый период заболевания симптомы напоминают респираторную инфекцию. Хронические вирусные гепатиты В и С при отсутствии лечения могут приводить к циррозу и раку печени. Гепатитами может сопровождаться цитомегаловирусная инфекция, заболевания герпесвирусной этиологии, инфекционный мононуклеоз (возбудитель – вирус Эпштейна-Барр).
В настоящее время часто диагностируется алкогольный гепатит
.
Продукты этилового спирта и его метаболиты оказывают прямое поражающее воздействие на клетки печени.
Хроническое течение алкогольной болезни печени завершается массивным замещением гепатоцитов соединительной тканью с полной потерей их функций. В клинической картине основными становятся жалобы на тяжесть и характерные боли в правом подреберье, которые могут отдавать в руку, лопатку, поясничную область. Развивается желтушность кожных покровов, склер, кал обесцвечивается, моча темнеет, возникают признаки энцефалопатии. На последних стадиях алкогольной болезни развивается цирроз печени, печеночная недостаточность, кровотечение из варикозно-расширенных вен пищевода и т. д.
К числу токсинов, оказывающих разрушительное воздействие на клетки печени
, относятся растительные яды (некоторые грибы, сок горчака и крестовника) и химические промышленные вещества (фосфор, мышьяк, хлорорганические вещества, фенолы, пестициды). Многие лекарственные средства (противовоспалительные, противовирусные, противотуберкулезные, противосудорожные) изменяют функциональную активность гепатоцитов, что влияет на цвет кала.
Клетки печени погибают при кислородном голодании, вызванном недостаточностью кровообращения и дефицитом кислорода в крови. При синдроме печеночно-клеточной недостаточности, возникает нарушение функции гепатоцитов, что сопровождается общей интоксикацией организма.
Диагностика и обследование
При жалобах на обесцвеченный, ахоличный стул диагностика включает физикальные и лабораторные исследования.
Информацию о работе печени и желчного пузыря дают общие анализы крови и мочи; биохимическое исследование крови (аспартатаминотрансфераза, аланинаминотрансфераза, щелочная фосфатаза, билирубин, глюкоза, амилаза и липаза).