Новорожденный ребенок – большая ответственность для молодых родителей. На приеме у педиатра родители обычно задают много вопросов. Особенно, если ребенок первый. В моём личном топе первое место занимают кормление и колики. Второе — сыпи!
На фотографиях в соцсетях у младенцев чистые розовенькие щечки и ангельская улыбка. А в жизни на коже появляются покраснения, прыщи, шелушение и другие неожиданности. Мамы к этому не готовы. Они пугаются и начинают искать причину. Соседки советуют соблюдать диету, бабушки сетуют на «плохое молоко». Если не повезёт, то и врач напугает аллергией или назначит анализы, половина из которых окажется ненужной.
Попробуем разобраться, какие кожные проблемы младенцев не требуют лечения и являются нормой в грудничковом возрасте, а какие нет. Сразу договоримся: любая сыпь должна быть осмотрена врачом очно. По фотографии диагноз не ставится, потому что врач осматривает элементы сыпи, трогает наощупь, иногда нужны специальные диагностические тесты. В сомнительных случаях педиатр дает направление к дерматологу.
Информация ниже дана для того, чтобы молодые мамы перестали бояться каждого прыщика, разобрались в состояниях, которые не требуют медицинской помощи, и уяснили, когда же отвести ребенка к педиатру.
Как выглядит новорожденный
Если роды проходят благополучно, сразу после рождения новорожденного ребенка кладут матери на живот. Его кожа может быть ярко-розовой, а может быть бледной, кисти и стопы синеватого оттенка. Это пугает молодых мам, если они раньше слышали или читали что-то про гипоксию и цианоз. Но если врачи в родзале спокойны и не оказывают реанимационных мероприятий, значит это – вариант нормы. Здоровый ребенок может быть таким в первые минуты жизни. Кроме того, тело новорожденного покрыто первородной смазкой – ребенок выглядит, как будто его измазали творожным сыром. И это тоже нормально, хоть и непривлекательно. Смазка играет важную роль в защите кожи от микробов, поэтому кожу малыша, лишь слегка промакивая, не вытирают полностью.
Через 5-10 минут после родов кожа новорожденного становится ярко-розовой, почти красной. Это нормальное состояние — физиологическая эритема. Давление воздуха меньше, чем давление жидкости, в которой находился ребенок внутриутробно. Когда кожные покровы перестают испытывать сопротивление, к ним активно приливает кровь. Организм привыкает к новой форме жизни. Постепенно сосуды сузятся, и кожа станет привычного розового цвета к концу недели у доношенных детей и через 2-3 недели у недоношенных.
Как меняется новорожденный
Малыш родился, и мы ждем, что он будет похож на красивых и розовых младенцев с рекламных картинок. А он то какой-то красный, то вдруг пожелтел, на коже или сыпь, или шелушение. Да вдобавок еще вес нестабильный, стул непонятный – здоров ли ребенок? Здоров, а все эти изменения – это так называемые транзиторные (переходные) состояния. Откуда они берутся, как выглядят и что со всем этим делать?
Ребенок девять месяцев сидел в животе у мамы, плавал в воде и получал кислород через плаценту. Как только малыш родился, его мир сразу стал другим: вместо воды вокруг него воздух, температура окружающей среды упала с 36,6–37 °С до 22–25 °С, плюс гравитация, звуки, запахи, яркий свет. А еще теперь надо самому дышать (легкими), по-другому питаться, а потом еще и выводить продукты обмена. И вот так сразу перейти от одного образа жизни к другому новорожденному непросто, для этого нужно время. Именно поэтому с точки зрения физиологии в первый месяц жизни с детьми «все время что-то происходит», причем гораздо чаще и ярче, чем в последующей жизни. Это и есть транзиторные (переходные, пограничные) состояния. Все они удивляют и даже пугают молодых родителей, тем более что возникают и исчезают переходные состояния очень быстро. Но для новорожденных они совершенно естественны. Что мамы и папы видят чаще всего переходные состояния изменения кожи, стула, веса, плюс-минус еще парочка состояний.
как меняется кожа
Ребенок родился, и мы видим, что он весь какой-то синюшно-багровенький, а потом цвет его кожи сразу же становится красным. На вторые сутки после рождения малыш «краснеет» ярче всего. Эту красноту врачи называют «простая эритема», и появляется она из-за того, что кожа адаптируется к новой среде. Потом кожа ребенка бледнеет и к концу первой недели жизни становится привычного нам бледно-розового цвета.
Но это еще не все. На третий-пятый день жизни кожа ребенка может начать шелушиться, особенно на животе и груди. Что это? Ребенку не хватает витаминов, что-то с питанием, в доме слишком сухой воздух? Нет, это тоже переходное состояние – физиологическое шелушение, и оно тоже связано с тем, что кожа адаптируется к новой жизни. Шелушится кожа примерно неделю, и затем все проходит. Делать с этим ничего не надо. Конечно, можно обрабатывать кожу различными смягчающими лосьонами и кремами, но значительного эффекта от них не будет. Совсем скоро кожа ребенка сама по себе станет гладкой и мягкой.
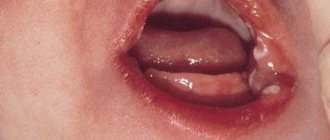
Больше же всего родителей пугает сыпь на коже младенца, которая не часто, но иногда все же появляется в первую неделю жизни. Это так называемая токсическая эритема – пятна с серовато-желтыми уплотнениями в центре. Сыпь располагается чаще всего на разгибательных поверхностях ручек и ножек вокруг суставов, на груди. Реже такие пятна могут быть на всем теле (кроме ладоней, стоп и слизистых). «Может быть, это ветрянка, краснуха или еще какая-то болезнь?» – пугаются родители. Нет, это своеобразная реакция кожи только что родившегося ребенка на окружающую его среду, особенно на переохлаждение, перегревание, контакт с одеждой, питание. В течение одного-трех дней могут появляться новые пятна, но чаще через два-три дня после возникновения все они бесследно исчезают. Самочувствие ребенка при этом не нарушено, температура тела нормальная и никаких лекарств ему не требуется. Единственное – надо бережно относиться к пузырькам на коже: например, аккуратно промокать их после купания. А еще надо следить за тем, чтобы пузырьки не растереть и они не лопнули (иначе к ним может присоединиться инфекция).
физиологическая желтуха
На этом изменения, которые видны на коже, не заканчиваются. Очень часто (у 60–70% детей) на вторые-третьи сутки жизни кожа желтеет, максимум желтизны бывает на третий-четвертый день, а к концу первой недели она исчезает. Так проявляется физиологическая желтуха новорожденного – состояние, при котором у ребенка увеличивается количество желчного пигмента, билирубина. У одних детей желтуха похожа на легкий загар (родители могут ее и не заметить), а у других кожа станет ярко-желтого цвета. Очень быстро уровень билирубина приходит в норму и цвет кожи опять становится обычным. Если желтуха выражена неярко и быстро проходит, то никакого дополнительного лечения не нужно. Но если желтуха не исчезает или цвет кожи интенсивно-желтый – надо обратиться к врачу.
потеря массы тела
Думаете, малыш сразу родится упитанным, со складочками и милыми округлостями? Нет, сразу после рождения до этого еще далеко. В первые дни жизни и так не слишком упитанный новорожденный похудеет еще больше. Такое похудение – естественный процесс, так называемая физиологическая потеря массы тела. Вес снижается потому, что сразу после рождения ребенок через кожу теряет часть воды, усыхает его пуповинный остаток, выделяются меконий (первый кал) и моча, а также потому, что младенец пока еще ест небольшое количество молока. Максимальная потеря веса обычно происходит к третьему-пятому дню и в норме составляет не более 6–8% массы тела при рождении. В это время мама и малыш обычно выписываются из роддома, но волноваться не надо. Уже к седьмому-десятому дню жизни здоровый кроха восстановит свои прежние параметры.
изменения стула
В первый-второй день у всех новорожденных детей отходит первородный стул (меконий): он густой, вязкий и темно-зеленого цвета. Время идет, малыш начинает получать молозиво, и на третий-четвертый день жизни появляется переходный стул. Теперь участки темно-зеленого цвета чередуются с зеленоватыми и желтыми, а еще в стуле видны какие-то комочки, слизь. Все это похоже на какое-то кишечное расстройство, но это не оно. Просто желудочно-кишечный тракт переходит на новую работу, теперь он готов к перевариванию пищи. Уже к концу первой недели жизни стул у большинства детей желтый, похож на кашицу, и таким он и будет дальше.
тепло-холодно
Типичный страх все бабушек –– ребенок мерзнет! Да, действительно, у новорожденных процессы регуляции температуры тела еще несовершенны, поэтому младенцы легко охлаждаются, но так же легко они и перегреваются. Например, если новорожденного слишком тепло одеть или расположить рядом с батареей отопления – он быстро перегреется, даже если это обычная температура в комнате. В то же время ребенок легко теряет тепло, когда его надолго раздели или он лежит в мокрой одежде. Поэтому в комнате, где есть новорожденный, температура воздуха должна быть адекватной – 20–22 °C. И если она поднимется выше, а ребенок тепло одет, то это тоже будет нехорошо.
Иногда, очень редко (у 1% родившихся детей), температура тела на третьи-пятые сутки может временно подняться до 38–39 °C. Никаких других симптомов болезни при этом нет, температура тела быстро возвращается в норму, но родители успевают испугаться. Самим разобраться, что это такое – временная гипертермия или все-таки болезнь – сложно, так что лучше вызвать врача.
гормональный криз
Нечастое явление, но оно тоже иногда встречается. У некоторых детей на третий-четвертый день жизни нагрубают молочные железы (и у девочек, и у мальчиков). Максимально они увеличиваются к седьмому-восьмому дню, из них даже может появиться жидкое отделяемое. У некоторых девочек совсем недолго иногда бывают очень скудные кровяные выделения из влагалища. Это так называемый гормональный криз – он возникает из-за действия материнских гормонов – эстрогенов (они проникают во время родов через плаценту). На пике действия эстрогенов признаки гормонального криза максимальны, потом гормоны выводятся из организма и симптомы постепенно исчезают. Поэтому прикладывать к груди капустный лист, делать компрессы с камфарой или чем-то еще не надо: все пройдет само.
Обычно все эти переходные состояния ярко выражены на первой недели жизни, реже, но бывает, что они затягиваются до трех-четырех недель. Еще один момент – необязательно, что у ребенка проявятся все переходные состояния, но физиологическая потеря массы тела и переходный стул бывают практически у всех. А еще многие из переходных состояний родителям и вовсе незаметны, но они тоже есть, просто выявить их можно только лабораторными методами.
Так что не спешим пугаться, заметив, что у ребенка вдруг стала шелушиться кожа или он слегка пожелтел. Вспоминаем, что он должен адаптироваться к новой жизни, что в первое время после рождения малыш имеет право на некоторые изменения. Тем более если при всем этом малыш весел, спокоен и хорошо ест. Ну а если вам все равно как-то тревожно – задавайте вопросы своему педиатру. Он-то точно сумеет все расставить по местам.
Врез
Максимальная потеря веса у новорожденного обычно происходит к третьему-пятому дню и в норме составляет не более 6–8% массы тела при рождении.
С точки зрения физиологии в первый месяц жизни с детьми «все время что-то происходит», причем гораздо чаще и ярче, чем в последующей жизни. Это и есть транзиторные (переходные, пограничные) состояния.
У младенцев процессы регуляции температуры тела еще несовершенны, поэтому они легко переохлаждаются и перегреваются. В связи с этим в комнате, где есть новорожденный, температура воздуха должна быть порядка – 20–22 °C.
Физиологическая желтуха новорожденного:
– возникает на 2–3-й день жизни малыша, достигает максимума на 4–5-й день, а исчезает к 10-му дню;
– общее состояние ребенка не страдает;
– уровень билирубина в крови не превышает 180 мкмоль/л
Мраморная кожа
В течение первого месяца жизни кожа ребенка иногда выглядит мраморной. Равномерный сетчатый рисунок из белых, фиолетовых, красноватых пятен — это реакция сосудов кожи на холод. Поэтому данный феномен чаще всего замечают при пеленании. Если мраморность симметричная и исчезает при согревании, то повода для беспокойства нет. В других случаях стоит обсудить этот симптом с педиатром, чтобы не пропустить раннюю диагностику болезней сердца, легких или самой кожи.
Шелушение
На вторые-третьи сутки после родов кожа новорожденного начинает шелушиться. Шелушение наблюдается у всех, но разной степени выраженности. Наиболее сильно, если ребенок переношен. Причина – та же перестройка организма к существованию на воздухе. Кожа теряет влагу, и верхний слой постепенно слущивается. Физиологическое шелушение не требует лечения и самостоятельно проходит в течение нескольких дней.
Если шелушение обильное и приводит к глубоким трещинам, кожу смазывают специальными увлажняющими средствами – эмолентами. При ярко выраженном шелушении требуется исключить врождённые болезни кожи, такие как ихтиоз, гиперкератоз и другие.
Дерматит при пищевой аллергии
- Симптомы
Аллергическая реакция на различные продукты питания может сопровождаться развитием отеков, появлением на коже высыпаний в виде волдырей, красных пятен, сыпи в виде пустул и папул с серозным содержимым, нередко зудящих. Такие симптомы обычно возникают в течение нескольких минут или часов после употребления в пищу аллергена. В дополнение к поражению кожи возможны тошнота, диарея, проявления реакции гиперчувствительности со стороны дыхательных путей. У совсем маленьких детей пищевая аллергия иногда сопровождается опрелостями в складках конечностей, экземой, наблюдается повышенная сухость или, напротив, влажность кожных покровов.
- Лечение
Чтобы лечить высыпания на коже, необходимо в первую очередь придерживаться элиминационной диеты. В таком случае из рациона исключается продукт, который предположительно вызывает специфическую реакцию (у детей на первом году жизни чаще всего белок коровьего молока). Местная противовоспалительная терапия с использованием кремов и мазей применяется по необходимости. Для облегчения симптомов также нередко рекомендуются современные антигистаминные препараты. Дополнительно могут применяться успокаивающие средства (по назначению врача).
В случае если у ребенка наблюдается пищевая аллергия, врач может рекомендовать соблюдать диету ребенку и матери (уменьшить или исключить из рациона молоко и молочные продукты), если она кормит малыша грудью.
Детям на искусственном вскармливании необходимо назначение лечебных смесей на основе высокогидролизованных (расщепленных) белков, которые не вызывают аллергии и способствуют нормализации функции желудочно-кишечного тракта. Например Nutrilak Пептиди СЦТ, в составе которого также есть такие важные компоненты, как омега-3 и омега-6 жирные кислоты, нуклеотиды и сбалансированный витаминно-минеральный комплекс, рекомендован при аллергии на белок коровьего молока и пищевой аллергии.
Детям также на искусственном вскармливании, но для профилактики аллергии или при ее легких проявлениях (с учетом причинно-значимого аллергена и по согласованию с врачом) существуют специальные гипоаллергенные смеси, например Nutrilak Гипоаллергенный. В состав данной смеси входят лактобактерии L.Rhamnosus LGG ® – пробиотик с доказанной эффективностью профилактики и лечения атопического дерматита и экземы у младенцев. Nutrilak Гипоаллергенный содержит гидролизованный белок, а также бифидобактерии ВВ-12, которые усиливают действие пробиотика и способствуют улучшению баланса микрофлоры.
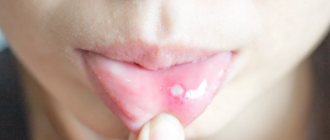
Токсическая эритема
Ко второму — третьему дню жизни у 70% доношенных новорожденных на коже появляется мелкая красная сыпь. Изредка это состояние возникает и у недоношенных. Сначала появляются пятна, в течение часа в центре образовывается желтый бугорок размером 1-2 мм. Элементы сыпи располагаются на лице, туловище, руках и ногах, могут сливаться между собой. Причина токсической эритемы неизвестна, однако высыпания проходят без лечения через 1-7 дней и не представляют опасности.
При нетипичной клинической картине или наличии других симптомов врач назначает дополнительное обследование, чтобы исключить другие причины сыпи, например, инфекцию.
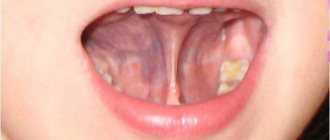
Сыпь у ребёнка на ногах и руках
СЫПЬ У РЕБЕНКА НА НОГАХ И РУКАХ БЕЗ ТЕМПЕРАТУРЫ, С ТЕМПЕРАТУРОЙ, ЧЕШЕТСЯ, НЕ ЧЕШЕТСЯ
Дети — это самые любимые, беззащитные человечки. Именно от взрослых зависит порою здоровье малыша. Наше внимание им необходимо в первую очередь. Кожа у детей еще несовершенна и очень восприимчива к разным инфекциям. Так, появление сыпи на руках и ногах может оказаться невинным проявлением, а может быть сигналом опасного заболевания. Ниже рассмотрим, по какой причине может появиться сыпь у ребенка и как действовать в этой ситуации.
Сыпь — что это такое?
Что же представляет собой такое явление? Сыпь — это патологические изменения кожных покровов, слизистых оболочек, которые отличаются от нормальной кожи внешним видом, структурой, цветом. Она может быть первичной и вторичной, то есть появляться на месте прежних высыпаний. Сочетание первичных и вторичных элементов определяют картину сыпи при заболевании. Это может быть реакция на какой-то аллерген, а может оказаться, что сыпь — это признак какого-либо заболевания.
Виды
Оказывается, высыпания бывают различной природы и типа. Выделяют первичные и вторичные высыпания. Такой бывает сыпь у ребенка на ногах и руках:
- Бугорки — не имеют полости, располагаются глубоко в дерме, до 1 см в диаметре. При этом окрас и рельеф кожи отличен. Могут после себя оставлять шрамы, перерастать в язвы.
- Волдыри — без полости, имеют размытые очертания и розовый цвет. Появляются из-за отека сосочкового слоя дермы. Проходят бесследно, чешутся.
- Папулы или узелки — не имеют полости. Могут быть воспалены или нет, окраска изменена. Проходят, не оставляя следов
- Пузырьки — имеют дно, покрышку, полость. После того как их раскрывают, может образоваться эрозия.
- Пустулы или гнойнички — имеют внутри гной. Могут быть поверхностными или глубокими.
- Розеола представляет собой пятна розового цвета неправильной формы. При растягивании кожи пятно исчезает.
Если сыпь появилась вторично, то могут образовываться:
- Рубцы.
- Ссадины.
- Трещины.
- Чешуйки.
- Эрозии.
- Язвы.
Диагностика
Если появилась сыпь у ребенка на ногах и руках, нужно срочно обратиться за помощью к педиатру и врачу-дерматологу. Сначала доктор должен внимательно изучить:
- Вид.
- Форму.
- Цвет.
- Количество.
- Характер высыпаний.
- Также важна локализация сыпи.
Далее выясняется:
- Наличие или отсутствие лихорадочного состояния.
- Какие инфекционные заболевания перенесены.
- Какие имеются наследственные недуги.
- Склонность к аллергии.
- Светочувствительность.
Как правило, сыпь — не основное заболевание, а является симптомом какой-либо болезни. Она выступает знаком того, что в организме произошел сбой. Чтобы установить причину такого проявления, врач назначает анализы. В первую очередь — анализ крови и мочи. Также возможно проведение анализа секрета гнойников. После осмотра и анализа врач назначает лечение. Каковы могут быть причины того, что появилась сыпь у ребенка на ногах и руках?
Источники проблемы
Для детского организма сыпь — это очень важный симптом проявления некоторых заболеваний, поэтому важна консультация врача. Причины ее могут быть следующими:
- Аллергические заболевания.
- Инфекционные.
- Паразитные инфекции.
- Сосудистые заболевания и болезни крови.
- Нарушения правил гигиены.
Если сыпь сопровождает инфекционное заболевание, непременно будет повышена температура тела. Имеются и другие признаки, это могут быть:
- Кашель.
- Ринит.
- Боль в горле.
Давайте рассмотрим некоторые заболевания, которые сопровождаются, помимо сыпи, еще и температурой.
Сыпь с повышенной температурой
Когда в организм попадает инфекция, первая его реакция — температура. Кожные высыпания могут появиться как вместе с температурой, так и без нее. Существует несколько инфекционных заболеваний, признаком которых является сыпь.
К этой группе относят:
- Ветряную оспу.
- Краснуху.
- Скарлатину.
- Корь.
- Энтеровирусную инфекцию.
- Менингококцемию.
Каждой болезни характерны свои особенности распространения высыпаний. Особенно это касается детских заболеваний. Рассмотрим, при каких из них выступает сыпь у ребенка на ногах и руках, а также на теле и лице.
Ветрянка
Эта болезнь у детей встречается чаще всего. От нее не делают прививок. Первый признак этого заболевания — появление красных пятнышек, которые очень быстро переходят в стадию волдырей. Помимо волдырей на лице, голове, теле, также есть сыпь у ребенка на ногах и руках. Температура повышена, некоторое время малыш может испытывать слабость, головную боль.
Если волдырь содрать, то остаются рубцы. Основная проблема этого заболевания в том, что сыпь у ребенка на руках и ногах чешется, возникает риск занесения инфекции. Доктор может назначить препараты, снимающие зуд.
Краснуха
Это заболевание протекает с повышенной температурой. У старших детей возможны суставные боли, общая интоксикация. Высыпания показываются в 1-й день или на вторые сутки. Сначала — на лице, шее, туловище, далее распространяется мелкая сыпь у ребенка на руках и ногах, преимущественно на сгибах. Чем младше ребенок, тем легче протекает это заболевание. Однако у подростков возможны осложнения, такие как энцефалит, менингоэнцефалит. Особенно опасно это заболевание для беременных женщин, возможны пороки развития плода. Также запрещена вакцинация пациентам с ослабленным иммунитетом. Однако краснуха протекает легче, чем скарлатина.
Корь
Опасное инфекционное заболевание, легко передается по воздуху при незначительном контакте с носителем инфекции
От кори существует прививка. Это заболевание сопровождается интоксикацией организма. Присутствуют симптомы, характерные для простуды, — кашель, слезотечение, чиханье. Температура повышается до высоких значений. Высыпания начинаются со слизистой щек, далее переходят на лицо, все туловище, на конечности (в виде папул, возвышающихся над кожей). Опасно осложнениями на бронхи, может вызвать пневмонию.
Скарлатина
Это инфекционное заболевание, передающееся воздушно-капельным путем, через грязные руки, предметы. Начинается с боли в горле, озноба. Затем появляется мелкая сыпь у ребенка на руках и ногах с температурой. Чаще всего в местах сгибов рук, ног. Затем сыпь распространяется на лицо, шею, туловище. Источник высыпаний — стрептококк. Начинает болеть горло, что очень схоже с вирусной инфекцией. Главным для определения является язык. Он будет малинового цвета. Как только температура начнет снижаться, начинается пластинчатое шелушение кожи рук и ног. При этом заболевании очень важно соблюдать постельный режим и питьевой. Для лечения обязательны антибиотики. Возможны осложнения на сердце и почки.
Энтеровирусная инфекция
Этим заболеваниям подвержены дети дошкольного возраста. Появляется сыпь у ребенка на ногах и руках без температуры. Она, как правило, не чешется
Ребенок может быть здоров или наблюдается повышение температуры до незначительных показателей в течение одного, двух дней. Это происходит вследствие несовершенства, восприимчивости детской кожи.
Менингококцемия
Это очень опасное заболевание. Температура повышается до высоких значений за короткий промежуток времени. Появляется сыпь у ребенка на ногах и руках (не чешется) в виде геморрагии неправильной формы, а также есть на ягодицах. При обнаружении таких высыпаний нужно срочно вызвать врача и определить ребенка в реанимацию.
Геморрагический васкулит
Для этой болезни характерна сыпь у ребенка на руках и ногах с температурой, преимущественно в районе сгибов. Вначале появляются маленькие пузырьки или уплотнения, затем сыпь краснеет, приобретает цвет ржавчины и совсем проходит. Считается, что заболевание может быть вызвано аллергией, травмой, выступать следствием острых инфекционных заболеваний, таких как ангина, фарингит. Сопровождается повышением температуры, суставными болями. При молниеносном течении этого заболевания возможен летальный исход. Необходимо внимательно отнестись к лечению.
Высыпания неинфекционного происхождения с зудом
Существует ряд болезней, при которых высыпания сильно чешутся. Например, при чесотке появляется сыпь у ребенка на ногах и руках без температуры, чаще всего на сгибах между пальцами. Как правило, она сильно чешется, особенно в ночное время. Также при гельминтозах высыпания чешутся
Присутствие на коже грибка у детей — одна из причин высыпаний в виде пузырей, эрозий, красных пятен. Места локализации грибка, как правило, на ногах, ладонях, стопах, запястьях. Особенно быстро распространяется сыпь на влажных участках кожи. Может легко передаваться через соприкосновения с зараженным объектом. Особенно часто заражения происходят в местах, где влажная среда (душ, ванная). Сопровождается заболевание сильным зудом без температуры.
Мелкая сыпь без зуда
Если появилась мелкая сыпь у ребенка на руках и ногах, не чешется, возможно, на начальной стадии развития находится псевдотуберкулез. Эта болезнь передается грызунами — после контакта с вещами, к которым они имели доступ. Данная болезнь появляется у детей очень редко, но все-таки она существует.
Если ребенок родился с врожденным сифилисом, был инфицирован внутриутробно, сыпь может появляться время от времени, не беспокоя его. Это папулы с гнойничковым стержнем. Такие высыпания не сопровождаются зудом и температурой. Также мелкая сыпь может быть результатом наследственного инфекционного заболевания, такого как псориаз. У детей до 2-х лет оно бывает редко, однако в более старшем возрасте риск развития, имея наследственность, вполне возможен. Начинается с мелкой сыпи в виде сухих бляшек круглой и овальной формы красно-розового цвета, сверху заметно шелушение. Распространяется на обширных участках кожи, в области коленок, локтей, голове — это характерный признак псориаза. Такая сыпь не зудит. У младенцев может появиться и пройти, а в более взрослом возрасте — вновь вернуться.
Аллергическая реакция
При аллергическом дерматите, помимо высыпаний на лице, туловище, может быть сыпь у ребенка на ногах и руках. Фото наглядно демонстрируют проявление аллергической реакции. Высыпания могут присутствовать как на небольшом участке кожи, так и на обширном. Как правило, сопутствующие признаки — шелушение и сильный зуд. Температура тела при этом остается в пределах нормы, интоксикации организма не происходит. Такая реакция возможна на продукты питания, бытовую химию, лекарственные препараты. Если у ребенка есть аллергия, нужно быть крайне осторожным с аллергенами, исключить их по возможности из рациона, так как есть риск отека Квинке. Возможны остановка дыхания, отек гортани.
Крапивница — мелкая сыпь — может быть реакцией на температурные факторы, холод, солнце.
Что нельзя делать при обнаружении сыпи у ребенка
Прежде всего, строго запрещено в ситуациях, когда вы увидели высыпания на теле своего малыша:
- Выдавливать гнойнички.
- Вскрывать пузыри.
- Обрабатывать зеленкой или другими средствами до осмотра врача.
- Заниматься самолечением.
Если сыпь у ребенка на руках и ногах чешется, не давайте ему ее расчесывать. При обнаружении сыпи необходимо ограничить контакты с другими, так как болезнь может оказаться заразной. Как мы убедились ранее, сыпь может быть важным симптомом или результатом заболевания. Обязателен осмотр врача для постановки правильного диагноза и назначения соответствующего лечения, чтобы исключить возможные осложнения.
Терапия
Лечение высыпаний – это, прежде всего, устранение заболевания, которое вызвало их. При инфекционных недугах рекомендовано соблюдение постельного режима, прием жаропонижающих средств, антигистаминных препаратов, обработка высыпаний. Если есть необходимость, назначается прием антибиотиков (для исключения развития побочных эффектов). Аллергики должны обязательно наблюдаться у врача-аллерголога. Необходимо исключить аллергены из своего рациона. А также следует соблюдать предписания врача, принимать антигистаминные препараты или глюкокортикостероиды. При грибковых заболеваниях или чесотке необходимо наблюдение у врача-дерматолога.
Профилактика сыпи
Кожа в детском возрасте еще не адаптирована к проявлениям внешней среды, поэтому ей требуются особое внимание и забота. Прежде всего, необходимо соблюдать правила гигиены. Родителям следует позаботиться о том, чтобы были сделаны все необходимые прививки от опасных заболеваний. Если ваш малыш страдает проявлением аллергии, обязательно наблюдайтесь у врача-аллерголога. Правильное лечение, наблюдение помогут перерасти ребенку этот сложный период. Исключите аллергены из рациона малыша. Укрепляйте иммунитет ребенка, чтобы он мог легко и без последствий бороться с болезнями.
Не оставляйте появившуюся сыпь, даже незначительную, без внимания!
Акне новорожденных
У 20% новорожденных с третьей недели жизни появляется сыпь, похожая на подростковые угри. Маленькие гнойнички, окруженные красным венчиком. Они располагаются на лице, голове, груди, плечах, реже на животе. Состояние получило название «акне», хотя в литературе чаще встречается термин «цефалический пустулез» (от слов «цефало» — голова и «пустула» – гнойник) или «неонатальный пустулез». Основные две причины – влияние гормонов матери при грудном вскармливании и заселение кожи микроорганизмами. Элементы сыпи разрешаются без лечения через 1-3 месяца. Это состояние не опасно, не доставляет дискомфорта ребенку и приводит к самостоятельному выздоровлению, поэтому необходимости в назначении препаратов нет. Исключение составляют тяжелые случаи, когда сыпь обильная, приводит к вторичному инфицированию или заживает с формированием рубцов.
Младенческое акне
Такая же сыпь у детей после трехмесячного возраста называется младенческое акне. Она сохранятся как затяжное акне новорожденных или возникает заново в 2-3 месяца. Отличается от акне новорожденных только возрастом детей и продолжительностью высыпаний. Самостоятельное разрешение наступает в течение 6-12 месяцев. Младенческие угри могут быть фактором риска угревой сыпи в подростковом возрасте.
Потница
Развивается у детей со второй недели жизни при перегревании. Сыпь имеет разные проявления: мелкие красные пятнышки, узелки, гнойнички или пузырьки в толще кожи. Потница может возникнуть на любых участках тела: в складках, на лице, волосистой части головы, туловище, руках и ногах. Причина высыпаний – закупорка потовых желез.
К этому располагают несколько факторов:
- высокая температура в помещении;
- повышение температуры тела у ребенка;
- плотная одежда, недышащая ткань, например, наматрасник из клеёнки;
- длительное лежание в одной позе.
Лечение заключается в общем уходе:
- ежедневное купание без мыла и других химических средств;
- использовании более легкой и свободной одежды;
- поддержание в комнате температуры воздуха 22-24 градуса С;
- проветривания.
При выполнении этих условий потница в течение нескольких часов сходит на нет. Перечисленные рекомендации относятся и к профилактике.
Для прогулок на улице ребенка одевают как взрослого плюс один слой одежды. Перекутывать не нужно. Надевать в теплую погоду чепчик также нет необходимости.
В холодное время года раздевайте ребенка при длительном пребывании в магазине, торговом центре и других помещениях. Во время бодрствования укладывайте малыша на живот, держите на руках вертикально, чтобы разнообразить его движения.
Причины возникновения сыпи
Наиболее вероятные причины возникновения высыпаний на животе в детском возрасте это:
- Раздражение аллергической природы. Аллергенов, которые провоцируют реакцию иммунной системы, очень много. Сыпь на коже может быть вызвана молочной смесью, материнским молоком (если мама сама употребляла аллергенные продукты). Основной метод терапии при аллергической сыпи — выявление аллергена и его устранение.
- Инфекционные поражения организма. В таких случаях сыпь имеет обычно выраженный характер и сопровождается другими симптомами (высокой температурой, признаками общей интоксикации организма).
- Воздействие внешних факторов. Длительный контакт с влажным бельем, несвоевременная смена памперса могут спровоцировать потничку у младенцев и более взрослых детей.
- Укусы насекомых — комаров, клопов, блох.
- Прием лекарственных препаратов — любые медикаменты могут иметь побочные эффекты в виде высыпаний, зуда и прочих проявлений.
Не стоит пытаться определить причину появления высыпаний самостоятельно — квалифицированный специалист по детским болезням сделает это более эффективно. Если сыпь на животе у ребенка сопровождается дополнительными симптомами, вызов врача — обязателен.
Читайте также: Аллергия у ребенка
Опрелости
Более серьезная реакция кожи на перегрев — опрелость. Возникает в естественных складках. Выглядит как покраснение, иногда с мокнутием и эрозиями. При длительном процессе может присоединиться бактериальная или грибковая инфекция, тогда поверхность пораженной кожи влажная, ярко-красная, с прозрачным или гнойным отделяемым. Меры профилактики такие же как при потнице.
Кожу в складках обрабатывают присыпками. Если нормализация микроклимата и ухода за новорожденным не приводит к уменьшению опрелостей, необходимо показаться врачу. При наличии осложнений может понадобиться антибактериальная терапия или местные стероидные мази.
Пеленочный дерматит
Отличительная особенность этой сыпи в том, что она появляется только в области под подгузником, другие участки тела остаются чистыми. Причиной является повышенная влажность и раздражающее действие кала.
Сыпь обнаруживается в области ягодиц, на бедрах, нижней части живота в виде отдельных элементов или сплошных участков измененной кожи. Элементы сыпи разнообразны: красные пятна, бугорки, гнойнички или шелушение.
Для облегчения состояния нужно менять подгузник и подмывать ребенка сразу после дефекации. Во время переодевания устраивать воздушные ванны, то есть оставлять ребенка полежать голышом, можно прикрыть обычной сухой пеленкой. Смазывать кожу специальным кремом под подгузник.
Менять подгузник каждые 3 часа, даже если он заполнен совсем немного. При сильном наполнении чаще. При неэффективности этих мер стоит обратиться к врачу. Возможно, понадобятся местные глюкокортикоидные средства.
Аллергическая сыпь
В любом из случаев, родителям рекомендуется консультация врача, с целью определения причины высыпаний на теле грудничка. Если же специалист обнаружит аллергию, то необходимо выявить ее форму и раздражителя. Как правило, возбудителем может быть следующее:
- реакция организма на погоду (на солнце или холода);
- пищевая аллергия (при чем продукт-аллерген может употребить как малыш, так и мама, если первый находится на грудном вскармливании);
- наследственность (ребенок попадает в зону риска, если хотя бы один из его родителей предрасположен к аллергии);
- косметические средства;
- шерсть животных, пыль, пыльца;
- прививочные вакцины.
Когда причина сыпи уже известна, следующим важным шагом является полное исключение раздражителя. Сделать это будет проще в тех случаях, когда причина кроется во внешних факторах, которыми просто перестают пользоваться (если это крема, присыпки, стиральные вещества и прочие средства гигиены). В том случае, когда кожные проявления стали результатом употреблении тех или иных продуктов, то важно исключить сам продукт. Первые признаки могут появиться уже спустя час- полтора после употребления в пищу аллергена. Кормящие грудью матери, должны обязательно соблюдать диету и отказаться от острого, жирного, шоколада, яркоокрашенных фруктов и овощей, алкоголя. В подобных случаях, избавиться от сыпи будет сложнее, поскольку продукт должен перевариться кишечником, покинуть организм малыша и только после этого пятна на теле начнут исчезать. Следует знать, что когда возбудитель попадает к малышу через молоко матери, то процесс затягивается и выздоровление наступает спустя две недели. Родители, которые сами страдают аллергией, должны быть предельно внимательны к тому, что их ребенка окружает и что он ест. К сожалению, такие малыши больше других склонны к кожным заболеваниям. При этом раздражитель взрослого и младенца может быть совершенно разным. На генном уровне передается лишь сама предрасположенность.
Почти всегда аллергию, как заболевание, можно предотвратить. Для этого потребуется выполнение несложных требований:
- поддержание идеальной чистоты в помещении, частая влажная уборка и проветривание;
- введение прикорма не ранее четырех месяцев от рождения, а в отдельных случаях -не раньше шести. При этом важно не переусердствовать: если вводимый продукт не подошел, то повторно его следует предложить малышу через одну-две недели;
- соблюдение диеты кормящей матерью. Употребление большого количества жидкости, бульонов и супов. Полное исключение вредных продуктов;
- не стоит заниматься самолечением и пытаться предотвратить ту или иную реакцию при помощи медикаментов без соответствующих рекомендаций врача;
- соблюдение гигиены и совместный здоровый образ жизни матери и малыша.
Прогулки на свежем воздухе, купание, закаливание положительно отразятся на здоровье всех членов семьи.
Крапивница и дерматит так же являются разновидностью аллергических реакций. В первом случае происходит внезапное появление зудящих волдырей на любых участках тела. Такие симптомы могут проявиться от укусов насекомых, от взаимодействия с химическими препаратами и от употребления в пищу сильных аллергенов, таких как коровье молоко, орехи, мед. Важно учитывать, что длительное воздействие возбудителя способно ухудшить состояние грудничка, перерасти в отек и осложнить, при этом, дыхание. Поэтому необходимо максимально быстро избавиться от присутствия раздражителя и обратиться к врачу. Лечение происходит при помощи антигистаминных и седативных средств.
Дерматит, как и другие виды аллергии, провоцируется длительным воздействием раздражителя, повышенной чувствительностью и предрасположенностью к подобным проявлениям. Симптомами являются воспаления определенных участков кожного покрова ребенка (чаще всего это руки, пах, щеки), возможно жжение и дискомфорт. Дерматит подразделяется на несколько видов:
- пеленочный (долгое взаимодействие нежной кожи с раздражителями, в качестве которых выступают мокрые пеленки, подгузники. Здесь следует чаще менять подгузник и подмывать младенца проточной теплой водой перед каждой заменой.
- Влажные салфетки использовать только по необходимости, а под подгузник наносить специальный защитный крем.);
- атопический (вспышка происходит на иммунном уровне, как ответ организма на дыхательные и контактные раздражители. Локализуется на щеках, бедрах, руках. Характеризуется шелушением очагов.);
- аллергический (недостаток витаминов в организме, употребление аллергических возбудителей в пищу, недостаток свежего воздуха, капризность, гиперактивность).
Как и в других случаях, очень важно максимально быстро поставить диагноз и приступить к лечению, дабы исключить переход в хроническую форму. Из рациона младенца должны быть исключены все продукты-аллергены, для снижения зуда врач назначит применение крема или мази, а также пропишет необходимые медикаменты для устранения причин. Стоит понимать, что проблема всегда кроется внутри, и важно не просто устранить внешние симптомы, но и полностью истребить первоначальную причину возникновения заболевания. Когда аллергия проявляется на фоне проведения прививок малышу, то важно заранее учесть предрасположенность ребенка, предупредить об этом доктора и соблюсти ряд мероприятий, предшествующих вакцинации. К таким мероприятиям относят следующее:
- сдача анализов;
- применение антигистаминных препаратов за два-три дня перед прививкой;
- пристальное наблюдение в день вакцинации и отказ от новых продуктов.
Родителям необходимо знать, что любая вакцина содержит в себе потенциального возбудителя. Им может быть белок куриного яйца, желатин и прочие компоненты, входящие в состав препарата. Поэтому, после того, как прививка уже сделана, нужно пробыть с ребенком в медицинском учреждении около получаса, с целью наблюдения и принятия мер, в случае необходимости. Чаще всего, врачи не рекомендуют отправляться на прогулки в день проведения вакцинации, особенно если малыш еще совсем маленький и неокрепший. Наблюдать же за общим состоянием и возможными изменениями потребуется в течении двух недель.
Сыпь, вызванная инфекциями и вирусами
Распознать этиологию образования сыпи на коже малыша и назначить необходимость лечения может только специалист. Но в тех случаях, когда кожные проявления сопровождаются повышением температуры, нарушением стула, рвотой, затруднениями дыхания, то скорее всего природа заболевания напрямую связана с инфекцией. Инфекционные высыпания вызваны такими заболеваниями, как:
- ветрянка (обуславливается появлением пузырьков, внутри которых находится жидкость. Места распространения зудят и чешутся, при этом происходит повышение температуры до критических показателей. На всем протяжении созревания волдырей, ребенок является переносчиком инфекции. Места поражения обрабатываются зеленкой. При соблюдении всех предписаний доктора, выздоровление наступает спустя 21 день.);
- краснуха (для подобного рода инфекции характерно появление кашля, повышенной температуры, увеличение лимфоузлов, нарушения работы кишечника, и, как следствие, понос и рвота. Высыпания, как правило не прощупываются, а появляются в виде покраснений кожи. Чаще всего данное заболевание встречается у детей старше двух лет, но не исключено заражение и грудничков, особенно тех, у которых отсутствует соответствующая прививка. Заболевание протекает без осложнений и не требует особых мер. Важно лишь соблюдать постельный режим, и снизить риск заражения краснухой остальных маленьких членов семьи, поскольку пять-семь дней инфицированный младенец способен заразить не привитых детей.);
- корь (основной причиной ее появления является отсутствие прививки. Заражение происходит воздушно- капельным путем, при этом симптомы начинают проявляться не раньше, чем через неделю. В следствии этого, вовремя заметить заболевание не представляется возможным. Лишь спустя несколько дней симптоматика заболевания дает о себе знать: повышается температура, появляется мелкая сыпь сперва на внутренней стороне щек, голове, а потом и по всему телу. Иммунитет ребенка ослабевает, поэтому необходимо в этот период подпитывать его витаминами, и давать возможность организму справиться с болезнью самостоятельно.
Помогать малышу в этот период рекомендуется, отталкиваясь от появляющихся симптомов: жаропонижающие, спреи для горла, назальные капли, а так же соблюдение постельного режима и частое употребление жидкости. Лечение может происходить как дома, так и в стационаре, под наблюдением доктора, дабы исключить возможность осложнений). Правильно поставить диагноз вам поможет специалист дерматолог или аллерголог. Для этого необходимо сдать анализы, и, если потребуется, соскоб кожи. Немаловажную роль играют и внешние факторы, характер высыпаний, их локализация, а так же сопутствующие ухудшения состояния младенца. В любом случае, необходимо выполнять все предписания врача, касаемо лечения и соблюдения тех или иных правил. На продолжительность аллергии особое влияние оказывает и иммунитет ребенка: чем он крепче, тем скорее справится с недугом. От родителей требуется не впадать в панику, а вовремя заметить малейшее проявление симптомов и скорейшее обращение к врачу.
Себорейный дерматит
Появляется у грудничков вскоре после рождения и продолжается до года. Желтые чешуйки и шелушения чаще всего расположены на волосистой части головы и за ушами, но могут быть и в других складках – подмышечных, локтевых, паховых. В быту их называют «молочные корочки». Из-за сходства с атопическим дерматитом себорею иногда считают проявлением аллергии. Причины этого состояния до конца не изучены, однако взаимосвязь с аллергией не выявлена.
Себорея проходит без лечения, в большинстве случаев в первый год жизни. В отличие от атопического дерматита сыпь не вызывает зуд и не доставляет дискомфорта ребенку. Если ради эстетики хочется избавиться от себорейных корочек, перед купанием голову малыша смазывают маслом, а затем вычесывают мягкой расческой.
В сомнительных случаях, при расположении себореи на теле имеет смысл обратиться к доктору, чтобы уточнить диагноз.
Атопический дерматит
Это хроническое воспалительное заболевание кожи. Встречается у 15% детей, из них две трети сталкиваются с первыми симптомами до одного года, иногда даже в младенчестве. Сыпь появляется на лице, туловище и разгибательных поверхностях рук и ног. Может отмечаться краснота, шелушение, корочки, при расчесывании возможно присоединение инфекции и наличие гнойничков. Элементы сыпи чешутся и беспокоят ребенка.
Только у 30% детей атопический дерматит связан с пищевой аллергией. Поэтому кормящей маме не всегда требуется диета.
Причина атопического дерматита в повышенной проницаемости кожи. Для лечения в первую очередь используют крема, восстанавливающие барьерную функцию. Они называются эмоленты. Торговых марок, выпускающих такие средства, довольно много. Выбор основан на личных предпочтениях. С медицинской точки зрения нет преимуществ у какого-то конкретного препарата.
При подозрении на атопический дерматит нужен осмотр врача, чтобы уточнить диагноз и получить рекомендации по лечению. Можно обратиться к педиатру или дерматологу. Если диагноз подтвердится, имейте в виду: лечение будет длительным. Оно включает уход за кожей и постоянное применение эмолентов, в более тяжелых случаях могут понадобиться гормональные мази, при пищевой аллергии – диета. Важно понимать, что при четком выполнении рекомендаций можно достигнуть стойкой длительной ремиссии.
Контактный дерматит
- Симптомы
Такая реакция гиперчувствительности сопровождается покраснением и отечностью кожи непосредственно после контакта с аллергеном или через несколько часов. На пораженном участке могут появляться мелкие пузырьки, папулы, мокнущие эрозии. Характерным симптомом аллергии на коже является зуд. По мере затухания воспаления на месте пузырьков и воспалений образуются чешуйки и корки. При хроническом контактном дерматите обычно наблюдается шелушение кожи.
- Лечение
Чтобы остановить у грудничка развитие аллергической реакции, необходимо избегать контакта с веществом-раздражителем. Это могут быть продукты питания, определенные компоненты моющих и косметических средств, сок некоторых растений и т. д. Для лечения красных пятен при аллергии на коже могут использоваться местные противовоспалительные средства в виде кремов, мазей. При выраженном отеке могут быть показаны влажно-высыхающие повязки. В тяжелых случаях для лечения симптомов контактного дерматита применяется системная гормональная терапия.
Мастоцитоз
Редкое заболевание, которое может проявляться в раннем возрасте, иногда даже с рождения. Внешне напоминает аллергическую крапивницу, но пятна и волдыри существуют дольше, при стихании обострения сохраняется пигментация. Характерный диагностический тест – появление волдырей на коже при механическом раздражении участков пигментации.
Лечения при детских формах заболевания не требуется, выздоровление наступает самопроизвольно в течение нескольких месяцев, иногда – нескольких лет. При наличии зуда применяют антигистаминные средства.
Какие заболевания могут сопровождаться сыпью на животе?
Существуют десятки заболеваний, которые могут вызвать пятна, высыпания, зуд и покраснение кожи на животе.
Наиболее распространенные варианты:
- Ветряная оспа — острое заболевание вирусной природы, сопровождающееся мелкой сыпью на теле, в том числе в районе живота;
- Чесотка — болезнь, вызванная чесоточными клещами (характеризуется появлением небольших везикул преимущественно в зоне пупка);
- Корь — вирусная патология, сопровождающаяся высокой температурой и появлением темных пятен на коже;
- Скарлатина — бактериальное заболевание, для которого, помимо общих симптомов, характерно появление мелкой сыпи внизу живота;
- Болезнь Лайма — патология, передающаяся клещами (самый ранний симптом болезни — красные пятна на месте укуса);
- Дерматит — наиболее распространенная разновидность аллергии.
Если своевременно обнаружить сыпь и классифицировать её характер, можно быстро определить болезнь, назначить адекватную и корректную терапию и предупредить последствия и осложнения патологии. Иногда высыпания на животе требуют немедленного терапевтического воздействия. Наиболее целесообразный и разумный вариант поведения для родителей, которые обнаружили пятна на животе у ребёнка, — обратиться за помощью к профессиональному педиатру. Опытному врачу порой достаточно одного взгляда на сыпь, чтобы понять, с чем он имеет дело.
Младенческая гемангиома
Гемангиома — это доброкачественная опухоль из эндотелиальных клеток (эндотелий — внутренняя оболочка сосудов). Может быть врожденной или проявиться на 1-2 неделе жизни. Поверхностные гемангиомы — ярко-красные, выступают над поверхностью кожи. Глубокие — сине-багровые, иногда теплые на ощупь. Размер элемента от нескольких миллиметров до целой анатомической области (кисть, ягодица и т.д.). В первые 5-6 месяцев гемангиома может увеличиваться в размере и становиться ярче, затем рост заканчивается и начинается самопроизвольный регресс.
До 90% гемангиом способны разрешиться без лечения.
В связи с этим хирургическое лечение уже не применяется рутинно. Ребенка наблюдают педиатр и хирург, в случае расположения гемангиом на лице и шее, в области гениталий и рядом с крупными сосудами назначают консервативное лечение. Операция показана только при его неэффективности.
Разновидности сыпи
Высыпания на животе у ребенка довольно вариативны по своему характеру и этиологии (происхождению).
Педиатры различают следующие разновидности сыпи:
- Пятна — участки с четкими границами на поверхности кожи измененного цвета (пятна не выступают над кожей и при пальпации не прощупываются);
- Папулы — бугорки до 5 мм в диаметре, не имеющие внутренней полости и выступающие над кожей;
- Бляшки — приподнятые над поверхностью эпидермиса образования, значительные по площади, имеющие приплюснутую форму;
- Везикулы — образования с жидким содержимым;
- Пузырьки — везикулы, имеющие более 5 мм в диаметре;
- Пустулы — ограниченные оболочкой полости с гнойным содержимым.
Для некоторых заболеваний характерно также шелушение кожи. Любые изменения внешнего вида поверхности кожи — сигнал, что в организме малыша не все в порядке. Кончено, далеко не все заболевания, сопровождающиеся сыпью, требуют специальной терапии, но оставлять без внимания подобные признаки не следует в любом случае.
Сосудистые аномалии
Врожденные аномалии строения сосудов разнообразны
- Простой невус – капиллярная аномалия. Выглядит как бледно-розовое пятно или несколько мелких пятен. Бытовое название «укус аиста» или «поцелуй ангела» возникло из-за расположения на задней поверхности шеи и головы, на лбу, переносице и верхних веках. Пятна бледнеют к двум годам, но могут проявляться при плаче, физической нагрузке. Лечения не требуют.
- Винное пятно или пламенеющий невус. Темно-красное пятно, внешне похожее на гемангиому. Может быть одним из проявлений патологических синдромов. Сохраняется длительно. Лечение не обязательно, но может быть проведено, если пятно создает косметический дефект.
- Венозная аномалия – сине-фиолетовые болезненные узелки под кожей. Также могут маскироваться под гемангиому. Встречаются самостоятельно или в сочетании с другими аномалиями. Опасность кроется в возможности тромбоза измененных вен. Лечение сводится к ношению компрессионной одежды и применению аспирина для профилактики образования тромбов. Возможно хирургическое иссечение.
- Более редкие лимфатические, артериовенозные и сочетанные аномалии встречаются в составе различных патологических синдромов.