Из этой статьи Вы узнаете:
- что такое цемент корня зуба,
- его строение и функции,
- гистологические препараты.
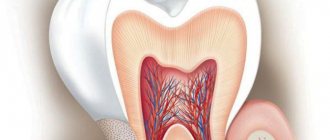
Цемент зуба (cementum) – это высокоминерализованная ткань, напоминающая по своей структуре грубоволокнистую кость, которая тонким слоем покрывает корень зуба (вплоть до его шейки). Но в отличие от костной ткани – цемент корня не подвержен постоянной перестройке, он не имеет сосудов, а его трофика осуществляется посредством обычной диффузии питательных веществ, растворенных в основном аморфном веществе в составе периодонта.
Основная функция цемента заключается в формировании связочного аппарата зуба (периодонтального прикрепления), которое удерживает зуб в альвеоле, а также способствует перераспределению жевательного давления с зуба – на альвеолярную кость. Напомним, что периодонтальные волокна начинают расти одновременно – как со стороны корневого цемента, так и со стороны компактной пластинки альвеолы. Далее при помощи незрелого коллагена (проколлагена) в центре периодонтальной щели – концы этих волокон связываются вместе, формируются пучки волокон.
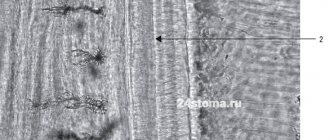
Цемент корня зуба: схема и фото
Слой цемента присутствует только на зубах человека, а также зубах других млекопитающих. В области шейки зуба толщина цемента меньше – от 20 до 50 мкм, в то время как в области верхушки корня – от 100 до 150 мкм. Думаю вам знакомо, что «вторичный дентин» на протяжении всей жизни продуцируется одонтобластами, и вот точно также в течение жизни происходит и постоянное образование цемента на поверхности корня. И поэтому, если вы доживете до пенсионного возраста, то цемент ваших зубов скорее всего успеет – как минимум утроить свою толщину (рис.3).
Строение дентина зуба –
Дентин состоит из обызвествленного межклеточного вещества, которое пронизано так называемыми «дентинными канальцами» (дентинными трубочками), за счет которых обеспечивается трофика и минерализация дентина. Дентинные канальца идут радиально, в коронковой части зуба – по направлению от стенки пульповой камеры к эмалево-дентинной границе, а в корневой части зуба – от стенки корневого канала к поверхности корня зуба. Однако, если в корневой части зуба, а также в области окклюзионной поверхности коронки зуба – дентинные канальца имеют практически прямую форму, то в боковых отделах коронки они уже будут S-образно изогнуты.
Дентинные канальца (электронная микроскопия) –
Диаметр канальцев составляет от 0,5 до 4 мкм, причем они будут шире во внутренних отделах дентина и постепенно суживаются кнаружи (вроде уплощенного конуса). Внутри канальцев находятся отростки одонтобластов, безмиелиновые нервные волокна, а также циркулирует тканевая жидкость. Сами одонтобласты находятся за пределами дентина – их тела располагаются в поверхностном слое пульпы, а их отростки, проходя по всей длине дентинных канальцев, заканчиваются в области эмалево-дентинной границы (рис.8).
От дентинных канальцев в перпендикулярном направлении отходят боковые каналы. Особенно много их отходит в предентине и внутренних слоях околопульпарного дентина (в 100–200 мкм от границы с пульпой). Их достаточно мало в средних отделах дентина и вновь становится много на периферии – в области плащевого дентина. В боковых каналах находятся боковые ответвления отростков одонтобластов, которые анастамозируют между собой. Напомним, что именно одонтобласты участвуют в образовании органического матрикса дентина и дальнейшей его минерализации.
Одонтобласты, предентин и дентинные канальцы (гистология) –
Обратите внимание, что на гистологическом препарате (рис.6) – предентин выглядит как светлая полоса, переходящая в зону со сферическими образованиями более темного цвета (глобулами). Слой предентина обладает минимальной минерализацией, и состоит в основном из органического матрикса – переплетенных коллагеновых фибрилл (рис.7). Сферические образования на границе предентина и околопульпарного дентина – это не что иное как «калькосфериты», являющиеся очагами минерализации. Маломинерализованный дентин, располагающийся вокруг таких глобул, носит название «интерглобулярного».
В дальнейшем глобулы сливаются, образуя однородный высокоминерализованный дентин. Также стоит обратить внимание, что при приближении дентинных канальцев к эмалево-дентинной границе или слою цемента – их концы образуют крупные терминальные ответвления (похожие на ветви дерева). Ряд терминальных отрезков дентинных канальцев проникает даже сквозь эмалево-дентинную границу, формируя так называемые «эмалевые веретена». По мнению большинства авторов эти образования участвуют в минерализации глубоких слоев эмали.
Архитектоника дентинных канальцев –
Плотность расположения канальцев отличается в разных слоях дентина. Плотнее всего одни расположены в околопульпарном дентине, где на 1 мм2 дентина их приходится от 50 000 до 75 000. На 1 мм2 плащевого слоя дентина их будет приходиться только – от 15 000 до 30 000. Но обратим ваше внимание, что в данном случае уменьшается не количество канальцев как таковых, а именно плотность их расположения в поверхностных слоях дентина (в связи с радиальным их направлением и при одновременном увеличении площади внешних слоев).
Функции цемента корня зуба –
1) Защитная функция – содержание в цементе неорганических компонентов достигает 70%, что делает его прочным к механическим нагрузкам. Следовательно, одной из его функций будет защита дентина корня от повреждающего воздействия.
2) Участие в образовании периодонта – формирование волокон периодонта происходит одновременно как со стороны цемента корня зуба, так и со стороны костной пластинки альвеолы. По мнению ряда авторов – в дальнейшем эти коллагеновые волокна сплетаются друг с другом посредством незрелого коллагена (проколлагена), превращая их в единое целое. Глубина погружения волокон периодонта в цемент корня зуба составляет от 3 до 5 μ.т.
3) Фиксирующая (удерживающая) – цемент корня зуба вместе с компактной пластинкой альвеолы и волокнами периодонта – обеспечивает фиксацию зуба в альвеоле.
4) Компенсаторная функция – при уменьшении длины зуба в результате физиологического стирания эмали – происходит усиленная выработка цемента в области верхушки корня зуба. В результате зуб как бы выталкивается из альвеолы в полость рта, и таким образом увеличивается размер клинической коронки зуба. Особенно это становится заметным у пациентов пожилого возраста.
5) Участие в репаративных процессах – например, при устранении причины резорбции корня может произойти его частичное восстановление. Либо при наличии трещины корня зуба может произойти образование цемента между фрагментами, что может привести к устранению дефекта.
Строение дентинных трубочек –
Дентинные канальца проходят в так называемых дентинных трубочках. Стенка каждой дентинной трубочки образована так называемым «перитубулярным дентином», который отличается очень высокой степенью минерализации и отсутствием коллагеновых волокон. Между дентинными трубочками располагается так называемый «интертубулярный дентин», который отличается меньшей степенью минерализации и большим количеством коллагеновых волокон (фибрилл). Дентинные трубочки полые внутри, и поэтому их часто и называют дентинными канальцами.
Изнутри каждая трубочка изнутри покрыта тонким слоем органического вещества – этот слой содержит высокую концентрацию гликозаминогликанов и его обычно называют мембраной Неймана. По центру дентинных канальцев располагаются отростки одонтобластов (волокна Томса). Пространство между отростком одонтобласта и стенкой дентинной трубочки заполнено дентинной жидкостью, которая схожа по составу с плазмой крови. Помимо отростков одонтобластов и тканевой жидкости в них также расположены и безмиелиновые нервные волокна (однако их можно встретить только в околопульпарном дентине).
Схема строения дентина –
Перитубулярный и интертубулярный дентин –
В процессе дентиногенеза интертубулярный дентин, расположенный между дентинными трубочками, образуется раньше, чем перитубулярный (24stoma.ru). Отложение перитубулярного дентина происходит изнутри уже сформированных дентинных канальцев (активное участие в этом принимают отростки одонтобластов). Толщина перитубулярного дентина со стороны пульпарного конца трубочки – составляет от 40 до 50 нм, а со стороны эмалево-дентинной границы – от 500 до 700 нм.
Как мы уже сказали выше – перитубулярный дентин обладает значительно более высокой минерализацией. К примеру, содержание гидроксиапатита в нем будет на 40% больше, чем в интертубулярном, а вот органические компоненты в нем практически отсутствуют. Это приводит к тому, что при возникновении среднего кариеса перитубулярный дентин будет разрушаться значительно быстрее интертубулярного. И как следствие – происходящие процессы деминерализации будут приводить к расширению дентинных канальцев и увеличению проницаемости дентина в том числе и для патогенных бактерий.
В свою очередь интертубулярный дентин содержит много органических компонентов, например, обызвествленных коллагеновых фибрилл диаметром около 75 нм (при этом кристаллы гидроксиапатита располагаются вдоль оси фибрилл). Коллагеновые фибриллы образуют так называемый «каркас», который служит основой для отложения минеральных солей. Ниже вы сможете увидеть как выглядит коллагеновый каркас дентина на снимках электронной микроскопии, которые сделаны после его принудительной деминерализации.
Что такое дентинные канальцы
Выглядят они как тонкие трубочки, которые сужаются во внешнем направлении, пронизывают ткань от пульпы к периферии. В глубине они разветвляются, а внутри – заполнены волокнами Томса, которые питают дентин и насыщают его минеральными солями. Именно дентинные канальцы обеспечивают высокую проницаемость дентина, несмотря на его плотную структуру. Это позволяет пульпе быстро реагировать на повреждения.
В дентинных канальцах есть также дентинная жидкость. Ее перемещения вызывают болезненность и чувствительность зубов. Считается, что вследствие температурного, механического или другого воздействия жидкость начинает перемещаться, раздражая нервные окончания в пульпе.
Органический матрикс дентина –
Органический матрикс дентина располагается между дентинными трубочками (в интертубулярном дентине). Он состоит из коллагеновых фибрилл и расположенного между ними аморфного вещества. Интересным является то, что направление коллагеновых фибрилл и их структура – будут отличаться в плащевом и околопульпарном слоях дентина. Это связано с тем, что в ходе первичного дентиногенеза сначала вырабатывается органический матрикс именно плащевого дентина, и только уже потом – матрикс околопульпарного дентина.
В плащевом дентине будут преобладать волокна, идущие в радиальном направлении, параллельно ходу канальцев («волокна Корфа»). Но особенностью волокон Корфа является не только их направленность, но и то, что они будут состоять из достаточно толстых фибрилл, объединенных в конусовидно-суживающиеся пучки. Причем стоить уточнить, что радиально-параллельное направление волокон Корфа больше характерно для той части плащевого дентина, которая ближе всего к окклюзионной поверхности коронки зуба. А на боковых поверхностях коронки и в области корня – волокна Корфа приобретают все более косое направление.
Как мы уже сказали выше – матрикс околопульпарного дентина образуется позже, чем плащевого. Одонтобласты в этот период синтезируют намного более тонкие фибриллы, которые переплетаются друг с другом (см.рис.ниже). Эти волокна будут располагаться тангенциально, т.е. они отходят от дентинных канальцев почти под прямым углом (их называют «волокна Эбнера»). Но коллагеновые волокна не являются единственным компонентом органического матрикса дентина, и нельзя забывать про окружающее их аморфное вещество.
Коллагеновые фибриллы в околопульпарном дентине –
Аморфное вещество –
Коллагеновые волокна со всех сторон окружает основное аморфное вещество, которое состоит преимущественно из гликозаминогликанов (хондроитинсульфатов). Помимо них в состав органического матрикса входят большое количество неколлагеновых протеинов (их доля составляет около 20% от органического матрикса дентина). Аморфное вещество также содержит и протеогликаны, которые образуются в результате соединения хондроитинсульфатов и неколлагеновых протеинов.
Неколлагеновые протеины играют важную роль в процессах минерализации дентина. Ниже мы перечислили основные их разновидности –
- кальций-связывающие протеины,
- костные морфогенетические протеины (BMP),
- гликопротеины (фибронектин, остеонектин),
- кальциевая АТФаза и алкалиновая фосфатаза,
- коллагеназы и коллагенусваивающие энзимы, необходимые для перестройки органического матрикса.
В органической основе дентина идентифицированы также липиды (гликолипиды и фосфолипиды), вероятно, участвующие в минерализации матрикса.
Нервные волокна –
Безмиелиновые нервные волокна проникают в дентин из периферических отделов пульпы, причем их можно выявить только в предентине (они проникают в него на глубину нескольких микрометров, и лишь редкие волокна – на глубину от 100 до 200 мкм). Кроме того нервные волокна обнаруживаются не во всех, а только в некоторых дентинных канальцах. В более периферических слоях дентина нервные окончания вообще отсутствуют, а в формировании болевых импульсов главную роль в данном случае играет дентинная жидкость (изменение гидродинамических условий).
Состав зрелого дентина
- Неорганические вещества – фосфорнокислые соли магния и кальция (70 %);
- органические вещества – коллаген первого типа (20 %);
- вода (10 %).
Дентин выглядит как пучки коллагеновых волокон, содержащих минерализованное межклеточное вещество. Пучки пронизаны дентинными канальцами с отростками одонтобластов, или отростками Томса. На разных участках волокна располагаются по-разному. В наружном, или плащевом, дентине преобладают образования радиального направления, во внутреннем – тангенциального.
Особенности неорганического матрикса –
Дентин состоит преимущественно из фосфата кальция (в форме кристаллов гидроксиапатита), а также в небольшого количества фторида и карбоната кальция. Кристаллы гидроксиапатита в дентине значительно меньше и тоньше, если сравнивать их с зубной эмалью, и имеют следующие размеры – длина 20 нм, ширина 18-20 нм, толщина 3,5 нм. Т.е. кристаллы достаточно мелкие и имеют иглообразную форму. Электронная микроскопия позволила установить, что эти кристаллы находятся не только снаружи коллагеновых волокон, но и внутри них (располагаясь даже между коллагеновыми фибриллами).
Для дентина характерна особая форма отложения кристаллов минеральных солей. Если, например, в основном веществе костной ткани отложение минеральных солей происходит равномерно (в виде мельчайших кристалликов), то в дентине процесс минерализации протекает в несколько этапов. На первом этапе происходит формирование кристаллических структур шаровидной формы (в виде «глобул» – калькосферитов), между которыми по-прежнему сохраняются участки с необызвествленным или мало обызвествленным основным веществом – интерглобулярным дентином.
Глобулярный и интерглобулярный дентин (гистология) –
Глобулярный и интерглобулярный дентин лучше всего видны на границе околопульпарного дентина и предентина (в коронковой части зуба), т.к. именно в этой зоне активно протекает минерализация вторично-образованного дентина. Кроме того, именно в этой зоне можно обнаружить самые крупные калькосфериты. Постепенно глобулы увеличиваются в размерах и сливаются, образуя однородный высоко минерализованный дентин.
Что такое линии Оуэна и линии Эбнера –
Первичный (физиологический) дентин образуется в период формирования и прорезывания зуба. Его продуцируют одонтобласты со скоростью примерно 4-8 мкм/сутки, причем в деятельности одонтобластов есть периоды активности и покоя. Такая периодическая смена активности одонтобластов приводит к наличию в дентине так называемых ростовых и контурных линий.
Контурные линии Оуэна – отражают суточный ритм отложения дентина одонтобластами. Они расположены под прямым углом к дентинным трубочкам и соответствуют «периодам покоя» в деятельности одонтобластов. В эти периоды будет происходить намного менее интенсивная минерализация дентина – с образованием очень мелких интерглобулярных пространств. Число линий Оуэна может увеличиваться при патологических состояниях организма, которые влияют на процессы минерализации твердых тканей зубов.
Ростовые линии Эбнера – соответствуют более медленному 5-ти суточному циклу формирования органического матрикса дентина одонтобластами, т.е. периодам меньшей минерализации основного вещества дентина.
Мертвые пути в дентине –
Также в дентине могут обнаруживаться так называемые мертвые пути (на шлифах зубов), которые возникают при гибели части одонтобластов. Некоторые авторы говорят о том, что только обнажение 1 мм площади детина – приводит к гибели до 30 000 одонтобластов. При этом, содержащие в дентинных канальцах отростки подвергаются распаду, соответственно, полости дентинных канальцев будут заполнены продуктами распада и газообразными веществами.
Благодаря наличию газов такие дентинные канальцы (мертвые пути) и выглядят черными на шлифах зубов. Кстати, термин «мертвые пути» ввел в обращение Е.Fish. Также стоит отметить, что чувствительность дентина в таких участках снижена, а со стороны пульпы зуба в этих участках будет отмечаться усиленная выработка третичного дентина.
Кровоснабжение пульпы зуба –
Кровообращение и иннервация пульпы осуществляются благодаря зубным артериолам, венулам и нервным ветвям соответствующих артерий и нервов челюстей. Например, пульпа зубов верхней челюсти кровоснабжается из верхней альвеолярной артерии, зубов нижней челюсти – из нижней альвеолярной артерии. Ответвляясь от магистрального сосудистого нервного ствола – сосудисто-нервные пучки проникают в полость зуба через апикальные отверстия, расположенные на верхушках корней, и далее распадаются на более мелкие ветви.
Однако сосуды могут попадать не только через апикальные отверстия на верхушках корней, но и через отверстия добавочных каналов на боковых стенках корня. Эти отверстия могут иметь клиническое значение, т.к. через них из глубоких пародонтальных каналов в пульпу зуба может проникать инфекция (и наоборот). Таким образом, артериолы диаметром 50-150 мкм проникают через отверстия корня зуба и занимают центральную часть коронковой и корневой пульпы. От артериол в свою очередь отходят более мелкие прекапиллярные артериолы (диаметром 10–12 мкм), которые образуют в слое Вейля обширное капиллярное сплетение.
Схема кровообращения пульпы –
Капилляры диаметром 8-10 мкм принято делить на две группы. Первая группа – фенестрированные капилляры (их около 30%), которые располагаются в основном вблизи слоя одонтобластов. Их наличие облегчает быстрый транспорт питательных веществ к одонтобластам, что необходимо особенно в период активного образования дентина (дентиногенеза). По окончании прорезывания зуба число этих капилляров значительно уменьшается.
Вторая группа капилляров – так называемые соматические капилляры (их около 70%). Оба типа капилляров обеспечивают питанием все структурные компоненты пульпы. Причем объем капиллярного русла может сильно отличаться, чему способствует наличие большого количества спавшихся капилляров (они начинают функционировать только при воспалении), а также артериоло-венулярных анастомозов. Последние обеспечивают возможность сброса крови из артериального русла в венозное (без участия капилляров).
От капиллярной сети в зоне Вейля кровь поступает в венулы мышечного типа (они содержат в стенке гладкие миоциты), которые в последствии выходят из пульпы через апикальные отверстия на верхушках корней. Причем венулы располагаются в пульпе более центрально, в то время как артериолы – расположены более периферически. Уникальной особенностью кровообращения в пульпе является то, что выносящие венулы имеют меньший диаметр, чем входящие в пульпу артериолы. Поэтому даже при отсутствии воспаления в пульпе всегда имеются явления гиперемии и стаза крови.
Причем эта же особенность очень высокое внутрипульпарное давление (около 20–30 мм рт ст.), что намного выше по сравнению с внутритканевым давлением в других органах. Все это обеспечивает достаточно медленную скорость кровотока через пульпу, и по всей видимости имеет важное значение для питания тканей зуба (трофической функции пульпы).
Лимфатические сосуды пульпы зуба –
Лимфатические капилляры начинаются в периферическом и срединном слоях пульпы – в виде мешочков диаметром от 15 до 50 мкм. Их отличает несколько особенностей – прежде всего это тонкая эндотелиальная выстилка (имеющая широкие щели между эндотелиальными клетками более 1 мкм), а также отсутствие базальной мембраны на большем протяжении. Лимфатические капилляры окружены тончайшей сетью ретикулярных волокон.
При травматическом или воспалительном отеке пульпы происходит усиление лимфооттока. Это проявляется увеличением диаметра лимфатических капилляров, также происходит резкое расширение щелей между эндотелиальными клетками (плюс резкое падение содержания в них микропиноцитозных пузырьков). Далее по лимфатическим капиллярам лимфа оттекает в тонкостенные собирательные лимфатические сосуды.
Вторичный и третичный дентин –
Вторичный дентин отлагается (со стороны пульповой камеры) в течение всей жизни индивида, что приводит к постепенному сокращению объема пульповой камеры. Вторичный дентин как и первичный – продуцируется одонтобластами. Вторичный дентин отличается от первичного (образующегося во время формирования и прорезывания зубов) – менее правильной структурой, что выражается в изменении направления и количества дентинных канальцев и коллагеновых волокон, а также более низкой степенью минерализации. Уменьшается и сам размер дентинных канальцев.
Отложения вторичного дентина более активно происходят в области крыши пульповой камеры, а также в ее боковых стенках. Кроме того, вторичный дентин активно откладывается в области дна пульповой камеры (в многокорневых зубах). В связи со всем этим постепенно изменяется и форма пульповой камеры – рога пульпы уплощаются, сокращается ее объем. Интересным фактом является то, что у мужчин интенсивность отложения вторичного дентина выше. Кроме того отмечают, что с возрастом интенсивность отложения вторичного дентина уменьшается.
Еще один вид дентина – это так называемый «третичный дентин» (dentinum tertiarium), который также называют репаративным или иррегулярным. В отличие от вторичного дентина, который достаточно равномерно вырабатывается с внутренней поверхности пульповой камеры – образование третичного дентина происходит локально. К локальному образованию дентина приводит влияние на зуб сильных раздражающих факторов, например, это происходит при разрушении или повышенной стираемости эмали, обнажении дентина.
При медленно развивающемся кариесе выработка третичного дентина позволяет в течение какого-то времени – препятствовать проникновению в пульпу патогенных бактерий и их токсинов. Таким образом третичный дентин выполняет защитную функцию. Еще стоит отметить, что третичный дентин также отличается неправильным направлением дентинных канальцев, либо они могут вообще отсутствовать.
Дентин зуба: гистология
Ниже вы можете можете увидеть гистологию тканей зуба в потрясающем разрешении, а также отличную лекцию по морфологии дентина на английском языке (при желании можно включить субтитры и в настройках выбрать перевод с английского на русский).
Иннервация пульпы –
Общим чувствительным или афферентным нервом для зубов верхней и нижней челюсти являются II и III ветви тройничного нерва (т.е. верхнечелюстной нерв и нижнечелюстной нерв). В свою очередь от них отходят нервы, которые образуют сплетения – верхнее зубное сплетение на верхней челюсти и нижнее зубное сплетение на нижней челюсти. В свою очередь от этих сплетений ответвляются пучки миелиновых нервных волокон, которые проникают в полость зуба вместе с сосудами – через апикальные отверстия на верхушках корней. И, соответственно, образуя там сосудистно-нервный пучок (пульпу зуба).
Нервные волокна образуют субодонтобластическое нервное сплетение, которое расположено под слоем одонтобластов (его еще называют сплетением Рашкова). От этого сплетения отходят безмиелиновые нервные волокна, которые направляются к периферическим областям пульпы, где они как бы оплетают одонтобласты, образуя между одонтобластами и предентином – так называемое «надодонтобластическое сплетение». Часть нервных волокон оканчивается в этом сплетении, но оставшаяся их часть – проникает в дентинные трубочки.
Возрастные изменения дентина –
Выше мы уже говорили, что с возрастом происходит отложение вторичного и третичного дентина, что также приводит к уменьшению размера пульпы. Но в зубах пожилых людей часто можно заметить участки дентина, в которых минеральные соли откладываются уже не только в основном веществе, но и внутри самих дентинных канальцев (происходит это на фоне процессов дегенерации отростков одонтобластов). В результате происходит полная облитерация просвета канальцев, т.е. их физиологический склероз.
Облитерация просвета канальцев приводит к снижению чувствительности зуба. Кроме того, показатели преломления света у канальцев и у основного вещества – в этом случае выравниваются, и поэтому такие участки дентина выглядят прозрачными. Соответственно, такой дентин очень часто называют «прозрачным» или «склеротическим». Образование прозрачного дентина чаще всего происходит сначала в апикальной части корня, а потом медленно распространяется в направлении коронковой части зуба. Надеемся, что наша статья оказалась Вам полезной!
Источники:
1. Высшее профессиональное образование автора в стоматологии, 2. The European Academy of Paediatric Dentistry (EU), 3. «Анатомия зубов человека» (Гайворонский, Петрова). 4. «Терапевтическая стоматология» (Политун, Смоляр), 5. «Гистология органов ротовой полости» (Глинкина В.В.).
Цементоциты и цементобласты: функции и состав
Эти два типа клеток входят в состав клеточного цемента. Они имеют разный состав и выполняют различные функции.
Цементоциты располагаются в лакунах и напоминают по строению остеоциты. Короткие отростки в их составе направлены в сторону периодонта. В свою очередь, функционально активные клетки цементобласты размещаются на поверхности цемента и отвечают за регулярное появление на нем новых слоев. Именно они принимают участие в восстановлении поврежденных частей зуба, например при травматическом переломе корня формируют «муфту».
Текст книги «Основы клинической морфологии зубов: учебное пособие»
5.2.1. Строение пульпы зуба
В целом пульпа представляет собой обильно васкуляризованную и иннервируемую специализированную рыхлую неоформленную соединительную ткань, содержащую клетки, волокна и аморфное основное вещество. В некоторых отделах зуба эти компоненты организованы в четкие демаркационные зоны.
Общий объем пульпы всех постоянных зубов составляет 0,38—0,40 см3, т. е., в среднем, в каждом зубе около 0,02-0,03 см3. Пульпа моляров по объему в 3–4 раза больше пульпы резцов. Объем пульпы зубов представлен в табл. 2.
Таблица 2
Объем пульпы постоянных зубов верхней и нижней челюстей
Пульпа коронки зуба содержит на единицу объема больше клеток и межклеточного вещества, чем коллагеновых волокон.
В ней много разнообразных хорошо дифференцированных клеток. Одонтобласты в этой части пульпы имеют призматическую форму и располагаются в несколько рядов.
Пульпа, заполняющая каналы корня зуба, построена по типу довольно плотной соединительной ткани с преобладанием пучков коллагеновых волокон над клеточными элементами.
Корневая пульпа слабее васкуляризована и иннервирована, чем коронковая, ее клеточный состав менее разнообразен, а одонтобласты кубической или уплощенной формы располагаются обычно в 1–2 ряда. Эти различия в структуре зависят, по-видимому, от особенностей питания твердых тканей зуба в области коронки и корня. В области коронки дентин и эмаль получают питательные вещества и соли кальция почти исключительно из пульпы зуба; в корне питание твердых тканей зуба осуществляется не только через пульпу, но и посредством диффузии питательных веществ из перицемента. Следствием этого являются уменьшение трофической роли корневой пульпы и изменение ее структуры. Кроме того, в корневой пульпе существенное место занимают проходящие в полость зуба крупные кровеносные сосуды, пульсация которых, возможно, влияет на структуру соединительной ткани, окружающей эти сосуды.
В пульпе коронки различают 4 зоны по составу и свойствам ткани [48]:
1 – одонтобластическую зону;
2 – светлую зону Вейля;
3 – субодонтобластическую зону;
4 – центральную зону пульпы зуба.
В первой, самой наружной зоне компактно располагаются в один или несколько рядов вытянутые клетки с базофильной цитоплазмой – одонтобласты. Отростки этих клеток (волокна Томса) проникают в дентинные канальцы и пронизывают всю толщу дентина. Одонтобласты тесно связаны межклеточными соединениями, между которыми проходят нервные волокна, направляющиеся вместе с отростками одонтобластов в дентинные трубочки.
Одонтобласты и их отростки играют важную роль в питании зуба и доставке минеральных солей к эмали и дентину. Они сохраняются в пульпе зуба взрослого человека в течение всей его жизни, при этом выполняя и свою дентинообразующую функцию, хотя и не так интенсивно, как в период развития зуба.
С возрастом, по мере утолщения слоя дентина и уменьшения размеров полости пульпы, меняются расположение одонтобластов и их форма. В развивающемся зубе они обычно располагаются в один слой, а в зубе взрослого человека – в несколько слоев. Первоначально призматическая форма клеток постепенно переходит в грушевидную или конусообразную, отмечается вакуолизация одонтобластов, которая вызывает деформацию и гибель части одонтобластов.
В пульпе корня сформированного зуба слой одонтобластов более тонкий, чем в пульпе коронки. Клетки имеют меньшие размеры и тесно прилегают друг к другу.
За слоем одонтобластов располагается бедный клетками светлый слой Вейля, состоящий главным образом из коллагеновых волокон и отростков клеток субодонтобластической зоны. Он хорошо выражен в пульпе коронки и отсутствует в пульпе корня. Слой Вейля образуется обычно довольно поздно, часто уже после прорезывания зуба. Современные исследования показали, что в этой зоне располагаются обширные сети нервных волокон и кровеносных капилляров. От нервного сплетения (сплетение Рашкова) берут начало ветви, образующие древовидные разветвления на одонтобластах, а также проходящие между ними в дентинные трубочки, где они контактируют с волокнами Томса. В зубах с высокой скоростью образования дентина (во время их роста или при активной продукции третичного дентина) эта зона сужается или исчезает полностью вследствие миграции в нее клеток из субодонтобластической зоны.
Третий слой пульпы состоит из большого количества звездчатых клеток (преодонтобластов), которых относят к малодифференцированным клеткам. От тел этих клеток отходят многочисленные тонкие и длинные отростки, которые многократно ветвятся и анастомозируют между собой. По мнению ряда авторов [33, 38, 40, 60], эти клетки способны к дифференцировке и превращению в одонтобласты, а также в фибробласты. Поэтому и в пульпе зуба взрослого человека при гибели части одонтобластов возможна их замена за счет дифференцировки звездчатых клеток субодонтобластического слоя. Кроме того, в этой зоне располагаются также фибробласты, лимфоциты, малодифференцированные клетки, а также капилляры, миелиновые и безмиелиновые нервные волокна.
Центральная зона пульпы представляет собой рыхлую волокнистую соединительную ткань, богатую клетками, сосудами и нервами. В пульпе постоянных зубов со сформированными корнями выявляются четыре основные клеточные группы:
– одонтобласты;
– фибробласты;
– малодифференцированные эктомезенхимальные клетки;
– макрофаги.
В меньшем числе в центральной зоне пульпы постоянно присутствуют дендритные клетки, лимфоциты, плазматические, тучные клетки, гранулоциты крови. Первые три группы происходят из клеток головного отдела нервного гребня. Они постоянно находятся в пульпе коронки в отличие от блуждающих макрофагов, происходящих из моноцитов крови и переходящих в зависимости от состояния пульпы из крови в ткань и обратно.
Одонтобласты – самая большая клеточная популяция в пульпе (рис. 110). Это специфические клетки пульпы, которые образуют дентин и обеспечивают его трофику. Одонтобласты находятся на периферии пульпы, располагаясь очень плотно в пульпе коронки (40 000-50 000 на 1 мм2 поверхности дентинопульпарной границы) и, реже, в пульпе корня. Форма тела клеток в коронке призматическая или грушевидная, которая ближе к корню изменяется на веретеновидную, а затем на кубическую или уплощенную в пульпе корня. Форма клетки изменяется не только в зависимости от ее расположения, но и в связи с функцией: чем выше активность, тем большую высоту имеет одонтобласт.
Рис. 110. Строение и топографические особенности одонтобластов (схема по Р. Крстичу).
1 – дентин; 2 – предентин; 3 – одонтобластическая зона пульпы; 4 – кровеносный капилляр; 5 – нервное волокно; 6 – тело одонтобласта; 7 – матриксные везикулы; 8 – волокна Томса; 9 – Неймановское влагалище.
В призматических клетках четко выявляется овальное ядро с 1–2 ядрышками, расположенное в базальной части клетки. В кубических одонтобластах сферическое ядро лежит обычно центрально. В ядрах одонтобластов преобладает эухроматин, лишь у ядерной оболочки отмечаются небольшие скопления гетерохроматина.
В цитоплазме располагаются цистерны гранулярной эндоплазматической сети, большое число лизосом, митохондрии, гранулы гликогена, мелкие липидные капли, а в апикальной области – секреторные гранулы, содержащие преколлаген и протеогликаны предентина.
Апикальная часть тела одонтобласта суживается, продолжаясь в длинный ветвящийся отросток Томса, который направляется в дентинную трубочку. Отросток характеризуется хорошо развитыми элементами цитоскелета, ориентированными продольно, многочисленными гладкими и окаймленными пузырьками, редкими митохондриями и короткими цистернами агранулярной эндоплазматической сети.
Соседние одонтобласты прочно связаны межклеточными соединениями: десмосомами, щелевыми и плотными контактами, благодаря которым слой одонтобластов способен выполнять барьерную функцию, регулируя перемещение молекул и ионов между пульпой и предентином. Одонтобласты относят к окончательно дифференцированным клеткам, поэтому продолжительность их жизни может достигать длительности существования зуба [5]. Самые важные функции пульпы – питание и поддержание жизнеспособности одонтобластов.
Фибробласты в большом количестве находятся в центральной зоне пульпы, особенно в зубах молодых людей (рис. 111). Они берут начало от недифференцированных эктомезенхимальных клеток, которые также располагаются в пульпе. Фибробласты могут существовать в одном из двух функциональных состояний: активном (фибробласты) или пассивном (фиброциты). Функциональное состояние клеток зависит от возраста, клинической характеристики пульпы и т. п.
Структурно фибробласты пульпы – это веретенообразные отростчатые клетки со светлым ядром, содержащим мелкодисперсный хроматин и крупное ядрышко, слабобазофильной цитоплазмой, хорошо развитыми гранулярной эндоплазматической сетью и комплексом Гольджи, а также большим количеством везикул, микротрубочек, микронитей и пиноцитозных пузырьков. Главный продукт деятельности фибробластов пульпы – коллагены I и III типов. Они же синтезируют и выделяют компоненты основного аморфного вещества пульпы: гликозаминогликаны, протеогликаны, гликопротеины. При воспалительных процессах (пульпите) фибробласты принимают участие в образовании фиброзной капсулы, ограничивающей очаг воспаления. Помимо синтетической активности, они способны поглощать и переваривать компоненты межклеточного вещества.
Рис. 111. Микрофотография участка зуба. Окраска гематоксилином и эозином.
1 – дентин; 2 – предентин; 3 – одонтобластический слой; 4 – фибробласты; 5 – кровеносный сосуд; 6 – центральная зона пульпы зуба.
Альтернативно фиброцит – это неактивная, отдыхающая клетка со слаборазвитыми органеллами синтеза белка. В принципе, это два состояния одной и той же клетки, которые проявляются в зависимости от состояния окружающей соединительной ткани. Высокая синтетическая активность свойственна фибробластам зубов молодых людей. С возрастом увеличивается доля клеток с низкими пластическими характеристиками. Недавно было описано 3-е состояние – это так называемый фиброкласт, или клетка, резорбирующая коллаген.
Наличие фиброкластов впервые показано в периодонтальной связке. Присутствие их в пульпе коронки пока не отмечено, однако некоторые исследователи считают это вопросом времени.
Третьим основным типом клеток центральной зоны пульпы человека являются недифференцированные эктомезенхимальные клетки. Это клетки треугольной формы, с большим ядром, содержащим значительное количество гетерохроматина. В цитоплазме большое количество рибосом и полирибосом, липидных капель и хорошо развитая гранулярная эндоплазматическая сеть. Отмечается также многообразие микронитей и микротрубочек, что указывает на достаточную подвижность этих клеток. Клетки обладают плотным гликокаликсом, содержащим мембранные рецепторы, антигенные зоны и т. п., которые принимают участие в механизмах «узнавания» клеток и их скоплений. Во многих случаях эти клетки соединены между собой посредством филоподий и микроотростков в сложную трехмерную сеть.
Большая популяция недифференцированных эктомезенхимальных клеток в пульпе обеспечивает ее высокую регенеративную способность.
При воздействии определенных возбудителей эти клетки могут претерпевать окончательную дифференцировку либо в фибробласты, либо в одонтобласты пульпы. Последние замещают старые или погибшие клетки, а также восполняют одонтобласты, необходимые для образования вторичного и третичного дентина. Однако с возрастом отмечается уменьшение количества недифференцированных клеток пульпы, что ведет к снижению способности пульпы к регенерации при старении.
В отличие от трех рассмотренных типов клеток центральной зоны пульпы, имеющих общее происхождение от клеток головной части нервного гребешка, макрофаги берут начало от циркулирующих специфических кровяных клеток – моноцитов. Их количество в пульпе, морфология и метаболизм зависят от функционального состояния окружающей соединительной ткани. Особенно многочисленны макрофаги в пульпе зубов молодых людей. Это полиморфные клетки с эксцентрично расположенным ядром.
В цитоплазме находятся хорошо развитые гранулярная эндоплазматическая сеть и комплекс Гольджи, а также большое количество лизосом и вакуолей. Выраженный цитоскелет из микронитей и микротрубочек обеспечивает высокую подвижность этих клеток. Поверхность клетки покрыта множеством складок и выростов, указывающих на ее выраженную фагоцититарную активность.
Основная функция макрофагов – захват и переваривание различных микроорганизмов, бактерий, отдельных клеток и т. п. Процесс включает фагоцитоз, пиноцитоз и переваривание с помощью клеточных гидролитических ферментов, находящихся в лизосомах. Это позволяет макрофагам активно участвовать в иммунных реакциях, уничтожении различных антигенов, опухолевых клеток, частей погибших клеток. Логично предположить, что макрофаги пульпы зуба способны выполнять любую из этих функций.
Наличие в пульпе зуба макрофагов свидетельствует о том, что она, помимо выполнения своей трофической и дентинообразующей функций, играет важную защитную или барьерную роль.
Дендритные клетки являются также постоянным компонентом пульпы, составляя 6–8 % от общей клеточной популяции пульпы. Это клетки вариабельной формы с многочисленными ветвящимися отростками, четко выраженным ядром и хорошо развитым лизосомальным аппаратом. Они являются антиген-представляющими клетками, т. е. их функция заключается в поглощении различных антигенов, их процессинге и представлении лимфоцитам. В пульпе соотношение дендритных клеток и макрофагов 4: 1. По способности индуцировать пролиферацию Т-лимфоцитов дендритные клетки намного превосходят макрофаги. Поэтому число этих клеток резко возрастает при антигенной стимуляции.
Наибольшее количество дендритных клеток сосредоточено в рогах пульпы коронки. Они располагаются вдоль сосудов, около одонтобластов и в субодонтобластическом слое. Содержание их в пульпе невелико после рождения, но увеличивается по мере созревания пульпы.
Лимфоциты, преимущественно малые лимфоциты (около 90 % от общего числа их), присутствуют в пульпе в небольшом количестве в периферических ее участках. Это чаще всего различные субпопуляции Т-клеток. В-лимфоциты в нормальной пульпе почти не обнаруживаются. Наблюдаются лишь единичные плазматические клетки, которые являются конечными стадиями дифференцировки В-клеток. Эти клетки активно синтезируют иммуноглобулины, обеспечивая реакции гуморального иммунитета.
Следует отметить, что содержание лимфоцитов в пульпе резко возрастает при воспалении. В этот же период в пульпе выявляются тучные клетки, содержащие биологически активные вещества (гепарин, гистамин, эозинофильный хемотаксический фактор, лейкотриены), выделение которых вызывает ряд эффектов, в том числе расширение сосудов и увеличение проницаемости их стенки. По мнению некоторых авторов, тучные клетки постоянно присутствуют в пульпе зубов у детей.
Кроме описанных клеток, в пульпе отмечаются и другие виды клеток. Большинство этих клеток находится в соединении с сосудистой стенкой – эндотелиальные клетки, перициты, гладкие мышечные клетки, а также редкие эозинофильные гранулоциты.
В центральной пульпе кроме клеток содержатся также коллагеновые волокна. Коллаген составляет 25–30 % от сухой массы пульпы зуба, при этом его содержание с возрастом увеличивается. Современные биохимические исследования показали, что это коллаген I и III типов.
Собственно коллагеновые волокна (коллаген I типа) создают систему поддерживающих элементов для клеток, кровеносных сосудов и нервов. В центральных отделах пульпы коронки они располагаются рыхло, в периферических образуют более плотные скопления. В канале корня волокна ориентированы по его длине, образуя плотные пучки. Часть волокон проникает между одонтобластами, смешиваясь с волокнами предентина. По всей пульпе располагаются также в виде сети ретикулярные волокна, образованные коллагеном III типа. В процессе образования дентина эти многочисленные волокна лежат первоначально между одонтобластами и называются волокнами Корфа.
В пульпе выявлены также преколлагеновые, окситалановые и эластические волокна. Последние являются, строго говоря, компонентами стенки кровеносных сосудов. Окситалановые волокна многочисленны в периферической части пульпы, не имеют строгой ориентации и связаны обычно с кровеносными сосудами. Их относят к преэластическим волокнам.
Как было указано, пульпа, помимо клеток и волокон, содержит тонкое аморфное вещество, которое является компонентом внеклеточного матрикса пульпы. Оно состоит из воды, гликозаминогликанов (хондроитинсульфаты и гиалуроновая кислота), гликопротеинов, протеогликанов. Обладая высокими способностями к диффузии, аморфное межклеточное вещество способствует распространению питательных веществ между клетками, сосудами и нервами.
Кровоснабжение пульпы.
Васкуляризация и ангиоархитектоника сосудов в пульпе имеют свои особенности. Все кровеносные и лимфатические сосуды, а также нервы входят (и выходят) в пульпу в основном через отверстие верхушки корня зуба, образуя в канале корня сосудисто-нервный пучок. В некоторых случаях дополнительные сосуды и другие структуры входят в пульпу через добавочные каналы боковых стенок корня зуба. эти каналы имеют клиническое значение, поскольку могут способствовать распространению инфекции из периодонта в пульпу и обратно.
После входа в корневую пульпу сосуды – артериолы диаметром 50-150 мкм имеют почти прямую (вертикальную) направленность и проникают в коронковую пульпу, занимая ее центральную зону. Особенностью кровеносных сосудов пульпы является относительно малая толщина их стенок по сравнению с просветом. От центрального сосуда отходят более мелкие прекапиллярные артериолы диаметром 10–12 мкм, которые образуют затем в слое Вейля обширное капиллярное сплетение, питающее пульпу и одонтобласты.
Капилляры пульпы диаметром 8-10 мкм делятся на две группы: фенестрированные (около трети), располагающиеся в основном вблизи одонтобластов, и соматические (2/3 всех капилляров). Последние характеризуются наличием множества пиноцитозных пузырьков в цитоплазме эндотелиоцитов стенки сосудов. Как те, так и другие капилляры обеспечивают питанием все структурные элементы пульпы зуба.
Наличие фенестрированных капилляров облегчает быстрый транспорт метаболитов к одонтобластам при образовании дентина и его последующей минерализации. Поэтому они особенно развиты в период активного дентиногенеза. После прорезывания зуба и замедления образования дентина число этих капилляров уменьшается, и они обычно несколько смещаются к центральным отделам пульпы.
Объем капиллярного русла в пульпе может значительно варьировать, чему способствует наличие артериоловенулярных анастомозов. В состоянии покоя большая часть анастомозов и капилляров не функционирует, однако их деятельность резко усиливается при раздражении пульпы и вызывает развитие гиперемической реакции. С работой этого механизма также связывают периодичность болей при пульпите.
От субодонтобластической капиллярной сети кровь поступает в венулы мышечного типа (содержат в стенке гладкие миоциты), выходящие из пульпы через отверстие верхушки зуба. Как правило, венулы располагаются в пульпе центрально, тогда как артериолы занимают более периферическое положение.
Уникальной особенностью кровеносной системы пульпы является то, что диаметр выносящих венул меньше диаметра входящих в пульпу артериол. Поэтому даже в нормальной пульпе всегда имеются явления гиперемии и стаза крови, что позволило A. Fisher (1995) назвать пульпу застойным органом. Давление в пульпарной камере составляет 20–30 мм рт. ст., что значительно выше внутритканевого давления в других органах. Указанные структурные особенности сосудистой системы обеспечивают, вероятно, медленный кровоток через пульпу, что имеет определенное физиологическое значение для питания тканей зуба.
Вопрос о лимфатических сосудах пульпы во многом остается открытым. Одни исследователи считают, что в пульпе имеются лимфатические капилляры и сосуды, другие – ратуют за наличие выстланных эндотелием тканевых пространств и щелей, которые сообщаются с венозными сосудами. Отток лимфы от пульпы происходит в поднижнечелюстные и подподбородочные лимфатические узлы.
Иннервация пульпы.
Достаточно крупные нервные миелиновые и безмиелиновые волокна тройничного нерва входят в пульпу через отверстие верхушки зуба вместе с кровеносными сосудами, формируя в корневом канале сосудисто-нервный пучок, обеспечивающий питание и иннервацию зуба.
Безмиелиновые волокна составляют до 60–80 % от общего числа волокон. В корневой пульпе лишь около 10 % волокон образуют терминальные ветвления, большая их часть достигает коронки, где они веерообразно расходятся к периферии пульпы. В коронковой пульпе они обильно ветвятся, формируя в слое Вейля субодонтобластическое нервное сплетение (сплетение Рашкова), содержащее как толстые миелиновые, так и тонкие безмиелиновые волокна, от которых отходят ветви к одонтобластам и дентинным трубочкам. Одни из них оканчиваются на телах одонтобластов, другие – на одонтобластических волокнах Томса, проникая в основном только на 1/3 толщины дентина зрелого зуба. Более тщательные и глубокие исследования последних лет показали, что некоторые безмиелиновые нервные волокна могут достигать плащевого дентина, возможно, даже дентиноэмалевого соединения.
Часть нервных волокон оканчивается в стенках кровеносных сосудов центральной части пульпы зуба. В настоящее время установлены связи нервов пульпы зуба с симпатической и парасимпатической частями вегетативной нервной системы.
Большинство нервных окончаний в области тел одонтобластов относят к рецепторам. Раздражение этих рецепторов независимо от природы действующего фактора (давление, холод, тепло, химические вещества) вызывает болевые ощущения. Вместе с тем, в последнее время описаны и эффекторные окончания в пульпе сформированного зуба.
Среди миелиновых волокон пульпы выделяют более многочисленные а-волокна диаметром 1–6 мкм, которые опосредуют болевую чувствительность, в частности, ощущение острой локализованной боли, и р-волокна диаметром 6-12 мкм, обеспечивающие, предположительно, проведение тактильных сигналов.
Безмиелиновые волокна диаметром 0,5–1,5 мкм также подразделяются на несколько групп. Часть волокон является преимущественно вазомоторными, регулируя тонус артериол и кровоток в пульпе. Другие содержат нейропептиды (лей– и метэнкефалины, холецистокинин, соматостатин, вазоинтестинальный полипептид и др.) и, будучи связаны с кровеносными сосудами и одонтобластами, принимают участие в регуляции кровотока в пульпе, обеспечивают болевую чувствительность, а также влияют на развитие воспаления.
Пульпа молочных и постоянных зубов.
В развитии пульпы молочных зубов выделяют три периода:
– период роста длительностью 4,2 года – от начала пренатального формирования коронки до завершения развития корня в постнатальном периоде;
– период созревания продолжительностью 3,7 года, который продолжается с момента завершения развития корня до начала его резорбции;
– период регрессии длительностью 3,5 года – от начала резорбции корня до выпадения зуба.
Строение пульпы молочных зубов в целом соответствует строению пульпы постоянных зубов. Вместе с тем, в центральной зоне отмечается более высокое содержание клеток при меньшем количестве коллагеновых волокон. Различия в строении коронковой и корневой пульпы в молочных зубах менее отчетливы, чем в зрелых зубах.
Пульпа молочных зубов обильно кровоснабжается, однако нейральные элементы развиты в ней значительно слабее.
Пульпа постоянного зуба в период формирования коронки морфологически сходна с пульпой молочного зуба и также характеризуется высокой концентрацией делящихся клеток. Периоды развития пульпы постоянных зубов более длительные. Так, период роста – от пренатального формирования коронки до завершения развития корня занимает около 12 лет, период созревания – до 7–8 лет, период регрессии продолжается большую часть жизни человека.