2511
Дисфункция височно-нижнечелюстного сустава – довольно сложное состояние, с которым могут столкнуться люди разного возраста и состояния здоровья.
Большое количество разнообразных симптомов, возникновение сложностей с жеванием и открытием ротовой полости являются серьезным поводом к посещению стоматолога для определения, не развивается ли такая патология сустава нижней челюсти, как синдром Костена.
Описание проблемы
Синдром Костена был обнаружен в тридцатых годах XX века. Отоларинголог Д. Костен сопоставил случаи обращения пациентов с жалобами на ушную боль, вследствие имеющихся у них патологий строения челюстной системы, и пришел к выводу о наличии между этими факторами взаимосвязи.
Синдромом патологического прикуса, как иначе называется синдром Костена, представляет собой функциональное нарушение в работе височно-нижнечелюстного сустава.
Данная патология затрагивает хрящевой диск, обеспечивающий подвижность сустава в трех направлениях, за счет чего осуществляется полноценное пережевывание пищи.
Неравномерно распределенная нагрузка между челюстями ведет к воспалению хрящевого диска, которое может повлечь за собой его дегенерацию при отсутствии своевременного лечения.
В результате этого явления происходит уменьшение либо полная потеря подвижности нижнечелюстного сустава.
Возможные осложнения
Если больной пренебрегает всеми симптомами, терпит боль и откладывает лечение синдрома Костена, происходят функциональные и физиологические изменения в височно-нижнечелюстном суставе, в его области откладываются соли, из-за воспаления в полости скапливается жидкость, ослабляется связочный аппарат. Человек теряет способность нормально пережёвывать пищу из-за боли, приходится употреблять мягкие продукты. Из-за этого рацион становится довольно скудным, и могут возникнуть проблемы с желудочно-кишечным трактом.
В дальнейшем может произойти полное обездвиживание суставов челюсти вплоть до невозможности открыть рот, значительное ухудшение слуха и зрения. Синдром может косвенно повредить и другим системам и органам.
Причины развития
Стоматологи до сих пор не сошлись во мнении, что может спровоцировать развитие синдрома.
Наиболее часто факторами, способствующими развитию заболевания, называют следующие явления:
- неправильная конструкция зубного протеза, вызывающая неравномерное распределение нагрузки в процессе жевания;
- различные травмы челюсти;
- врожденный или приобретенный патологический прикус;
- чрезмерно сильные разовые или постоянные нагрузки на челюстной сустав;
- бруксизм;
- коллагеновые болезни.
К развитию синдрома Костена может привести как совокупность нескольких факторов, так и одна из названных причин.
При обнаружении каких-либо проблем в действии зубочелюстного ряда необходимо проконсультироваться со стоматологом.
Как может соска влиять на прикус ребенка,советы по выбору и использованию.
Читайте здесь все самое важное о мелком преддверии полости рта.
По этому адресу https://orto-info.ru/zubocheliustnye-anomalii/chelyustey/krivaya-ne-prigovor.html мы расскажем о методах исправления кривой челюсти.
Причины возникновения синдрома Костена
До настоящего времени причины данной патологии так и остаются неизвестными, но гнатологи схожи во вменении о том, что основными предпосылками формирования синдрома Костена выступают:
- неравномерная нагрузка на челюсти при жевании, обусловленная некорректной конструкцией зубного протеза;
- травмы челюсти;
- нарушения прикуса различного генеза;
- слишком интенсивные нагрузки на челюсть;
- бруксизм – скрежетание зубами во время сна;
- коллагеновые болезни.
Факторы риска
Стоматологи отмечают, что чаще всего развитие синдрома Костена наблюдается у пациентов старше 50 лет. Как правило, вероятность его возникновения у женщин выше, чем у мужчин.
В категорию риска также попадают люди, в анамнезе у которых присутствуют такие проблемы:
- травмы височно-нижнечелюстных суставов;
- неустраненное нарушение строения зубочелюстных рядов;
- отсутствие последних моляров в каждом ряду;
- остеоартроз.
Некоторые стоматологи предполагают, что генетическая предрасположенность также может стать фактором развития патологии, однако, такое допущение не доказано.
Общая профилактика
Для того чтобы никогда не столкнуться с синдромом, а тем более его осложнениями, нужно избегать использования жевательной резинки, а также чрезмерно частого употребления твёрдой пищи, которую трудно пережёвывать. От привычки сжимать зубы при нервном напряжении тоже лучше отказаться.
Нужно вовремя решать проблемы с нездоровыми зубами, их частичным отсутствием, аномалиями прикуса. Обращаться за этим следует только к квалифицированным специалистам. Также по возможности нужно избегать травм и воспалений челюсти.
Если жевание начинает вызывать дискомфорт или проявляются другие признаки синдрома, нужно обязательно обратиться к врачу. Чем раньше будет поставлен диагноз, тем более лёгким и успешным будет лечение, а риск возникновения осложнений уменьшится.
Симптомы
Синдрому Костена характерно наличие совокупности симптомов, которые редко взаимосвязаны между собой.
Кроме того, на начальных этапах заболевания симптоматика может не проявляться, что откладывает визит пациента к стоматологу и осложняет своевременную постановку диагноза.
Наиболее часто у пациентов возникают такие признаки развития заболевания:
- патологии в функционировании височно-нижнечелюстного сустава – сложности во время открывания и закрывания челюсти, появление хруста и щелчков, сильная боль в процессе жевания;
- появление сухости и острой боли в области корня языка и глотки;
- образование герпетической сыпи на слизистых оболочках ротовой полости и внешнем крае слухового прохода;
- возникновение невралгии тройничного нерва – сильных болей приступообразного характера, которые захватывают одну сторону лица — челюсть, щеку, ухо, глаз;
- боль в ушах и голове, которая может усиливаться при чихании, пении.
В некоторых случаях у больных могут наблюдаться частые головокружения, снижение слуха, боль в шейном отделе позвоночника.
Варианты синдрома грудного выхода
Неврологический Эта форма синдрома торакального выхода характеризуется сдавливанием плечевого сплетения. Плечевое сплетение представляет собой сеть нервов, которые исходят из спинного мозга и проходят через промежуток между первым ребром и ключицей к руке. Эти нервы стимулируют мышечные движения и проводят чувствительность в плече, предплечье и кисти. Чаще всего наблюдается именно неврологический вариант синдрома грудного выхода, когда пациенты жалуются на боль в руке, слабость, онемение, покалывание. Сосудистый Этот тип заболевания возникает, когда подключичная вена или артерия сжимаются между ключицей и первым ребром или грудной мышцей. У таких пациентов может развиться тромбоз подключичной вены или артерии с развитием сосудистой недостаточности в руке. Смешанный Когда имеются признаки сдавливания нервов и сосудов на выходе из грудной клетки. Это наиболее мучительная форма, но диагностируется значительно легче.
Классификация
В процессе развития синдром патологического прикуса проходит четыре стадии, каждой из которых характерны следующие признаки:
- Первая стадия. Величина суставной щели неравномерно сужается, наблюдается небольшая расшатанность аппарата связок. У человека начинают прослеживаться первые симптомы патологического изменения хрящевого диска.
- Вторая стадия. Снижается подвижность височно-нижнечелюстного сустава, происходит окостенение в области мыщелкового отростка нижней челюсти.
- Третья стадия. Продолжается дегенерация хрящевого диска, наблюдается развитие склероза суставных поверхностей. Движения нижней челюсти сильно ограничены.
- Четвертая стадия. У пациента происходит сильное разрастание фиброзной ткани, подвижность нижней челюсти при этом полностью отсутствует.
Человек испытывает непрекращающуюся боль в области челюсти, иррадиирующую в ухо либо щеку. На данном этапе лечение проводится исключительно хирургическим методом.
Дисфункция ВНЧС — симптомы и лечение
Единого, универсального способа лечения дисфункций ВНЧС не существует. Лечению в полном объёме могут воспрепятствовать болевые ощущения, не позволяющие провести необходимые лечебные мероприятия.
Консервативная терапия позволяет снять острые проявления патологии, обеспечивает ослабление или полное исчезновение симптомов и восстановление функции нижней челюсти в полном объёме.
В снижении болевого синдрома эффективно помогает физиотерапия. Для уменьшения боли применяется флюктуоризация в области ВНЧС. Суть процедуры в применении переменного, частично или полностью выпрямленного электрического тока низкого напряжения с хаотически меняющейся частотой колебаний. Флюктуоризация помогает снизить болевой синдром после 2-3 сеансов. Если же миогенный характер боли обусловлен миозитом (воспалительным поражением скелетной мускулатуры) вследствие контактного вовлечения мышцы в воспалительный процесс, то лечение в первую очередь должно быть направлено на устранение причины воспаления.
Амплипульстерапия (терапия синусоидальными модулированными токами) показала эффективность при лечении миофасциального синдрома (хронического состояния, при котором в мышечной ткани формируются болевые точки), снижая тонус спастически сокращённых мышц.
Боли суставного генеза лечат назначением фонофореза с гидрокортизоном, что позволяет купировать боль в остром периоде и уменьшить явления воспаления.
Все виды лечения необходимо проводить под контролем электромиографии для оценки эффективности, уравнивания и приведения в норму электрических потенциалов мышц.
В ходе комплексного лечения сам больной должен выполнять миогимнастику после должного обучения технике проведения. Она включает в себя пассивные и активные упражнения на двигающие мышцы нижней челюсти и мышцы шеи. Пассивные упражнения проводятся без нагрузки, пациенту нужно выполнять разные движения нижней челюстью. Активные упражнения также включают различные движения нижней челюстью, но с нагрузкой (больной руками противодействует выполняемому движению) [3]. Упражнения необходимо делать 3 раза в день по 10-15 минут.
Для нормализации прикуса и окклюзионных нарушений используются специальные ортопедические лечебные методы — коррекция окклюзии и использование ортопедических конструкций (шины, каппы, накусочные пластинки, миостимуляция и т. д.).
Хирургические методы лечения применяются при серьёзных морфологических патологических изменениях в суставе. Основным показанием к хирургическому лечению является переднее смещение внутрисуставного диска.
Хирургическое лечение заключается в очаговой хондропластике диска или головки нижней челюсти с использованием аутохряща (чаще носового). Также возможно вправление диска и ушивание растянутых внутрисуставных связок и капсулы сустава. Эти методы являются агрессивными для сложной суставной системы и не всегда они дают хороший результат [11].
В сложном вопросе лечения дисфункции ВНЧС наиболее эффективной со временем показала себя схема с применением медикаментозной, мануальной терапии, физиотерапии и ортопедического лечения, направленного на восстановление зубного ряда и нормализацию прикуса.
Последствия
Отсутствие лечения на начальных стадиях заболевания может привести к значительному ухудшению ситуации, усилению боли и снижению степени подвижности височно-нижнечелюстного сустава.
Среди распространенных осложнений синдрома Костена чаще всего встречаются следующие состояния:
- Нарушение пищеварения. Из-за ограниченной подвижности сустава челюсти и сильной боли, сопровождающей процесс жевания, измельчения твердых продуктов в ротовой полости заметно ухудшается. Это влечет за собой повышенную нагрузку на органы желудочно-кишечного тракта.
- Ослабление связочного аппарата. В результате этого явления происходит достаточно свободный выход головки нижней челюсти из суставной ямки.
- Скопление воспалительного экссудата в суставной полости. Излишнее количество жидкости в полости сустава способствует неплотному прилеганию диска к головке. Как следствие, при движениях челюсти возникают хлопающие звуки.
Стадии развития и постановка диагноза
Синдром не возникает сразу. В своём развитии он проходит четыре стадии, каждая из которых характеризуется следующими патологиями:
- Щель между суставами уменьшается, связки немного ослабляются.
- Задний отросток нижней челюсти, соединяющийся с височной костью, окостеневает, и снижается подвижность сустава.
- Хрящи разрушаются, на поверхности суставов формируется плотная соединительная ткань, движения челюсти ограничиваются.
- Сустав полностью обездвижен, больной постоянно испытывает сильную боль, с которой не могут справиться анальгетики.
Чем раньше будет обнаружена болезнь, тем легче она поддастся лечению, поэтому нужно своевременно обращаться к врачу. Специалист проведёт диагностику и назначит подходящую терапию.
Поскольку симптомы неспецифичны, и каждый из них может указывать на другую проблему, для постановки диагноза требуется комплексное обследование. Врач внимательно выслушивает все жалобы пациента, потом проводит компьютерное и магнитно-резонансное томографическое исследование области суставов, носоглотки, околоносовых пазух. Особенно информативным является последний метод, так как он позволяет визуализировать отдельные элементы сустава без лучевой нагрузки на организм.
Поскольку височно-нижнечелюстной сустав при помощи связок соединён с молоточком среднего уха, при помощи аудиометра измеряют остроту слуха. Если клиническая картина похожа на проявление артроза или артрита, делаются панорамные рентгеновские снимки нижней челюсти. При синдроме на них не должны отражаться патологические изменения. Кроме того, могут понадобиться электромиография мышечного жевательного аппарата и импедансометрическое обследование среднего уха.
Дополнительно врач может проверить плавность скольжения головок челюстных суставов. Для этого пациента просят плотно закрыть пальцами слуховые проходы и подвигать челюстью. В случае синдрома Костена при этом возникают характерные щелчки и хруст из-за неплотного прилегания диска к суставной головке.
Иногда описываемые пациентом симптомы очень похожи на синдром Костена, но при этом не наблюдается поражения суставов. В таком случае необходимо проверить состояние жевательных мышц. Если при открытом рте суставы среднего, безымянного и указательного пальцев не проходят чётко между нижними и верхними резцами, высока вероятность поражения мышц.
При необходимости врач проводит и другие необходимые по его мнению процедуры, а также может порекомендовать пациенту дополнительно проконсультироваться с отоларингологом, невропатологом, генетиком или ортодонтом.
Диагностика
Для определения синдрома Костена стоматологу необходимо провести ряд обязательных процедур, поскольку присутствие разнообразных симптомов часто усложняют постановку диагноза:
- Осмотр пациента и выяснение имеющихся жалоб.
- Фаланговый тест на выявление синдрома Костена. Суть метода заключается в том, что при отсутствии заболевания во время открытия полости рта между зубами противоположных челюстей должны беспрепятственно располагаться фаланги трех пальцев.
Если это является проблематичным, и в образовавшуюся щель проходит только два пальца, стоматолог делает вывод о наличии дисфункции височно-нижнечелюстного сустава. - Тимпанометрия уха. Обследование позволяет выявить наличие либо отсутствие патологий среднего уха, чтобы правильно диагностировать заболевание.
- Рентгенографическое исследование проводится для определения состояния зубочелюстного ряда и имеющихся в нем аномалий строения.
- Консультация профильных специалистов. Для исключения заболеваний со схожими симптомами может потребоваться осмотр отоларинголога, ортодонта, невропатолога.
Показания к компактостеотомии и техника проведения операции.
В этой публикации смотрите фото протрузии зубов.
Пройдите по ссылке https://orto-info.ru/zubocheliustnye-anomalii/zubov/kolichestva/skuchennost-i-sposobyi-ustraneniya-problemyi.html, если интересуют методики лечения скученности нижнего ряда зубов.
Дисфункция височно-нижнечелюстных суставов
Рак легкого долгие годы сохраняет лидирующие позиции по распространенности и смертности среди онкологических заболеваний. Насколько распространено это заболевание в России? Какие прослеживаются тенденции?
Ксения Саранцева
, к. м. н, врач-онколог, научный сотрудник химиотерапевтического отделения № 17 НМИЦ онкологии им. Н. Н. Блохина
Рак легкого — очень распространенное заболевание. В России ежегодно выявляют более 50 тысяч новых случаев. И, к сожалению, пока мы не видим каких-либо тенденций к снижению заболеваемости и смертности. В основном это связано с тем, что на территории Российской Федерации крайне распространено курение — один из факторов, который не позволяет данным показателям снижаться.
Заболеваемости раком легкого, как правило, в большей степени подвержены мужчины. Как обстоит ситуация с заболеваемостью среди женщин?
Действительно, женщины болеют раком легкого несколько реже мужчин. Но несмотря на это, заболевание встречается достаточно часто. По статистике, данный вид рака занимает в среднем третье-четвертое место по уровню заболеваемости среди женщин и уступает лишь раку молочной железы и кожи. Более того, в последние годы мы замечаем прирост количества новых случаев среди женщин.
Какие причины роста заболеваемости среди женщин?
Можно выделить сразу несколько важных факторов. Во-первых, это курение. Проблема женского курения очень актуальна в России и множестве других стран. Во-вторых, долгое время женщин не рассматривали как потенциальных пациентов с раком легкого, они реже проходили программы диагностики и скрининга. К счастью, сейчас меняется взгляд на эту проблему, что и обуславливает рост в определенной степени.
По каким причинам рак легкого зачастую диагностируется на поздних стадиях? Как вовремя заподозрить заболевание?
К сожалению, рак легкого в основном диагностируется на III—IV стадиях, и это общемировая проблема. Поздняя диагностика связана с особенностью заболевания, которое протекает бессимптомно на ранних стадиях. Первые проявления, например кашель или одышка, говорят уже о довольно распространенном процессе. На сегодняшний день не существует стопроцентных методов ранней диагностики. Как показывает практика, самым информативным в этом плане является низкодозное КТ-исследование, однако оно доступно не в каждом регионе РФ.
Регулярное прохождение профилактических осмотров и диспансеризации согласно возрасту, своевременное выполнение флюорографии или рентгенографии грудной клетки позволяет в ряде случаев выявить, может, и не ранние, но еще и не запущенные формы опухоли легкого. Стоит также отметить, что в условиях пандемии люди активно проходили КТ-исследование, в связи с чем было выявлено большое количество новых случаев.
Есть ли какие-то симптомы, обратив внимание на которые можно диагностировать рак на ранней стадии?
К сожалению, как я упомянула ранее, специфических симптомов нет. Их появление сигнализирует уже о распространенном опухолевом процессе. В целом могу сказать, что важно внимательно относиться к своему здоровью. Если отмечаются такие симптомы, как слабость, усталость и потеря массы тела, которые сложно связать с изменением образа жизни, питанием или другими заболеваниями, а также появился кашель — пусть и не мучительный, но которого раньше не было, — безусловно, все вышеперечисленное является поводом обратиться к специалисту и тщательно разобраться в причинах этих симптомов.
Расскажите, какие виды и стадии рака легкого существуют?
Рак легкого можно разделить на два подтипа, каждый из них является совершенно отдельной болезнью со своим течением. Это немелкоклеточный рак легкого (НМРЛ) и мелкоклеточный рак легкого (МРЛ). НМРЛ встречается в 70—80 % случаев, МРЛ — примерно в 20 %. НМРЛ подразделяется на несколько гистологических вариантов, каждый из которых следует рассматривать как отдельную болезнь: аденокарцинома, которая зачастую сопряжена с наличием генетических поломок, — так называемых мутаций, — а также плоскоклеточный рак легкого, который чаще выявляется у людей с длительным стажем курения. Также есть и другие, более редкие варианты, например, крупноклеточный рак легкого, однако в большинстве случаев на практике встречаются первые два варианта.
В онкологической практике принято выделять 4 стадии:
- первая стадия — самая локализованная, когда мы имеем дело только с достаточно небольшой по размеру опухолью (до 3 см) без поражения близрасположенных лимфатических узлов;
- вторая стадия характеризуется наличием образования размером до 5 см и поражением рядом расположенных внутригрудных лимфоузлов;
- при третьей стадии распространенность по лимфоузлам превышает более чем один лимфатический коллектор;
- четвертая стадия характеризуется отдаленными очагами поражения, например, поражено не только легкое, но и, предположим, мозг, печень или почки.
Стадии являются элементом, на который онколог ориентируется при подборе тактики лечения для конкретного пациента. К счастью, на сегодняшний день не существует стадии, на которой мы не можем лечить болезнь.
Как диагностируют рак легкого? Сколько времени занимает постановка диагноза?
Согласно современным стандартам, мы должны потратить не более двух-трех недель от момента выявления на рентгенографии или компьютерной томографии образования в легком до момента начала лечения. Как выглядит этот процесс: на первом этапе пациент обращается с жалобами к терапевту и проходит первичное обследование — рентгенографию грудной клетки либо низкодозное КТ-исследование, по результатам которого может быть высказано предположение о наличии затемнения или образования в легком. Если была выполнена рентгенография, то в обязательном порядке дополнительно назначается спиральная компьютерная томография для уточнения характера изменений.
Следующим этапом диагностики является морфологическая верификация, то есть получение кусочка ткани либо нескольких клеток из этого образования. Биопсия может быть выполнена несколькими различными способами.
Оперативное вмешательство может проводиться в том случае, если опухоль небольшая и локализованная. Таким образом пациент получит сразу и радикальное лечение, и верификацию (то есть подтверждение) диагноза. Однако чаще всего верификацию начинают с трансторакальной биопсии, когда через грудную клетку выполняется прокол и берется столбик ткани. Также есть и иные варианты эндоскопических вмешательств (например, бронхоскопия).
Важно понимать, что диагноз может быть выставлен только после того, как онколог получит цитологическое (исследование опухолевых клеток на стекле) либо гистологическое (исследование кусочка опухолевой ткани) заключение, в котором будет указано, что у пациента есть подозрение или подтвержденная принадлежность к одному из морфологических вариантов опухолей легкого: немелкоклеточный (аденокарцинома или плоскоклеточный) или мелкоклеточный рак легкого. После этого врач может установить клиническую стадию и выбрать метод лечения для пациента.
Рак легкого часто выявляется на поздних стадиях. Расскажите, какие возможности лечения существуют в таком случае и насколько эффективна терапия?
Мы действительно имеем большой арсенал лекарственных средств и технических возможностей для лечения рака легкого. В последние годы был совершен очень большой прорыв, когда в нашу практику вошла иммунотерапия.
Что сегодня есть в арсенале онколога: в первую очередь это классическая химиотерапия, к которой все привыкли, но ей на смену приходят более эффективные комбинированные режимы, сочетающие в себе химио- и иммунотерапию, а также монотерапия ингибиторами контрольных точек иммунитета, то есть иммунотерапия в виде самостоятельного лечения. Другим важным направлением является таргетная терапия, которая показана пациентам с генетической поломкой, приведшей к развитию опухоли. Такая терапия назначается, если у пациента по результатам молекулярно-генетического тестирования выявляется мутация в гене EGFR или транслокация гена ALK. В этих случаях есть препараты, которые блокируют работу именно этого гена, возвращая организм практически к здоровому состоянию. Для таких пациентов показано назначение таргетной терапии.
Не теряет своей актуальности и хирургическое лечение, особенно если мы говорим о ранних стадиях, которое также можно сочетать, например, с химиотерапией либо иммунотерапией перед операцией, что позволяет достичь значительных результатов. Таким образом, могу точно сказать, что на сегодняшний день в арсенале российских онкологов есть большое количество различных методов лечения рака легкого.
С какими мифами о заболевании вы сталкиваетесь чаще всего?
Самый главный (и самый опасный!) миф, что рак легкого — это приговор, это та болезнь, которую бессмысленно лечить. Конечно, еще несколько десятилетий назад продолжительность жизни наших пациентов едва достигала девяти месяцев. Но сегодня уровень медицины позволяет достичь того, что с раком легкого можно жить несколько лет практически без признаков болезни.
Кроме того, множество людей уверены, что рак легкого — это болезнь курильщиков или пожилых людей. К сожалению, немалую роль в развитии рака легкого играют и генетические поломки, и в своей практике мы нередко сталкиваемся с очень молодыми пациентами, которые никогда не прикасались к табаку.
Другой распространенный миф — существование народной медицины, способной лечить эффективнее, чем те препараты, которые могут предложить онкологи. В реальности очень часто случается наоборот: по незнанию пациенты начинают принимать различные вытяжки из растений и трав, которые могут содержать в себе растительные яды, к примеру. После такого «псевдолечения» у некоторых из них нарушается работа печени, и провести традиционное лечение, которое в любом случае дает нагрузку на этот орган, мы уже не можем.
Поэтому, если вы заметили необычные или подозрительные симптомы, пожалуйста, обратитесь к врачу и ни в коем случае не обращайтесь за помощью к людям, которые обещают полное излечение в кратчайшие сроки!
Лечение
После постановки диагноза специалистом принимается решение о необходимости проведения конкретных терапевтических мероприятий.
Их сложность зависит от степени тяжести патологии, однако, в любом случае пациенту необходимо соблюдать следующие рекомендации, способствующие снижению нагрузки на челюстной сустав:
- Придерживаться диеты. Необходимо отказаться от употребления твердых продуктов, перейдя на мягкую и перетертую пищу. Желательно, чтобы основу рациона составляли
каши, пюре, молочные продукты.
- Отказаться от длительного общения и употребления жевательной резинки, чтобы уменьшить воздействие на челюсть.
- Снизить уровень стресса в повседневной жизни, поскольку высокое нервное напряжение способствует усилению болевых импульсов.
- Произвести санацию ротовой полости, чтобы устранить проблемы, которые могут служить отягощающими факторами.
Медикаментозная терапия
Для устранения воспалительного процесса и снятия болевых ощущений специалисты могут назначить пациенту комплекс медикаментозных препаратов, в который входят:
- Обезболивающие и противовоспалительные средства – Ибупрофен, Дексалгин, Брустан, Кетонал. Препараты обладают высоким анальгезирующим эффектом и снижают проявление воспалительно-дегенеративного процесса в хрящевом диске.
- Активаторы обмена веществ в тканях – инъекции либо гель Солкосерил, таблетки, мазь либо гель Актовегин. Благодаря этим препаратам, происходит стимуляция регенеративного процесса и улучшение трофики тканей.
- Препараты группы миорелаксантов способствуют снижению тонуса и напряжения мышц челюсти, уменьшают выраженность мышечных спазмов. Чаще всего специалисты назначают такие препараты, как Баклосан, Сирдалуд, Тизанил.
- Поливитаминные комплексы – Нейродикловит, Мильгамма, Нейробион, Нейромультивит. Благодаря высокому содержанию в этих препаратах витаминов группы B, происходит обезболивание воспаленных суставов, улучшение процессов творения и циркуляции крови, стабилизируется работа центральной нервной системы.
- Успокаивающие препараты – Афобазол, Фабомотизол, Ноофен, снижающие чувство тревожности и напряженности, благодаря чему болевой импульс становится менее выраженным.
Физиопроцедуры
При выявлении заболевания на начальной стадии для его устранения может быть достаточно проведения комплекса физиотерапевтических процедур, который включает в себя следующие мероприятия:
- флюктуоризация области жевательных мышц – процедура оказывает расслабляющее и анальгезирующее воздействие;
- электрофорез лекарственных препаратов позволяет увеличить их эффективность в области снижения боли, расслабления мышц и улучшения регенерационных процессов;
- диадинамотерапия – воздействие непрерывного пульсирующего тока в течение нескольких минут выполняет выраженный анестетический эффект и способствует улучшению трофики тканей;
- УВЧ-терапия, которая представляет собой общее и местное воздействие электрического поля, позволяет глубоко и равномерно прогреть воспаленную ткань, повышая скорость ее регенерации.
Для повышения эффективности терапии специалисты рекомендуют сочетать физиотерапевтические процедуры с массажем челюстной зоны, миогимнастическими упражнениями, акупунктурными процедурами.
Помимо этого, ортодонт может посоветовать использование специального аппарата, который ограничивает степень открытия ротовой полости, что позволяет снизить нагрузку на суставы.
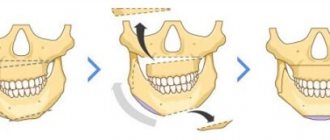
Оперативное вмешательство
Хирургический метод устранения синдрома Костена используется на запущенной стадии заболевания при неэффективности иных методов терапии.
Оперативное вмешательство является достаточно рискованным, поскольку присутствует риск возникновения сильного кровотечения, повреждения нервов либо рубцевания сустава.
В то же время, хирургическая операция по удалению таких элементов височно-нижнечелюстного сустава, как хрящевой диск или головка, могут быть единственным вариантом возобновления правильного функционирования челюсти.
В этом случае на место удаленных элементов специалист устанавливает трансплантат, позволяющий восстановить правильное соприкосновение и открытие челюстных рядов, а также наладить безболезненный процесс жевания.
Обсуждение
Патология ВНЧС — предмет изучения стоматологов, челюстно-лицевых хирургов, неврологов и ЛОР-врачей в течение многих лет [8—12]. В рамках каждой специальности, как правило, рассматриваются узкие аспекты патогенеза синдрома Костена и возможности их коррекции. Так, челюстно-лицевые хирурги восстанавливают правильные соотношения элементов ВНЧС, деятельность ортодонтов направлена на восстановление адекватных окклюзионных соотношений, неврологи применяют преимущественно медикаментозные способы борьбы с тиннитусом, а ЛОР-врачи нередко выявляют и проводят лечение дисфункции слуховой трубы, с которой и связывают шум в ухе и головокружение. При этом не формируется общее представление о проблеме, учитывающее все компоненты заболевания, а следовательно, результаты лечения редко оказываются удовлетворительными.
Парный ВНЧС является одним из самых сложных суставов человеческого организма и включает особый тип головок челюстной кости, наличие внутрисуставного диска и связки Пинто, соединяющей диск с рукояткой молоточка, жевательные мышцы, оказывающие определенное влияние на мышцы среднего уха и мышцы, регулирующие просвет слуховой трубы. Обилие вариантов нарушения этих многообразных связей порождает широкий спектр клинических проявлений патологии ВНЧС, представляющих синдром Костена. Следует также учитывать различный лимит адаптации пациентов: от отсутствия клинических симптомов даже при наличии суставной патологии до развернутой картины суставной дисфункции при достижении предела компенсации.
Выраженность болевого синдрома может нарастать при формировании центральной сенситизации вследствие нарушения функционирования центральных механизмов восприятия боли [13]. Обычно это происходит наряду с развитием эмоционального расстройства вследствие хронической боли, болевой синдром приобретает особый характер, требует назначения антидепрессантов и/или анксиолитиков [14].
Оказалось, что только комбинированное воздействие, включающее медикаментозную терапию, коррекцию остеопатических дисфункций и сплинт-терапию, привело к полному клиническому эффекту и стабильному восстановлению внутрисуставных соотношений (n=14; 93%). В единственном случае частичного эффекта комплексной терапии имело место переднее смещение головок нижнечелюстной кости без восстановления соотношений при открывании рта, сочетающееся с выраженными окклюзионными нарушениями. Резистентность к терапии в данной ситуации была обусловлена длительностью анамнеза (16 лет) и формированием дистрофических изменений в обоих ВНЧС.
Следует отметить, что если медикаментозное лечение болевого, миофасциального и тревожно-депрессивного синдромов проводилось в рамках действующих рекомендаций, то остеопатический компонент терапии включал кинезиологическую оценку постуральных нарушений с последующей их коррекцией [15—17]. Такой подход позволил более эффективно бороться с болевым синдромом и инактивировать миофасциальные триггерные точки в 1-й и 3-й группах.
Цена
Стоимость устранения синдрома Костена зависит от степени тяжести патологии и способов лечения:
| Название процедуры | Стоимость проведения, руб. |
| Флюктуоризация | 800—1700 |
| Электрофорез | 900—2700 |
| Диадинамотерапия | 500—1500 |
| УВЧ-терапия | 600—1500 |
| Акупунктура | 3 000—4 000 |
| Массаж | 1 700—3 200 |
| Хирургическое вмешательство (артропластика) | 55 000—100 000 |
Большая разбежность цен объясняется расположением клиники, профессионализмом персонала и средней стоимостью подобных услуг в различных городах страны.
Дополнительная информация об аномалии височного сустава представлена в видеоматериале.