Быстрый переход
Простуда Грипп Инфекционный мононуклеоз Лабиальный герпес (герпес на губах, простуда на губах) Герпесный афтозный стоматит Энтеровирусный стоматит
Состояниям, которые мы привыкли называть «простудой», наиболее часто подвержены маленькие дети, еще не имеющие антител к респираторным вирусам ввиду раннего возраста. Со временем такие антитела, выработавшиеся у переболевших детей, становятся их естественной защитой. Единственной ОРВИ, от которой можно защититься с помощью вакцинопрофилактики, является грипп.
По статистике, ребенок от рождения и до поступления в школу может переболеть ОРВИ более 50 раз (от 6–8 раз в год). На сегодняшний день выявлены более 200 типов вирусов, вызывающих простуду.
Чаще всего простудные заболевания отмечаются у маленьких детей, которые только начали посещать детский сад (и у младших школьников, которые не посещали детский сад, не сталкивались с определенными вирусами и не имеют иммунной защиты). В это время обычными жалобами родителей на приеме у педиатра являются жалобы на недосмотр воспитателей: «переохладился», «продуло» и т. п. На самом деле, роль переохлаждения и сквозняков в развитии простудных заболеваний наукой уже серьезно не рассматривается.
«Простуда» (англ. — cold) чаще всего связана с масштабным обменом вирусами между детьми в больших детских коллективах.
Детские сады, центры развития, спортивные секции и даже детские площадки на открытом воздухе являются прекрасным «коллективным резервуаром» инфекционных возбудителей, а маленькие дети, которые еще не приучены к личной гигиене, — суперраспространителями (во многих случаях бессимптомными) различных респираторных вирусов.
Простуда
Первые симптомы простуды чаще всего проявляются в виде першения и боли в горле, заложенности носа, насморка, чихания, кашля. Обычно они возникают через 2–3 дня после контакта с вирусом (чаще всего риновирусом). Ребенок может выглядеть вялым, жаловаться на повышенную усталость, головную и мышечную боли, плохо есть или вообще отказываться от еды, у него может повыситься температура.
Специфического лечения от простуды не существует (нет доказанно эффективных препаратов). Для облегчения головной боли, мышечных болей, снижения высокой температуры ребенку можно дать парацетамол или ибупрофен (детям старше 3 месяцев).
Внимание: аспирин детям давать не следует! Дозировку таких лекарств должен рекомендовать врач. Всегда следуйте инструкции к препарату, если быстрая консультация с педиатром невозможна.
Нет доказательств того, что безрецептурные антигистаминные препараты и деконгестанты (средства для снятия отека слизистой) могут облегчать состояние у детей младше 6 лет. Более того, лекарства, содержащие противоотечные компоненты, могут вызывать у маленьких детей нежелательные побочные явления, начиная с повышенной возбудимости и галлюцинаций, заканчивая нарушением частоты сердечного ритма, особенно у младенцев.
Очень важно, чтобы во время болезни ребенок много пил (оптимальный вариант — чистая питьевая вода, но можно предлагать то, что он больше любит — соки, компоты). Регулярно проветривайте комнату, используйте увлажнитель, промывайте нос ребенка солевым раствором. Детям после 1 года можно давать мед (не более половины чайной ложки), растирание груди ментоловыми мазями для облегчения кашля детям младше 2 лет не показано. Леденцы или таблетки, облегчающие кашель, рекомендуются детям старше 4 лет, маленький ребенок может ими подавиться. Не используйте многокомпонентные безрецептурные лекарства от простуды и кашля, если вашему ребенку еще не исполнилось 6 лет. Они неэффективны и могут вызывать серьезные побочные реакции. Применение таких средств сомнительно в принципе, но еще важно понимать, что они могут содержать парацетамол и привести к передозировке, если вы уже давали его ребенку.
При простуде у детей доказанно неэффективно применение нетрадиционных методов лечения (эхинацея и т. п.), повышенных доз цинка или витамина C. Они не облегчают и не снижают симптомы и могут вызывать тяжелые побочные эффекты у детей младшего возраста.
Если через 3 дня от начала симптомов состояние ребенка не улучшается, запишитесь на прием к педиатру. Осмотр необходим, чтобы исключить другие заболевания (стрептококковую инфекцию, синусит, бронхит, пневмонию) и назначить адекватное лечение.
Срочно обратитесь к врачу при следующих симптомах: кашель с большим количеством мокроты, затруднение дыхания, сильная слабость, рвота, обезвоживание, сильная боль в горле, повышение температуры до 39 °C и более, лихорадка в течение суток или дольше, боль в животе, боль в ушах, увеличение шейных лимфатических узлов.
Другой вариант помощи иммунитету – это вакцинация.
Это действительно отличный и вполне «естественный» способ укрепить иммунную систему специфичным и эффективным способом. При вакцинации организм ребенка подвергается воздействию части патогенного микроорганизма или его ослабленной версии, этим стимулируется формирование специфического иммунного ответа, на конкретное заболевание, против которого создана вакцина. Такой иммунитет будет активен длительное время за счет выработки специфических антител. Некоторые люди утверждают, что иммунитет, обеспечиваемый вакцинацией, не такой длительный и сильный, как «естественный» иммунитет. Во многих случаях это действительно так. Но давайте не будем забывать, что для «естественного» иммунитета (например – пожизненного), надо инфекционным заболеванием переболеть, что в случае опасных инфекций может кончится печально. На наш взгляд, для приобретения иммунитета, все-таки, не стоит заболевать. Иммунизация — это один из самых безопасных и эффективных инструментов, которые можно использовать для снижения риска развития у ребенка определенных инфекций, многие из которых могут быть действительно опасными для жизни.
Грипп
Ежегодная прививка от гриппа — самый надежный способ профилактики тяжелого течения и осложнений (отитов, пневмоний) заболевания.
Вакцинация детей от гриппа разрешена с шестимесячного возраста.
Грипп — острое респираторное вирусное заболевание, вызываемое вирусами гриппа (как правило, типов A или B, тип С редко вызывает серьезные симптомы). Очень легко передается от человека к человеку, что подтверждают ежегодные эпидемии болезни. Заболевшие гриппом наиболее заразны в течение 24 часов до появления симптомов и в течение всего времени, пока симптомы не уменьшатся (примерно в течение недели).
Грипп можно перепутать с простудой, но чаще всего он протекает тяжелее. Симптомы — лихорадка, озноб, головная и мышечные боли, насморк, боль в горле, кашель, боль в ушах, потеря аппетита, слабость, тошнота, рвота, диарея — проявляются примерно через 2 дня после контакта с вирусом.
Большинство болеющих гриппом детей поправляются дома, но в случае тяжелого течения или осложнений заболевания нуждаются в стационарном лечении.
Действенных лекарств от гриппа не существует, необходимо следить за тем, чтобы ребенок пил много жидкости и не был обезвожен, много отдыхал и высыпался, в целом здесь соблюдается такая же тактика, как и при любой ОРВИ. Для облегчения симптомов гриппа (снижения жара и уменьшения боли) можно использовать парацетамол или ибупрофен, промывать нос солевым раствором (грудным детям солевой раствор капают в нос, для удаления отделяемого из носа используют аспиратор), следить за уровнем влажности в помещении.
Важно: антибиотики для лечения гриппа и других ОРВИ не используются.
Обратиться за срочной медицинской помощью необходимо в случае ухудшения симптомов, при сильном кашле, затруднении дыхания, при лихорадке у детей в возрасте до 3 месяцев, которая длится дольше 3 дней, головной боли, которая не проходит при приеме парацетамола или ибупрофена, ригидности затылочных мышц (менингеальный симптом).
Подробнее
Грипп
Особенности работы иммунной системы у детей
консультирует педиатр медицинского Как усилить иммунитет у ребенка – это вопрос волнует каждую маму, которая подвержена влиянию рекламы из телевизора или Интернета, которая ежедневно пугает, что ей и ее малышу просто необходимо приобретать и употреблять различные лекарственные средства, витамины, пищевые добавки, йогурты, и другие продукты, которые мгновенно «усилят» иммунитет ребенка. В этой статье мы рассмотрим, как работает иммунная защита у детей, что на нее влияет и в каких случаях нужно что-то делать, чтобы ее «усилить», а в каких — нет.
Инфекционный мононуклеоз
Еще одно заболевание вирусной этиологии с выраженной симптоматикой «простуды». Основной возбудитель инфекционного мононуклеоза — вирус Эпштейна — Барр (редко — другие вирусы). Распространяется инфекция через слюну.
Заболевание характерно для подростков и молодежи (т. н. «болезнь поцелуев»), однако маленькие дети также могут заразиться инфекционным мононуклеозом при контакте с предметами, к которым прикасался заразившийся человек (например, через посуду). У большинства взрослых уже есть антитела к ИМ, поскольку они подвергались воздействию инфекции, поэтому, имея иммунитет, они не болеют. У людей с ослабленной иммунной системой из-за сопутствующих патологий или трансплантации органа ИМ может вызывать серьезные осложнения и другие заболевания (анемию, менингит, энцефалит, миокардит и др.).
Симптомы ИМ проявляются примерно через 4–6 недель после заражения, могут развиваться медленно и не все одновременно. Они включают сильную боль в горле, слабость, повышенную утомляемость, лихорадку, снижение аппетита, увеличение шейных и подмышечных лимфатических узлов, воспаление миндалин с появлением белого налета, головную боль, мышечные боли, кожные высыпания, боль в животе, увеличение селезенки или печени.
Большинство пациентов выздоравливают через 2–4 недели от начала проявления симптомов заболевания, у некоторых симптомы ИМ (например, усталость, увеличенные лимфоузлы, спленомегалия, гепатомегалия) наблюдаются еще несколько недель и даже месяцев.
Диагностируется заболевание на основании симптомов, их продолжительности и специфичности, а также физикального осмотра. Подтвердить диагноз помогают анализ крови на антитела к вирусу Эпштейна — Барр, общий анализ крови для определения уровня лейкоцитов (назначаются при необходимости).
Симптомы ИМ довольны неприятны и причиняют ощутимый дискомфорт пациенту, однако заболевание проходит самостоятельно, без лечения и каких-либо последствий. Рекомендуется употребление большого количества жидкости, отдых и здоровое питание. Для облегчения симптомов (боль в горле, головная и мышечные боли, лихорадка) рекомендуется использовать парацетамол или ибупрофен, можно полоскать горло соленой водой. Присоединение вторичной инфекции (стрептококковой, например) требует применения антибактериальных препаратов. При сильном сужении дыхательных путей и затруднении дыхания могут назначаться кортикостероиды. Для снижения риска разрыва капсулы увеличенной селезенки или печени рекомендуется воздерживаться от физических нагрузок, поднятия тяжестей и занятий контактными видами спорта как минимум в течение месяца, или пока печень и селезенка не вернутся к нормальным размерам.
Когда иммунитет в дефиците
У некоторых детей и взрослых действительно может развиваться недостаточность иммунных функций. Например, это может произойти:
- из-за генетических нарушений,
- химиотерапии
- при иммунодифицитных заболеваниях
Многие из таких детей действительно нуждаются в «усилении» иммунной системы. Но сделать это возможно только врачу-иммунологу, который внимательно изучит причины и характер иммунных нарушений, выяснит текущий уровень иммунитета и только после этого займется лечением нарушений иммунитета. Врач будет использовать такие методы, как введение антител, полученных от доноров, введение факторов роста для стимуляции выработки белых кровяных клеток, или даже прибегнет к трансплантации костного мозга. Для людей с истинным иммунодефицитом было бы опасно (и потенциально смертельно) полагаться на витамины, добавки или «суперпродукты» для «усиления» иммунитета, вместо проведения медикаментозного лечения, нацеленного в первую очередь на устранение причины иммунодифицита.
Лабиальный герпес (герпес на губах, простуда на губах)
Губной герпес — очень заразная и распространенная вирусная инфекция, вызываемая вирусом простого герпеса 1 типа (реже 2 типа). Большинство людей к половозрелому возрасту уже имеют этот вирус в своем организме и являются его носителями, даже не имея симптомов. После заражения вирус какое-то время «спит» в нервных клетках кожи лица, а активируясь, вызывает простуду на губах. Обострению может способствовать вирусная инфекция или лихорадка, гормональные изменения, повышенная усталость или стресс, продолжительное или интенсивное воздействие солнечного света, снижение иммунитета, травма кожи.
Вирус простого герпеса передается при тесном контакте (например, при поцелуях), заразен даже при отсутствии явных высыпаний на губах. Проявляется небольшими болезненными пузырьками (заполненными прозрачной жидкостью) на губах (иногда возле рта или носа), которые обычно группируются, поэтому размер очага поражения может составлять от нескольких миллиметров до нескольких сантиметров.
После того, как пузырьки лопаются, на их месте образуется корочка. Герпес на губах обычно проходит за 2–3 недели, шрамов после него не остается.
Заболевание протекает в несколько этапов. Начальные симптомы — покалывание, зуд или жжение в области губ, затем появляются пузырьки, которые сливаются и со временем лопаются, оставляя небольшие ранки, сочащиеся жидкостью, после этого на их месте образуется корочка. Первый эпизод (манифестация) заболевания может сопровождаться повышением температуры, болью в горле, мышцах, головной болью, болезненностью десен, увеличением лимфатических узлов. Рецидивирующая инфекция протекает, как правило, легче. Симптомы простуды на губах чаще всего возникают у детей от 1 до 5 лет.
При типичном течении заболевания диагностика не требует применения специфических исследований, врачу достаточно провести осмотр, выяснить историю болезни. Диагноз обычно устанавливается на основании симптомов.
Лекарств, направленных на причину возникновения заболевания, не существует. Как правило, герпес на губах проходит самостоятельно, без лечения. Процесс заживления можно ускорить, используя противовирусные препараты в виде мазей или таблеток (ацикловир, валацикловир, фамцикловир). Снижение дискомфорта и боли достигается за счет применения местных средств с содержанием спирта (подсушивают и ускоряют заживление), лидокаина или бензокаина (при очень дискомфортном и болезненном течении), жаропонижающих и обезболивающих препаратов (при повышении температуры, сильной боли). Холодные компрессы уменьшают покраснение, способствуют удалению корочек.
Перед выходом на улицу губы и лицо необходимо защищать от солнца (средством с содержанием оксида цинка), использовать увлажняющие бальзамы.
Обратиться к врачу необходимо, если герпес на губах у ребенка не исчезает в течение 2 недель, заболевание протекает тяжело, беспокоит раздражение в глазах во время обострения, рецидивы герпеса случаются часто, у ребенка ослабленная иммунная система (в связи с каким-то заболеванием), имеется такие заболевания, как атопический дерматит.
Сколько раз болеть?
В реальности ребенок будет страдать простудными заболеваниями достаточно часто (в норме до 8-10 раз в год до младшего школьного возраста, и до 4-5 раз в год в средней школе). Высокая заболеваемость связана с постепенным развитием защитной иммунной системы и ее последовательным «знакомством» с различными штаммами вирусов, которые вызывают простуду. Лишь «запомнив» определенные виды вирусов, иммунитет способен эффективно бороться с возбудителями, предотвращая или смягчая тяжесть течения заболевания.
Однако родители, искренне желая своим детям лучшего, постоянно ищут средства и способы «усилить иммунитет» у ребенка, тем более что реклама настойчиво внушает, что это действительно возможно с помощью витаминов, пищевых добавок и «волшебных» йогуртов или напитков.
Герпесный афтозный стоматит
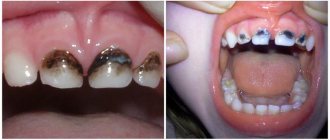
У детей младше 5 лет простой герпес может затрагивать полость рта, десны, язык (герпесный афтозный стоматит). При этом состоянии слизистая оболочка полости рта краснеет, отекает, у ребенка начинается слюнотечение, однократно в течение 1–2 дней появляются небольшие поверхностные изъязвления (афты) — одиночные или сгруппированные, ребенок становится раздражительным, у него опухают десны, он жалуется на боль, теряет аппетит. Температура обычно повышается (может достигать 40 °C) за 1–2 дня до вышеперечисленных симптомов.
Через 3–14 дней от начала симптомов состояние ребенка нормализуется, снижается температура, заживляются афты, снижаются воспаление и боль, появляется аппетит. При более тяжелом течении, повторном повышении температуры афты могут появиться еще раз, увеличиваются шейные и подчелюстные лимфатические узлы. Выздоровление в этом случае может занять до 10 дней. Осложнением герпесного афтозного стоматита может стать переход заболевания в рецидивирующую форму. Присоединение бактериальной инфекции может вызвать отит, бронхит или пневмонию.
Лечение герпесного афтозного стоматита направлено на устранение симптомов (снижение температуры, обезболивание с помощью парацетамола или ибупрофена, обильное питье, отдых). Назначается полоскание асептическими растворами, применение местных анестетиков, противовирусных мазей для обработки афт (ацикловир), стероидов в виде гелей и паст. Местное лечение обезболивающими мазями на основе лидокаина маленьким детям проводить нельзя.
Как работает иммунная система?
Каждый день организм ребенка подвергаются постоянному воздействию вирусов, бактерий, грибков и паразитов. Подавляющее большинство этих микробов (или патогенных микроорганизмов) никогда не попадают в организм, потому что они задерживаются кожным барьером, слизистыми оболочками или разрушаются в желудке соляной кислотой. По иронии судьбы, еще одним фактором, который защищает малыша от инфекций, являются его же собственные бактерии, с обоюдной пользой сосуществующие с человеком, которые живут на коже и в желудочно-кишечном тракте. Они помогают предотвращать инфекции, конкурируя с посторонними возбудителями за питательные вещества и жизненное пространство. Эти начальные уровни защиты от инфекций очень эффективны. Пусть покажется странным, но маленькие дети не плохо защищены природой от бактериальных и вирусных атак. А дети, находящиеся на грудном вскармливании – и подавно, ведь вместе с молоком матери они получают от нее еще и иммунные клетки. Те патогенные микробы, которые все-таки пробираются через эти барьеры, должны быть обезврежены, прежде чем они смогут размножаться и отравлять организм.
Энтеровирусный стоматит
Энтеровирусный стоматит (синдром рука-нога-рот) так же характеризуется образованием болезненных афт на языке, под языком, на слизистой щек и губ, на мягком небе и у основания десен. Сопровождается пузырьковой сыпью вокруг рта, на ладонях, тыльной стороне рук, стопах, задней поверхности бедер и ягодицах ребенка, повышением температуры, болью в горле, головной болью, потерей аппетита.
Возбудителями энтеровирусного стоматита являются вирус Коксаки и другие энтеровирусы. Заболевание очень распространено среди детей раннего возраста в летний период, передается при контакте с инфицированным воздушно-капельным или фекально-оральным путем: через посуду, предметы гигиены, постельные принадлежности, игрушки.
Инкубационный период (от заражения до появления симптомов) составляет от 3 до 6 дней. Лихорадка часто является первым признаком заболевания. Болезненные афты во рту появляются через 1–2 дня от начала лихорадки, затем наблюдаются высыпания на руках, ногах и ягодицах. Энтеровирусный стоматит не требует специального лечения, все признаки и симптомы заболевания обычно исчезают через неделю, состояние ребенка нормализуется.
Диагностика
При первичном обращении можно посетить педиатра или дерматовенеролога. Однако если болезнь часто повторяется, следует обследоваться у иммунолога-инфекциониста. Он сделает квалифицированное заключение после всех диагностических мероприятий. Если диагноз подтвердится, выписываются противовирусные лекарства, а также иммуностимуляторы. Течение болезни контролируется специалистом в обязательном порядке. Он будет отслеживать, произошли ли позитивные изменения. Периодические наблюдения у врача помогут держать ситуацию под контролем. Родители не должны этим заниматься самостоятельно. Ребенку нужно регулярно проходить обследования на предмет изменений самочувствия. Кроме того, уже после первой диагностики врачи посоветуют, как следует подбирать малышу рацион, назначат другие меры, способные улучшить состояние ребенка. Диагностику у иммунолога можно пройти и сразу, как только появились первые симптомы неприятного недуга. Болезнь лучше предупредить, чем после бороться с ее последствиями и осложнениями, тем более, что вывести данный вирус из организма невозможно.
Медикаментозное лечение
Одно из самых распространенных заблуждений – это лечить герпес антибиотиками. Ни одна из вирусных инфекций не лечится пенициллином. На самом деле лечение производится с применением противогерпетических средств.
Современная фармакология может предложить внушительный список результативных препаратов, которые направлены на борьбу с вирусом.
Схемы, предназначенные для комплексной борьбы с герпесом, разрабатываются врачом для каждого в индивидуальном порядке, опираясь на метод проникновения вируса в организм, тяжесть и форму заболевания.
Медикаментозное вещество – Цикловир – «скорая помощь» при первых симптомах.
К нему в группу входят следующие препараты:
- Ацикловир;
- Фамцикловир (Фамвир);
- Пенцикловир (Вектавир);
- Панавир.
Препараты
Одна из причин появления герпеса – снижение защитных сил организма и изменение их активности.
Коррекция звеньев иммунитета – очень важная часть лечения, которая предполагает использование:
- иммуноглобулина – он обладает антитоксическим и иммуномодулирующим действием. Такими препаратами являются: Гропринозин, Иммунал, Арпетол.
- интерферона – он обладает иммунорегулирующим и антипролиферативным (активирует клетки иммунитета) действием. В медицинской практике используются: Герпферон, Амиксин, Циклоферон, Кагоцел.
Эти препараты способны эффективно снять симптомы герпеса и исключить новое его появление на длительный срок.
Так что же делать с «иммунными йогуртами»? есть или нет? Подводим итоги:
Если иммунная система вашего ребенка работает нормально — реагирует должным образом на инфекции и не проявляет признаков гиперреактивности, то ничего специального делать не нужно. Нужно лишь перестать смотреть рекламу и постоянно неоправданно беспокоиться «об иммунитете», приняв тот факт, что как бы мы ни старались — дети будут заболевать, а как бы не старались патогенные микроорганизмы – дети будут выздоравливать.
По поводу «йогуртов» — пищевой продукт предназначен для питания и не более. Естественно, что питаться – полезно, а не питаться – вредно. Йогурт ничего не лечит, лечат правильно назначенные врачом лекарственные препараты, продающиеся в аптеке.
Если вы обеспокоены тем, что у вашего ребенка действительно есть проблемы с иммунной системой, поговорите с педиатром или проконсультируйтесь у иммунолога.
Вместо поиска «волшебной таблетки» для «усиления иммунитета» научите ребенка очень часто мыть руки, любить прогулки и закаливание, и проводите плановую вакцинацию. Эти простые меры принесут гораздо больше пользы.
Вызвать врача на дом Записаться к врачу или по телефону +7 (812) 331-17-74