Вопросы физиологии
Язык представляет собой орган, состоящий из поперечно-полосатой мышечной ткани, снаружи покрытой слизистой оболочкой. Он относится к пищеварительной системе участвует в процессе измельчения пищи, подготовки продуктов, поступающих в полость рта, к дальнейшему процессу переваривания. Лопатообразное тело языка способствует смешиванию пищи, измельченной на мелкие фрагменты и смоченной слюной.
В языке сосредоточено множество вкусовых рецепторов, которые определяет ощущение вкуса. На кончике расположен участок, ответственный за распознавание сладкого вкуса, по бокам передней части языка определяется соленый вкус, на нижней части — кислый. За восприятие горького отвечает прикорневая зона. Язык является самым подвижным органом речевого аппарата, так что обеспечивает воспроизведение огромного количества слов и отдельных звуков.
Причины кровоточивости
Почему кровоточит язык? Самой распространенной причиной является травма, которая может иметь термическое (ожог), механическое (порез, прикус), химическое (раздражение) или физическое происхождение. Привкус крови во рту может появляться при спешном принятии пищи, после разговора или при жевании. Травму можно нанести острыми выступами зубных протезов или краями разрушенных зубов, фрагментами еды (кости), столовыми приборами (вилка, нож), при стоматологических процедурах (подготовка зубного ряда под установление коронок).
Механическое повреждение
Если кровоточит язык, причиной, скорее всего, является механическое повреждение. Как правило, это травма, полученная по неосторожности во время приема пищи, разговора или стоматологических манипуляций. Физические травмы обуславливаются в основном получением челюстно-лицевого удара или аварией. Термическое повреждение происходит при обжигании паром, приеме слишком горячих напитков, причиной может быть огонь, радиация, электрический прибор. Химическое поражение происходит при попадании на слизистую агрессивных химических средств.
Кто в зоне риска?
В основном, заболевания, которые приводят к кровяным истечениям, наблюдаются у взрослых. Причем, по статистике, у мужчин в 2 раза чаще, чем у женщин, диагностируют проблемы с органами желудочно-кишечного тракта — желудком, 12-перстной кишкой. Как мы уже отметили выше, первое место по количеству заболеваний удерживают язвенные патологии. Возрастной пик заболеваний — 40-45 лет.
Однако проблема встречается не только у взрослых. Диагноз, связанный с язвенными поражениями органов ЖКТ, зачастую ставят подросткам, которые бесконтрольно потребляют вредную пищу и напитки. Нередки и случаи образования кишечных полипов.
Желудочные и кишечные кровотечения все чаще обнаруживают даже у новорожденных детей. В основном, к ним приводит заворот кишок. У 3-летних детей истечение может быть вызвано образованием диафрагмальной грыжи, а также аномалиями в развитии органов нижнего отдела ЖКТ.
Патологическое состояние
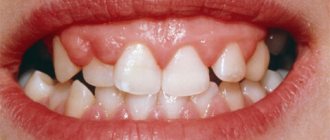
Если кровоточит язык, это может быть одним из симптомов глоссита. Воспаление вызвано вирусной или бактериальной микрофлорой, может быть самостоятельной патологией, так и сопровождать некоторые системные заболевания. Например, стоматиты часто бывают вызваны попаданием в организм или активизацией вируса герпеса. Развитию болезни способствуют механические травмы, в группу риска попадают курильщики и люди, злоупотребляющие спиртным.
Если кровоточит язык, частыми причинами такого состояния являются сопутствующие патологии: заболевания печени (карцинома, цирроз, гепатит), хроническая почечная недостаточность, хроническое воспаление слизистой желудка, воспаление кишечника, язвенная болезнь. Такой симптом характерен для интоксикации солями тяжелых металлов, гельминтозов, авитаминозов.
Симптомы глоссита
Первым признаком заболевания является ощущение дискомфорта в ротовой полости. Затем усиливается слюноотделение, возникает отек, язык становится ярко-красным, вкусовые ощущения притупляются, прием пищи становится болезненным и затруднительным. Часто речь больного из-за отека становится невнятной. При отсутствии лечения могут образоваться грибовидные наросты на языке. Если болезнь вызвана инфекцией, то характерными являются симптомы воспаления: местное повышение температуры, отечность, общее ухудшение самочувствия.
Первая помощь при ангионевротическом отеке языка
Мы уже говорили выше о первой помощи – здесь приведем пример на конкретном клиническом случае с пациентом.
Ангионевротический отек считается одним из самых опасных, часто приводит к летальному исходу, так как протекает крайне быстро. У человека отекает не только язык, но и может отечь шея, внутренняя поверхность рта, гортань, щеки, веки, губы, все лицо. Кожный покров приобретает синий цвет, язык белеет, наблюдается слезоточивость.
Что можно сделать первым делом при ангионевротическом отеке языка, пока не приехала скорая?
- очистить дыхательные пути от слизи;
- немного приподнять голову, чтобы отекший язык не перекрыл дыхательные пути;
- дать антигистаминный препарат, желательно ввести средство внутривенно;
- наблюдать за состоянием пациента и ждать скорую.
Диагностика и лечение
Если болит и кровоточит язык, необходимо обратиться к врачу. Специфическая клиническая картина позволяет поставить диагноз при обычном стоматологическом осмотре. Для уточнения используются бактериологические, биохимические, гистологические, цитологические или серологические методы диагностики. По результатам обследования врач поставит диагноз. Глоссит может быть:
- глубоким, локализующимся в области дна ротовой полости;
- ромбовидным, развивающимся обычно на фоне хронических заболеваний;
- складчатым — врожденная аномалия;
- десквамативным («географический язык»);
- гунтеровским, который является симптомом дефицита фолиевой кислоты или витамина В12;
- интерстициальным, сопровождающим сифилис в третьем периоде.
Если кровоточит язык, что делать? Для облегчения принятия пищи следует отдавать предпочтение перетертым мягким блюдам и супам. В течение дня, а также до и после еды, показаны полоскания слабым раствором антисептика (хлоргексидин, фурацилин). При выраженном болевом синдроме применяются аппликации с антисептиками. Налет удаляют тампоном, смоченным протеолитическими ферментами. Процесс регенерации кожи ускоряют местные средства с витамином А.
В редких случаях может потребоваться оперативное вмешательство. Сильные противовоспалительные, противогрибковые средства и антибактериальные препараты назначаются по показаниям. Гормональные лекарства (гидрокортизон, преднизолон) в виде мазей для местного использования применяются при затруднении дыхания короткими курсами.
В чем основная опасность капиллярного кровотечения?
Не стоит называть первую помощь при капиллярном кровотечении лишней процедурой. По сравнению с артериальным и венозным кровотечением, капиллярное не столь опасное, и в большинстве случаев организм справляется с ним самостоятельно. Но есть ситуации, которые чреваты угрозой для жизни:
- кожа обширно повреждена;
- температура окружающей среды повышена;
- свертываемость крови нарушена;
- имеются заражение крови, онкология, гепатит, артериальная гипертензия и другие тяжелые патологии.
Самым опасным становится кровотечение в результате повреждения сосудов внутренних органов. Длительное кровотечение провоцирует снижение АД, кислородное голодание, нарушение работы сердечно-сосудистой системы. Если кровопотери серьезные, в отсутствие лечебных мероприятий человек умирает. Кровоизлияние в головном мозге поражает важные центры и также ведет к фатальному исходу. Плевральное кровотечение нарушает дыхание и давит на легкое. В большинстве случаев важно вовремя среагировать на проявления капиллярного кровотечения и своевременно оказать первую помощь.
Возможные осложнения
При запущенной форме заболевания (если постоянно кровоточит язык, удаление налета сопровождается сильными болезненными ощущениями, есть гнойные язвы) возможно образование абсцесса. При этом значительно увеличивается слюноотделение, язык сильно увеличивается в размерах, возникает острая пульсирующая боль, нарушается речь. Серьезным осложнением является развитие флегмоны. Нагноение становится выраженным, затрудняется речь и дыхание, больной отказывается от еды, возможные приступы удушья. Симптомы общей интоксикации организма становятся выраженными.
Как ставят диагноз
Врач осматривает пациента, оценивая его внешнее состояние, оттенок кожного покрова, слизистых. Затем измеряет артериальное давление — зачастую оно сниженное.
В условиях клиники пациент проходит общий анализ крови. По нему можно быстро получить представление об уровне гемоглобина, объеме других кровяных клеток. Дополнительно диагноз ставят по биохимическому анализу, однако его обычно назначают спустя несколько суток после начала кровопотери, так как химический состав крови при этом меняется лишь со временем.
Основная же диагностика касается обнаружения самой причины нарушения целостности сосудов. Для этого врачи используют следующие аппаратные обследования.
- Эндоскопия — изучение пищевода, желудка, 12-перстной кишки с помощью гибкой трубки с миниатюрной камерой позволяет оперативно обнаружить проблемное место;
- Контрастная рентгенография — эффективный метод обнаружения кровотечений в желудочно-кишечном тракте заключается во введении в орган безопасного контрастного раствора с последующим рентген-снимком;
- Магнитно-резонансная томография — современный метод, позволяющий получить исчерпывающие сведения о состоянии всех тканей того или иного органа ЖКТ.
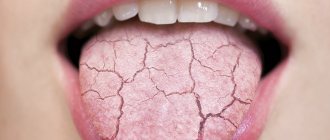
Лечение трещин на языке
Если язык кровоточит по утрам, то в первую очередь следует исключить механические факторы и аллергическую реакцию на средства для ухода за полостью рта. Необходимо откорректировать зубные протезы и пломбы, исправить прикус, сменить зубную пасту или щетку (заменить более мягкой). Лечение, как правило, включает полоскание дезинфицирующими средствами, санацию рта.
Сначала следует обратиться к стоматологу, который при необходимости направит пациента к терапевту, эндокринологу или другим узким специалистам. Часто назначаются комплексные витаминные комплексы, фармацевтические препараты и физиотерапевтические процедуры. Если есть сопутствующее заболевание, которое может стать причиной того, что кровоточит язык, то необходимо начать лечение.
Важно скорректировать рацион. Обычно рекомендуют исключение копченого, острого и соленого, отказ от вредных привычек. В составе медикаментозной терапии используются обезболивающие («Лидокаин», «Новокаин»), средства для дезинфекции (марганцовка, сода, раствор фурацилина) и нормализации кровоснабжения («Трентал», «Капотен»), электрофорез.
Современная медицина предлагает в числе способов лечения трещин на языке, которые становятся причиной кровоточивости, гирудотерапию. Пиявок ставят прямо на язык и губы, иногда на небо. Многолетний опыт применения этого способа терапия показал отличные результаты, но не каждый пациент решится на специфическую процедуру.
Кровотечение верхних отделов пищеварительного тракта
Современные подходы к лечению острых кровотечений из ВОПТ сочетают в себе активный характер диагностических и лечебных мероприятий с дифференцированным определением показаний к неотложной операции. Опыт показывает, что самыми важными критериями, определяющими успех лечения этих больных, является объем перенесенной кровопотери и характер заболевания, обусловившего кровотечение. Нетрудно себе представить большое разнообразие клинических вариантов в этой группе больных, нередко пожилого возраста и с сопутствующими заболеваниями, что практически делает невозможным обсуждение какой-либо единой всеобъемлющей лечебной тактики. Перечислим основные общие положения.
1. При всех видах кровотечений из ВОПТ консервативная терапия, по возможности, должна начинаться еще на догоспитальном этапе и включать в себя: полный физический покой с транспортировкой пациента в горизонтальном положении; введение внутривенно 10 мл 10% раствора хлорида кальция и внутримышечно — 5 мл викасола; при необходимости инфузию плазмозамещающих растворов (кристаллоиды и коллоиды). Запрещается прием пищи и жидкости через рот. Больной должен быть транспортирован в лечебное учреждение в кратчайшие сроки.
2. Все больные с гастродуоденальными кровотечениями независимо от тяжести состояния нуждаются в экстренной госпитализации в хирургическое отделение. Круглосуточное дежурство высококвалифицированных специалистов, подготовленных по данному профилю и работающих в составе единой бригады хирургов, реаниматологов и эндоскопистов позволяет своевременно начать лечение, выявить точную причину кровотечения, своевременно и правильно определить дальнейшую лечебную тактику.
3. Пациентов со средней и тяжелой степенью кровотечения целесообразно госпитализировать в отделение интенсивной терапии, так как явления гиповолемии и даже геморрагического шока представляют угрозу жизни. Лечение больных с угрожающей кровопотерей следует проводить параллельно с уточнением источника кровотечения наиболее целесообразными диагностическими методами.
4. Коллективный, многолетний опыт показывает, что большинство кровотечений из ВОПТ останавливается под воздействием комплексного консервативного лечения. Это прежде всего относится к гастродуоденальным кровотечениям неязвенной этиологии, многие из которых (злокачественные опухоли, полипы, эррозивные поражения ВОПТ) сравнительно редко бывают массивными. Возможности современной эндоскопии (не только диагностические, но и лечебные) еще более упрочили значение консервативного лечения этой группы больных. При кровотечениях, связанных с системными заболеваниями (болезни крови, уремия, амилоидоз и др.) в первую очередь проводят лечение общих нарушений, приведших к осложнению. Наконец, самая большая группа больных с кровотечениями из ВОПТ язвенной природы также поддается консервативному лечению в 75 % случаев. Это важное положение делает понятным, что основой лечебной тактики при острых желудочно-кишечных кровотечениях является консервативная терапия. Зачастую не только характер кровотечения, но и возраст больного и наличие сопутствующей патологии являются главными факторами, определяющими результат лечения. В клинической практике не так уж редки случаи, когда неблагоприятный исход наступает вследствие именно этих отягчающих обстоятельств, а не самого кровотечения. Вот почему решение важного вопроса лечебной тактики о показаниях к неотложной операции почти всегда представляет большие сложности. Правильно будет сказать, что операция должна быть выполнена в оптимальные сроки для больного, когда тщательно взвешены все «за» и «против», получены необходимые диагностические данные, оценена эффективность проводимого лечения и обсуждены имеющиеся факторы риска.
Эндоскопическая остановка кровотечения. Лечебная эндоскопия при острых желудочно-кишечных кровотечениях обладает достаточно высокой эффективностью и позволяет осуществить временный гемостаз у подавляющего числа больных и адекватно подготовить их к срочному оперативному вмешательству, если оно показано. Последующая медикаментозная терапия дает возможность предотвратить рецидив кровотечения и перенести операцию на этап плановой хирургии. Лечебная эндоскопия может явиться единственно оправданным методом лечения у группы больных с предельно высоким операционным риском, когда выполнение неотложной операции невозможно. Этим больным обеспечивается динамическая ЭГДС и повторный гемостаз.
Показания к лечебной эндоскопии не требуют специального обсуждения, ибо метод, по своей сути, является продолжением диагностического исследования. Проведение эндоскопического гемостаза при первичном осмотре является настоятельным при продолжающемся в момент эндоскопического исследования кровотечении. Так, при язвенных геморрагиях продолжающееся струйное аррозивное кровотечение встречается у 8-10 % больных. При этом возможный риск потенциального рецидива кровотечения существует у 80-85 % из них. Продолжающееся капиллярное кровотечение, в виде диффузного просачивания, встречается у 10-15 % больных с риском рецидива кровотечения до 5 % .
Остановившееся на момент эндоскопического осмотра кровотечение со следами недавно перенесенного является также показанием к лечебной эндоскопии (профилактика рецидива). Стигмами состоявшегося кровотечения являются обнаруживаемые в краях и/или дне источника мелкие тромбированные сосуды в виде темно-коричневых или темно-красных пятен, плотно фиксированный к язвенному кратеру тромб-сгусток или видимый крупный тромбированный сосуд. При такой эндоскопической картине рецидив кровотечения, по данным многих авторов, может случиться у 10-50 % больных, в зависимости от выраженности эндоскопических находок.
Показаниями для проведения эндоскопического гемостаза при динамической ЭГДС является отрицательная динамика со стороны источника кровотечения, когда сохраняются интактными ранее «обработанные» сосудистые структуры; появляются новые тромбированные сосуды; либо развивается рецидив кровотечения.
Последним достижением в эндоскопической диагностике кровотечения из ВОПТ является метод эндоскопической ультрасонографии (ЭУС). Выявление сосудистой дуги в непосредственной близости (<1мм) от дна язвенного дефекта по данным ЭУС может быть верным признаком угрозы рецидива геморрагии.
Выполнение мероприятий по эндоскопическому гемостазу не показано при отсутствии стигм кровотечения в дне и краях источника последнего.
По понятным причинам, мы не коснемся в этой главе важных организационных вопросов, являющихся основой для проведения эффективного эндоскопического гемостаза (круглосуточное дежурство подготовленного эндоскописта, наличие современной аппаратуры и средств для гемостаза, адекватное анестезиологическое и медикаментозное обеспечение).
Непременным условием для выполнения эндоскопического гемостаза является хороший доступ к кровоточащему или тромбированному сосуду. Приёмы, используемые для этого, описаны выше, в разделе «Эндоскопическая диагностика».
Для воздействия на источник кровотечения через эндоскоп применяют различные методы, отличающиеся по своим физическим свойствам и механизму действия, но зачастую сходные по эффективности. Детальные характеристики и технические приемы проведения подобных методик подробно излагаются в специальной литературе.
При выборе конкретного метода эндоскопического гемостаза необходимо, с одной стороны, принимать во внимание клиническую эффективность метода в плане остановки и надёжности профилактики кровотечения, а с другой -оценивать метод с учётом технической простоты и безопасности его исполнения, доступности и стоимости. С учётом этих характеристик и опыта, накопленного в клинике на сегодняшний день, рекомендуется иметь в арсенале и использовать с целью эндоскопического гемостаза: моно- и биактивную диатермокоагуляцию, термокаутеризацию, аргоно-плазменную коагуляцию; инъекционные методы введения адреналина, абсолютного этанола и его растворов, склерозантов; способы эндоклипирования и эндолигирования. Выбор метода эндоскопического гемостаза или их комбинации для конкретного больного, главным образом, осуществляется в соответствии с характеристиками источника кровотечения и особенностями самой методики.
При кровотечениях из варикозно расширенных вен пищевода и желудка, наряду с использованием методов склерозирования и дотирования, эффективным способом остановки продолжающегося кровотечения, особенно в экстренной ситуации, является применение пищеводного трехпросветного зонда-обтуратора Сенгстакена-Блекмора с двумя пневмобаллонами, один из которых располагается в желудке, другой — в пищеводе. Техника применения зонда проста. После анестезии носоглотки зонд со спущенными баллонами вводят в желудок. Производят раздувание желудочного баллона введением 50-70 см3 воздуха через соответствующий канал. Затем зонд подтягивают до ощущения упора в кардии желудка. Далее раздувают пищеводный баллон (80-120 см3 воздуха). Шприцем Жане по третьему каналу аспирируют желудочное содержимое, а затем промывают желудок до чистой воды, появление которой и свидетельствует об остановке кровотечения. В процессе дальнейшего лечения пищеводный баллон во избежании пролежней на слизистой оболочке пищевода должен периодически (через 6-8 часов) временно освобождаться от воздуха. Желудочный канал служит для контроля за кровотечением и питания.
Чем же руководствоваться при принятии непростого решения о прекращении эндоскопических манипуляций по остановке продолжающегося кровотечения и переходе на лапаротомию? Этот вопрос невозможно изложить кратко и он обычно решается детальным обсуждением возникшей клинической ситуации.
Эндоскопический гемостаз следует прекратить, когда исчерпаны все имеющиеся в клинике на данный момент возможности его выполнения; когда использованы все разумные лимиты времени (временные пределы главным образом зависят от интенсивности кровотечения и адекватности восполнения кровопотери); когда у относительно скомпенсированного пациента проявляются отчётливые признаки нестабильности гемодинамики и, наконец, когда сам исполнитель потерял уверенность в успехе. Организационно это решение принимает экстренный консилиум в составе ответственного хирурга, эндоскописта и анестезиолога с главенством и решающим голосом хирурга.
Инфузионно-трансфузионная терапия. Цель такой терапии заключается в восстановлении основных параметров гомеостаза, нарушенных в результате острого развившегося дефицита ОЦК. Хорошо известно, что организм человека способен выдержать острую потерю 60-70 % объема эритроцитов, но утрата 30 % объема плазмы несовместима с жизнью. В связи с последним, первоочередной задачей является вливание в сосудистое русло адекватного количества коллоидных и кристаллоидных растворов — для устранения дефицита ОЦК, нормализация микроциркуляции и реологии крови, коррекция водно-электролитного обмена.
Лечение кровопотери в 10-15 % объема ОЦК (500-700 мл) заключается в инфузии только кристаллоидных растворов в объеме 200-300 % от величины кровопотери. Кровопотеря 15-30 % ОЦК (750-1500 мл) компенсируется инфузией кристаллоидов и коллоидов в соотношении 3:1 с общим объемом в 300 % от величины кровопотери. Трансфузия компонентов крови в этой ситуации противопоказана.
Введение кристаллоидных (0,9 % раствор натрия хлорида, дисоль, три-соль, ацесоль, лактосол, мафусол и др.) и коллоидных (на основе декстрана: полиглюкин, реополиглюкин, реоглюман; на основе пищевого желатина: желатиноль; на основе гидроксиэтилкрахмала: Волекам, НАЕ8-стерил, Инфукол ГЭК 6 % и 10 % раствор) кровезаменителей создает в организме феномен искусственной гемодилюции, обеспечивает стойкое восстановление макро- и микроциркулляции, немедленно улучшает гемодинамику. Благодаря уменьшению вязкости крови и восстановлению важнейших показателей кровообращения после инфузии коллоидных и кристаллоидных растворов даже в состоянии острейшей анемии оставшиеся в сосудистом русле эритроциты способны обеспечить перенос от легких к тканям достаточное количество кислорода. При своевременной и адекватной инфузионной терапии снижение концентрации гемоглобина до 50 г/л не представляет опасности для жизни больного. Именно поэтому при лечении острой кровопотери объемом до 30 % ОЦК нет никакой необходимости использовать компоненты донорской крови.
Следует отметить, что в истории современной трансфузиологии произошел серьезный качественный перелом, который зафиксирован в инструкции по переливанию крови и ее компонентов, утвержденный Минздравом РФ 03.12.98 г., где впервые указано, что «показаний к переливанию цельной крови нет». Старые представления о необходимости восполнения любой кровопотери равной по объему гематрансфузией, по правилу «капля за каплю», категорически отвергнуты, а на смену им утвердилась современная тактика инфузионно-трансфузионной терапии: принцип гемокомпонентной терапии (эритромасса, свежезамороженная плазма, концентрат тромбоцитов и т.д.).
При кровопотере, достигающей 30-40% ОЦК (1500-2000 мл) и выше, наряду с вливанием кровезаменителей показано переливание эритроцитсодержащих сред (эритроцитарная масса, эритроцитарная взвесь, размороженные эритроциты, отмытые эритроциты) и свежезамороженной плазмы. Лечение такой кровопотери на первом этапе осуществляют инфузией коллоидных и кристаллоидных растворов до восстановления кровообращения за счет эффекта искусственной гемодилюции, после чего проводят терапию развившейся анемии, т.е. приступают ко второму этапу лечения. Общий объем перелитых инфузионных сред должен достигать не менее 300 % от величины кровопотери, при этом эритроцитсодержащие среды должны составлять до 20 %, а свежезамороженная плазма — до 30 % от перелитого объема.
Критическими уровнями показателей крови при объеме кровопотери 30-40 % ОЦК в настоящее время считаются следующие: гемоглобин — 65-70 г/л, гематокрит -25-28 %. Свежезамороженная плазма служит источником недостающих факторов свертывания крови, выбывших при кровопотере и потребленных при быстром и значительном образовании тромбов. Дефицит тромбоцитов и плазменных факторов свертывания крови может привести к синдрому ДВС. Поэтому при кровопотере в объеме, превышающем 40 % ОЦК, следует назначать переливание плазмы, а при глубокой тромбоцитопении (менее 100 х 10 9/л) — переливание концентрата тромбоцитов.
Критериями восстановления ОЦК служат симптомы, указывающие на уменьшение степени гиповолемии: повышение артериального давления, уменьшение числа сердечных сокращений, увеличение пульсового давления, потепление и порозовение кожных покровов.
Важными показателями адекватности проводимой терапии служат почасовой диурез и центральное венозное давление (ЦВД). ЦВД ниже 3-5 см водного столба свидетельствует о гиповолемии. До тех пор, пока ЦВД не достигнет 10-12 см водного столба, а почасовой диурез — 30 мл в час (более 0,5 мл/кг массы тела в час), больному следует проводить инфу-зионно-трансфузионную терапию. ЦВД выше 15 см водного столба при отсутствии выраженной «централизации» кровообращения указывает на неспособность сердца справиться с притекающим объемом жидкостей. В этом случае необходимо снизить темп введения инфузионных препаратов и назначить средства, оказывающие инотропное действие и стимулирующие сердечную мышцу.
Фармакотерапия кровотечений. Для лечения острых кровотечений из ВОПТ используется несколько основных групп фармпрепаратов.
Антифибринолитические препараты (аминокапроновая и транексамовая кислоты), а также средства, нормализующие коагулирующие свойства крови (фибриноген, нативная плазма, тромбоцитарная масса), назначаются с гемостатической целью при всех видах кровотечений (с учетом вышеизложенных показаний).
Антисекреторные препараты имеют особое значение в лечении кровотечений из ВОПТ, особенно язвенной этиологии. Внедрение в клиническую практику антагонистов Н2-гистаминовых рецепторов, а несколько позже -ингибиторов Н+~ К+ — АТФазы (протоновой помпы), обладающих мощным антисекреторным эффектом, дает возможность создать оптимальные интрагастральные условия для предотвращения рецидива кровотечения и заживления язвы, позволяет отодвинуть операцию на этап плановой хирургии либо вообще отказаться от нее. Особые надежды возлагаются на применение парентеральных форм ингибиторов протонной помпы, о чем свидетельствуют появившиеся рандомизированные исследования.
Антигеликобактерные препараты, как средства ускоряющие регенеративные процессы, антациды и препараты, обладающие цитопротективным действием (синтетические аналоги простагландинов) назначаются в качестве патогенетически обоснованных средств для скорейшего заживления язвенных и эрозивных поражений, послуживших источником кровотечения.
Синтетический аналог человеческого гормона роста соматостатина — сандостатин (октреотид), в ряду своих многочисленных гуморальных воздействий способен достоверно снижать органный кровоток в брюшной полости, что позволяет рекомендовать его к применению практически при всех видах желудочно-кишечных кровотечений. Особенно этот ценный эффект оказался полезен в лечении острых кровотечений из варикозно расширенных вен пищевода и желудка. Однако в литературе отсутствуют убедительные рандомизированные исследования на эту тему.
При кровотечении из варикозно расширенных вен пищевода и желудка, параллельно с эндоскопическим либо баллонным гемостазом, применяются вазоконстрикторы (вазопрессин, терлипрессин). Последние приводят к избирательному спазму артериальных капилляров чревных сосудов и уменьшению притока крови в портальную систему. Кроме того, при портальной гипертензии используются нитроглицерин и бета-блокаторы — препараты, оказывающие воздействие на спланхнический и, в частности, портальный кровоток.
Питание больных с гастродуоденальными кровотечениями является составной частью консервативной терапии. Его можно и нужно, особенно у реанимационных больных, осуществлять, начиная с первых суток от поступления, непосредственно в тощую кишку через тонкий назоеюнальный зонд, создав при этом функциональный покой желудку на 2-3 дня. На 3-4-е сутки, после того, как получены клинико-эндоскопические доказательства надёжной остановки кровотечения, назначается диета Мейленграхта: частое, дробное питание; полноценная по своему составу, механически щадящая диета, богатая молочными продуктами и витаминами.
Хирургическое лечение
Показания к неотложному оперативному вмешательству. Кровотечения неязвенной природы, как уже подчёркивалось, довольно редко являются показанием к неотложной операции. Однако при неэффективности консервативного лечения, включая эндоскопические методы гемостаза, показано оперативное вмешательство, как последнее средство остановки кровотечения, будь то из острой язвы (гастротомия и прошивание источника кровотечения), из разрывов слизистой оболочки пищеводно-желудочного перехода (гастротомия и ушивание разрывов) или из распадающейся опухоли желудка (по возможности — резекция желудка).
При неэффективности консервативного лечения кровотечения из варикозных вен пищевода при циррозе печени выполняется оперативное вмешательство — прошивание варикозно расширенных вен пищевода и желудка через гастротомию (операция Таннера, модифицированная профессором М.Д.Поциора), либо пересечение и сшивание абдоминального отдела пищевода циркулярным механическим швом, что разобщает кровоток по развившимся клотералям. Какие-либо другие операции, в частности, парциальные сосудистые порто-кавальные анастомозы, в экстренной ситуации нецелесообразны вследствие их технической сложности и крайне высокой летальности.
Кровотечение из гастродуоденальных язв является показанием к неотложной операции, когда с помощью нехирургических методов кровотечение либо не удаётся остановить, либо слишком велика угроза его рецидива
В экстренном порядке оперируются больные с профузным продолжающимся кровотечением и геморрагическим шоком с клинико-анамнестическими указаниями на кровотечение язвенной природы; больные с массивным кровотечением, для которых консервативные мероприятия, включая эндоскопические методы, оказались неэффективными, а также больные с рецидивом кровотечения в стационаре.
Срочная операция показана больным с язвенным кровотечением, остановка которого консервативными способами является недостаточно надёжной и имеются указания на высокий риск рецидива кровотечения. Больным этой группы хирургическое вмешательство, как правило, производится в течение 12-24 часов от поступления — времени, необходимого для подготовки больного к операции. Следует лишь подчеркнуть, что число таких больных, по мере внедрения надёжных средств неоперативного гемостаза, постепенно сокращается.
Прогноз рецидива остановленного эндоскопически кровотечения основывается на синтезе клинико-лабораторных данных (отражающих, в основном, интенсивность кровотечения) и результатах эндоскопического исследования. К клинико-лабораторным критериям высокой угрозы рецидива кровотечения относят: признаки геморрагического шока; обильная рвота кровью и/или массивная мелена; дефицит глобулярного объема, соответствующий тяжелой степени кровопотери. Эндоскопическими критериями высокой угрозы возврата кровотечения являются: продолжающееся артериальное кровотечение в момент исследования; крупные тромбированные сосуды в язвенном кратере; язвенный дефект большого диаметра и глубины, локализация язвы в проекции крупных сосудов. Наличие двух любых неблагоприятных факторов расценивается как свидетельство существующей угрозы повторного кровотечения.
Больным, у которых кровотечение остановлено консервативными методами и риск его рецидива является небольшим, неотложное оперативное вмешательство не показано. Такие пациенты ведутся консервативно (коррекция кровопотери и вызванных ею синдромных нарушений, гемостати-ки, пероральные блокаторы протоновой помпы, антигеликобактерная терапия) без активных неотложных эндоскопических исследований.
Представляя наши материалы по хирургической тактике при кровотечениях язвенной природы, мы обязаны обратить внимание еще на одну группу больных, которым неотложная операция любого объема является неприемлемой. Это больные преклонного возраста с предельной степенью операционно-анестезиологического риска, как правило, обусловленного декомпенсацией сопутствующих заболеваний на фоне перенесенной кровопотери. Такие больные, даже при указаниях на высокий риск рецидива кровотечения (а иногда и при продолжающемся кровотечении) вынужденно ведутся консервативно с активными динамическими ЭГДС. Консервативная терапия включает в себя: интенсивную коррекцию кровопотери и вызванных ею синдромных нарушений, введение гемостатических и антифибринолитических средств, ингибиторов протоновой помпы под контролем внутрижелудочного рН, антигеликобактерную терапию. Контрольные эндоскопические исследования проводятся на 1, 2,4 сутки и вплоть до исчезновения риска рецидива кровотечения. При этом оценивают состояние источника кровотечения, в динамике проводят оценку риска рецидива кровотечения и, в случае необходимости (сохранение ранее обработанных сосудов, появление новых сосудов или рецидива кровотечения), выполняются дополнительные лечебные манипуляции.
Выбор метода операции прежде всего зависит от тяжести состояния больного, степени операционно-анестезиологического риска и, безусловно, от локализации и характера кровоточащей язвы. До сравнительно недавнего времени вопрос о выборе метода операции при этом осложнении язвенной болезни решался фактически однозначно — резекция желудка, за редким исключением, считалась единственно оправданным оперативным вмешательством. К настоящему времени, после клинической апробации операций с ваготомией, в арсенале средств хирургического лечения осложнений язвенной болезни появились новые методы.
Применительно к запросам неотложной хирургии особое значение имеют органосохраняющие операции с ваготомией (как правило — стволовой), отличающиеся прежде всего технической простотой и низкой летальностью. Остановка кровотечения из дуоденальной язвы может быть достигнута здесь без иссечения желудка: операция заключается в пилородуоденотомии, иссечении и/или прошивании источника кровотечения отдельными швами, а при пенетрации — с выведением язвенного кратера (экстрадуоденизацией) из просвета кишки и последующей стволовой ваготомией с пилоропластикой. В последние годы в арсенале хирургов появился малоинвазивный лапароскопический вариант этой операции — лапароскопическая стволовая ваготомия с пилоропластикой из мини-доступа; эта операция в настоящее время находится в стадии клинического изучения.
Ограниченная по объему антрумэктомия в сочетании с ваготомией, на наш взгляд, должна постепенно вытеснить классическую резекцию 2/3-3/4 желудка, которая никаких преимуществ при дуоденальной язве не имеет; в то время как ее отрицательные последствия хорошо известны (относительно частое развитие тяжелых пострезекционных расстройств). Таким образом, современные технические возможности позволяют рассматривать вопрос о выборе метода операции при гастродуоденальных кровотечениях индивидуально, в зависимости от особенностей клинической ситуации, определяющей степень операционного риска (степень кровопотери, возраст больного и сопутствующие заболевания, интраоперационные технические условия и личный опыт хирурга).
Прошивание кровоточащей язвы (или ее иссечение) с пилоропластикой и ваготомией (стволовой) показано при дуоденальной язве у больных с высокой степенью операционного риска. Применение этой операции, по свидетельству отечественных и зарубежных хирургов, позволило значительно снизить непосредственную летальность у весьма тяжелого контингента больных, которая после резекции 2/3-3/4 желудка исчислялась более 30 %.
Антрумэктомия с ваготомией при этой же локализации кровоточащей язвы показана у больных со сравнительно малой степенью операционного риска (молодой возраст, небольшая или средняя степень кровопотери). Отрицательной стороной этой операции является ее большая техническая сложность, однако она обеспечивает более надежную остановку кровотечения и больший радикализм лечения язвенной болезни. Последнее обстоятельство является немаловажным у больных, когда массивному кровотечению предшествовал длительный анамнез с упорством течения заболевания. Антрумэкто-мию с ваготомией обычно выполняют в модификации Бильрот II , при этом хирург должен быть готов к атипичному закрытию «трудной» дуоденальной культи, когда речь идет о язве, пенетрирующей в поджелудочную железу.
При кровоточащей желудочной язве показана дистальная резекция желудка (антрумэктомия), если имеет место малая степень операционного риска.
У больных с высокой степенью операционного риска кровотечение из язвы желудка может быть остановлено технически менее сложным оперативным вмешательством, не связанным с иссечением органа и не требующим наложения анастомозов. Смотря по обстоятельствам, здесь может быть применено иссечение язвы (клиновидная резекция), или прошивание высоко расположенной кровоточащей язвы малой кривизны через гастротомический доступ.
При сочетании кровоточащей язвы желудка с язвой двенадцатиперстной кишки следует отдать предпочтение стволовой ваготомии с антрумэктомией.
Особенности техники оперативных вмешательств. Современные дооперационные методы диагностики, как правило, точно устанавливают источник кровотечения и его обнаружение после произведенной лапаротомии в этих случаях не представляет трудностей. Другое дело, когда точных данных об источнике кровотечения до операции не получено и она носит диагностический характер. Здесь важное значение приобретает последовательная ревизия органов брюшной полости. Наличие крови в желудке и кишечнике указывает на сам факт кровотечения в пищеварительный тракт. Кровь обычно располагается дистальнее самого источника кровотечения. Характерный для цирроза вид печени, наличие расширенных вен желудка и пищевода быстро ориентируют в отношении источника кровотечения. Однако при этом следует помнить, что эрозивный гастрит и даже язва как сопутствующие заболевания нередко могут быть причиной кровотечения у больных с циррозом печени. Затем исследуют пищеводно-желудочный переход, тело и малую кривизну желудка, двенадцатиперстную кишку. Подслизистые кровоизлияния вокруг пищеводно-желудочного перехода заставляют заподозрить синдром Мэллори-Вейсса. Гастродуоденальные язвы значительных размеров легко обнаруживают по характерным признакам воспалительного перипроцесса, а также путем пальпации через стенку органа, в особенности при двуручной пальпации после рассечения желудочно-ободочной связки. Следует помнить, что за язвенный кратер можно принять уплотненную головку поджелудочной железы, ретрогастральные лимфоузлы и даже уплотненный пилорический жом. Низкую постбульбарную язву или дивертикул нисходящей и нижней горизонтальной части двенадцатиперстной кишки легче обнаружить после мобилизации ее по Кохеру.
Отсутствие внешних признаков, указывающих на локализацию кровотечения, является показанием к интраоперационной эзофагогастродуоденоскопии, либо к гастротомии. Наиболее предпочтительными доступами являются продольный разрез через привратник длиной до 6 см и поперечный или продольный разрез в верхней трети тела желудка. Обследование желудка изнутри (если нет определенных признаков при пальпации) лучше начинать через первый разрез: сначала проводят ревизию начальной части двенадцатиперстной кишки, затем антрального отдела желудка. Тщательно осматривают слизистую оболочку после эвакуации содержимого и расширения раны узкими крючками. Если источник кровотечения не обнаружен, а из верхних отделов желудка поступает свежая кровь, на рану в области привратника накладывают зажимы и гастротомию производят в верхнем отделе желудка. Широкий поперечный разрез и применение ретракторов позволяют тщательно обследовать слизистую оболочку тела желудка, области кардии. Обследование пищеводно-желудочного перехода удобнее проводить после введения толстого зонда в желудок. Разрезы стенки желудка закрывают двумя рядами швов. Пилородуоденальный разрез ушивают в поперечном направлении (пилоропластика по Гейнеке-Микуличу).
Тщательная ревизия желудка, двенадцатиперстной кишки и прилежащих органов — важный этап операции, имеющий не только диагностическое, но и тактическое значение, так как позволяет принять окончательное решение о характере вмешательства (например, отказ от резекции желудка в пользу технически более простой операции). В тех случаях, когда проведенная по четкому плану ревизия не обнаруживает источника кровотечения, следует подумать о редких причинах кровотечения (гемобилия, панкреатокишечный свищ и др.) или о возможности системных заболеваний. Выполнение необоснованных операций (как «слепой» резекции желудка, так и ваготомии с пилоропластикой) при необнаруженном источнике кровотечения считается недопустимым.
Особенности оперативного вмешательства при кровоточащей дуоденальной язве, когда по каким-либо соображениям (сочетание кровотечения с поздним пилородуоденальным стенозом) бывает показана резекция желудка (антрумэктомия с ваготомией), состоят чаще всего в технических сложностях закрытия дуоденальной культи. Эти сложности возникают при больших язвах, пенетрирующих в головку поджелудочной железы. Наиболее рациональным приемом в таких случаях является мобилизация двенадцатиперстной кишки с оставлением основания язвы на месте и выключение ее из пищеварительного тракта. Надежного ушивания дуоденальной культи проще всего можно достигнуть техническим приемом, описанным в литературе как метод Грэма. В некоторых случаях, когда в язвенный процесс вовлечены крупные сосуды, кроме мобилизации и атипичного закрытия культи двенадцатиперстной кишки возникает необходимость в перевязке проксимального и дистального концов желудочно-двенадцатиперстной артерии с целью остановки продолжающегося кровотечения. При диагностике суб- или декомпенсированного стеноза, либо возникновении технических трудностей при выполнении пилоропластики, за область связки Трейтца устанавливают тонкий зонд, который далее используют для энтерального питания.
Выполнение органосохраняющей операции при этой локализации язвы чаще не встречает трудностей. После пилородуоденотомии язвенный дефект прошивают на всю глубину узловыми шелковыми швами (кровотечение из краев язвы) и операцию заканчивают пилоропластикой. Если при осмотре язвенного дефекта обнаруживают, что кровотечение происходит из аррозированной артерии в дне язвы, то для надежной остановки кровотечения предпочтительнее наложить обкалывающие швы через ткани язвы в проксимальном и дистальном участках кровоточащей артерии; над центром аррозированного сосуда для выключения анастомозирующих ветвей необходимо наложить дополнительный Z-образный шов. При больших, пенетрирующих в структуры гепатодуоденальной связки и головки поджелудочной железы дуоденальных язвах, как правило, со стенозом, следует отдавать предпочтение пилоропластике по Финнею с экстрадуоденизацией язвы.
Необходимо подчеркнуть, что описанные приемы представляют немалую техническую сложность и требуется детальное знание анатомии этой области, чтобы избежать повреждения крупных сосудов или элементов желудочно-двенадцатиперстной связки. В заключение заметим, что выбор технически наиболее доступного метода операции (резекция с зак
Как остановить кровотечение
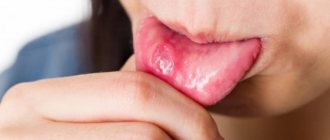
Если кровоточит кончик языка, то в большинстве случае бывает достаточно подержать во рту холодную воду или лед, чтобы сосуды сузились, и кровотечение остановилось. Позже полость рта следует продезинфицировать. Если кровь течет сильно, то у большинства людей это вызывает панику. При повреждении вен в глубоких слоях мышечной ткани нужно действовать собранно.
Сначала следует обработать руки дезинфицирующим раствором, а уже потом приступать к исследованию степени поражения органа. С немытых рук в открытую рану можно занести множество бактерий. Чтобы предотвратить риск заражения, нужно соблюсти все меры предосторожности. Голову необходимо опустить вниз над раковиной или какой-то емкостью и приоткрыть ротовую полость, чтобы кровь могла свободно стекать. Нельзя допустить, что кровь стекала по гортани в органы дыхания.
Остановить кровотечение можно путем надавливания на место повреждения. Для этого нужно использовать стерильную ткань, салфетку, вату или бинт. Держать нужно до полной остановки крови. Можно обернуть кусочек льда тканью и приложить к поврежденной области. Обычно таких мероприятий достаточно, чтобы остановить кровотечение. При возникновении выраженного болевого синдрома можно принять общее обезболивающее. При поражении кислотами агрессивное воздействие можно нейтрализовать умеренным раствором щелочи. После воздействия любых химических веществ полость рта нужно промыть большим количеством проточной воды.
При сложных травмах органа необходимо вызывать «Скорую помощь». Срочная медицинская помощь обязательно потребуется в том случае, если остановить кровотечение не получается в течение тридцати минут.
Почему возникает проблема
Медицине известно около 200 причин кровотечения пищеварительного тракта. При первых же симптомах следует обратиться за профессиональной помощью врача и ни в коем случае не заниматься самолечением, так как это лишь усугубит состояние.
Язва
Наиболее частая причина. При язве нарушается целостность слизистой оболочки органа, а основное отличие болезни — глубокое поражение тканей. Болезнь протекает хронически — с ремиссией и обострениями. На слизистой желудка, пищевода или 12-перстной кишки образуются участки воспаления, у которых снижается защитная функция (выделение слизи). Постепенно ткани слизистой, в том числе стенки сосудов истончаются, что и приводит к их разрыву.
Варикозное расширение вен
Проблема может возникать в пищеводе или желудке из-за повышенного давления в воротной вене. Чаще всего первопричиной становится цирроз печени. Разрыв крупного сосуда при варикозе максимально опасен, так как в этот момент происходит обильное истечение крови. По статистике, в 40% случаев оно останавливается самопроизвольно. А активность кровотечения зависит от степени поражения печени.
Дивертикулез толстого кишечника
При данном заболевании слизистая толстой кишки выпячивается, образуя дивертикулы. Причины их образования медицине до конца не ясны, в основном, их связывают с повышенным внутрипросветным давлением. В основном, патология характерна для взрослых пациентов от 50 лет. При остром течении болезни и разрыве внутристеночных кровеносных сосудов в области дивертикул возникают кишечные кровотечения.
Опухоли и полипы
Возникают в тонком и толстом кишечнике, представляют собой доброкачественные новообразования, которые растут в просвет кишки. Чаще всего кровяное истечение носит незначительный и хронический характер. Опасность заключается в возможном перерождении в злокачественные опухоли.
Геморрой
Это образование венозных узлов вокруг прямой кишки в области анального отверстия. Основные причины — тромбоз или воспаление тканей. Болезнь может быть острой или хронической, а ее распространенные причины — в малоподвижном образе жизни, чрезмерных физических нагрузках, ожирении. Кровотечения (цвет может быть алым или темным) незначительные и возникают чаще всего после опорожнения кишечника.
Более редко в качестве причины истечений крови в верхнем отделе ЖКТ встречаются эзофагит, острая геморрагическая гастропатия, эрозивный дуоденит, синдром Мэллори-Вейса. В нижнем отделе кровотечения могут вызывать опухоли, сосудистые мальформации, различные воспаления.