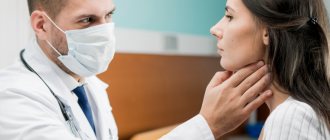
Фарингит – это воспалительный процесс, который образуется на задней стенке гортани и поражает слизистую оболочку, а также более глубокие слои, ткани мягкого нёба и лимфатические узлы. Острая форма фарингита может перерасти в хроническую, если пациент не обращается за помощью к врачу и занимается самолечением.
Так как патологический процесс в гортани вызван распространением болезнетворных бактерий, риск развития фарингита повышается у людей со слабой иммунной системой и у тех, кто страдает ЛОР-заболеваниями или имеет к ним предрасположенность.
Чем опасен фарингит и как он проявляет себя? К какому врачу обращаться и как лечить заболевание? На эти и другие вопросы мы ответим в данной статье.
Причины развития фарингита
Специалисты полагают, что пик развития патологии приходится на конец зимы и начало весны, так как в это время иммунная система человека особо подвержена простудным заболеваниям. Часто в весеннее время года недостаток витаминов и микроэлементов в организме человека приводит к появлению авитаминоза, организм ослабевает и создает прекрасную среду для развития болезнетворных бактерий. Также возможны воспалительные процессы: как отдельно, так и на фоне основного заболевания.
Первые признаки наличия фарингита и его дальнейшее лечение могут отличаться в зависимости от стадии патологии, пола, возраста и общего состояния здоровья пациента.
К основным причинам развития фаринголарингита мы относим:
- переохлаждения организма, употребление в пищу слишком холодных продуктов;
- деформация перегородки носа;
- штаммы микроорганизмов, вызывающие развитие хламидиоза, кандидоза, коклюша, скарлатины, кори;
- аденовирус, вирус гриппа;
- стрептококки, стафилококки, пневмококки;
- гайморит, тонзиллит, кариес, ринит;
- затрудненное носовое дыхание;
- патологии желудочно-кишечного тракта: рефлюкс, изжога, грыжа;
- злоупотребление вредными привычками;
- регулярные высокие нагрузки на голосовые связки;
- загрязненный, токсичный воздух;
- гормональные нарушения и эндокринные патологии (сахарный диабет, ожирение, гипотериоз и др.);
- тонзиллэктомия, которую сделали пациенту ранее;
- инфекционные болезни в хронической форме;
- ослабленный иммунитет.
Симптомы фарингита
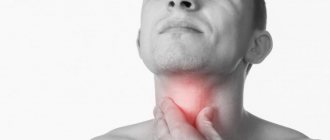
Первые признаки заболевания могут отличаться в зависимости от вида фарингита. Они носят как местный, так и общий характер. Но имеются общие признаки, которые характерны для любого типа фарингита: боль в горле, неприятный запах изо рта, заложенность ушей и затрудненное глотание. При активном воспалительном процессе может наблюдаться повышение температуры тела выше 38° — так организм борется с чужеродной инфекцией. Общие признаки: потливость, плохой аппетит, слабость, головокружение, быстрая утомляемость, жар, озноб. Некоторые жалуются на боль и шум в ушах, на дискомфорт при воздействии громких звуков.
- Во время острого катарального фарингита появляется отечность и покраснение слизистых оболочек гортани. Также на задней стенке глотки могут образовываться красные фолликулы, скапливаться прозрачная и немного мутная слизь. Наблюдается отечность и покраснение язычка.
- При гнойной форме острого фарингита на поверхности задней глоточной стенки появляются язвочки со скоплением гнойных масс.
Предраковые заболевания — патологический процесс, который обусловливает готовность ткани к злокачественной трансформации. Различают облигатные и факультативные предраковые заболевания. Облигатными называют процессы с высокой степенью вероятности развития малигнизации. Факультативные могут подвергаться малигнизации, но значительно реже.
Современное состояние вопроса
Ирина Шляга, заведующая кафедрой оториноларингологии с курсом офтальмологии ГомГМУ, кандидат мед. наук, доцент. Среди доброкачественных новообразований чаще подвергаются процессам озлокачествления папилломы, фибромы, фибропапилломы, дискератозы. Значительно реже, с наименьшей степенью вероятности — такие опухолеподобные образования, как полипы, гранулемы, кисты, инфильтраты. Во многих случаях развитию злокачественных процессов гортани предшествуют доброкачественные заболевания, длящиеся многие месяцы, а иногда и годы, к которым относится и хронический гиперпластический ларингит (ХГЛ).
Папилломы гортани — наиболее чаще встречающиеся образования среди доброкачественных опухолей. Представляет собой эпителиальную опухоль экзофитной формы с мелкобугристой поверхностью, медленным ростом. Изредка наблюдается быстрое разрастание папиллом или диффузное поражение слизистой гортани (папилломатоз), причем как у детей, так и у взрослых.
Дискератозы гортани также нередко встречаются и являются собирательным понятием, включающим в себя несколько клинических форм: собственно дискератоз, пахидермию, десквамативный ларингит, лейкоплакию, кератоз, гиперкератоз, лейкокератоз.
С морфологической точки зрения является очагом патологического ороговения, а клиницисты выделяют вышеуказанные образования в отдельные, поскольку все они отличаются по цвету, форме, размерам и имеют излюбленную локализацию. Зачастую формируются на фоне ранее развившегося хронического гиперпластического ларингита, который является пусковым механизмом для многих доброкачественных новообразований и злокачественных процессов.
ХГЛ, согласно классификации ВОЗ (2003) и по нашим данным (И. Д. Шляга, П. А. Тимошенко, 1996, 2015), отнесен к облигатной форме предракового заболевания. Хронические ларингиты составляют около 65–70 % патологии гортани, а среди всей патологии уха, горла и носа — 10–15 % (С. Н. Коваленко и др., 2009; И. Д. Шляга и др., 2013).
Пик заболеваемости отмечается у трудоспособных лиц, средний возраст которых составляет 45±5 лет. Соотношение мужчин и женщин, страдающих этим заболеванием, находится в пропорции 3:1 (Bertini S., 2002). В структуре заболеваемости хроническим ларингитом среди пожилых людей также преобладают мужчины (В. Д. Осипов, 2006). Частота встречаемости ХГЛ в популяции варьирует в пределах 30–65 %, а вероятность малигнизации данного заболевания варьирует от 3 % до 35 %, достигая в отдельных случаях 60 % в сроки от 6 месяцев до 7 лет (Ф. И. Чумаков и др., 2002; В. Д. Осипов, 2006; И. Д. Шляга, 2009).
Злокачественные новообразования относятся к группе наиболее социально значимых болезней, по смертности находятся на втором месте после сердечно-сосудистой патологии. Злокачественные опухоли гортани составляют, по данным разных авторов, от 4 % до 7 % в структуре онкологических заболеваний и не имеют тенденции к снижению.
Рак гортани (РГ) является наиболее распространенным злокачественным новообразованием верхних дыхательных путей — на его долю приходится 40–60 % (В. И. Чиссов, 2005).
Рак гортани.
По данным Белорусского канцер-регистра 2022 года, заболеваемость злокачественными новообразованиями гортани в республике составляет 1,4 % (среди трудоспособного населения 2,2 %). В связи с низкой выявляемостью заболевания в ранних стадиях одногодичная летальность по стране составила 22,2 %, а смертность от злокачественных заболеваний гортани по Минской области — 3,7 (3,3 для трудоспособного возраста) на 100 тысяч населения (по Беларуси — 3 и 2,1 соответственно). При диагностике злокачественных новообразований гортани в 1–2-й стадиях выживаемость равна 73–86 %, а в 3–4-й — только 15–33 %.
Мужчины, согласно данным международной статистики, значительно чаще заболевают злокачественными новообразованиями гортани, чем женщины. В странах Европы заболеваемость среди мужчин в 8,4 раза выше, чем среди женщин. Такая гендерная разница в Беларуси составляет 48,4, в России — 17,4, Польше — 7,6, Литве — 16,8, Латвии — 18,5, Украине — 25,7. Наиболее высокая заболеваемость регистрируется в возрастных группах 50–69 лет как в мужской, так и в женской популяции.
Рак гортани.О проблеме своевременной диагностики злокачественных новообразований гортани и серьезности вопроса качества лечения пациентов с данной патологией свидетельствует весьма высокое значение показателя отношения смертности к заболеваемости во многих странах. В Латвии отношение смертности к заболеваемости, по данным GLOBOCAN 2022, составляет 47,1 %, Польше — 54,5 %, России — 55,2 %, Беларуси — 57,5 %, Украине — 58,8 %, Литве — 74,2 %. В странах Западной Европы данный показатель значительно ниже: в Германии — 41,1 %, Финляндии — 34,4 %, Швеции — 32,3 %, Англии — 29,0 %, Франции — 27,3 %.
Рак гортани.Кроме того, актуальность определяется высокой долей лиц трудоспособного возраста среди заболевших и долей случаев, выявляемых в 3–4-й стадии. Анализ заболеваемости злокачественными новообразованиями гортани в Беларуси показал, что за 2000–2019 годы отмечен рост заболеваемости среди всего населения (с 5,5 до 7,3 на 100 тысяч) при незначительном увеличении заболеваемости лиц трудоспособного возраста (с 4,0 до 4,3 на 100 тысяч).
Во всех областях республики отмечено увеличение показателей заболеваемости в 1,2–1,3 раза, а среди трудоспособного населения — в 1,1–1,4 раза (р<0.05). В среднем по республике заболеваемость злокачественными новообразованиями гортани у городских жителей увеличилась с 4,8 на 100 тысяч населения в 2000–2004 годах до 5,9 в 2015–2019 годах (темп прироста +22,9 %), среди сельского населения — с 7,9 до 10,5 на 100 тысяч (темп прироста +32,9 %).
В Гомельской областной клинической больнице в период с 2007 по 2022 год проведен ретроспективный анализ пациентов, находившихся на стационарном лечении и обследовании. Установлено, что среди больных с впервые выявленным раком гортани 1–2-я стадия была лишь у 34 %, 3-я — у 53 %, 4-я — у 13 %.
Причины возникновения
Многочисленные эпидемиологические исследования, проводимые в различных странах мира, показали, что основными этиологическими факторами развития РГ являются курение, алкоголь, воздействие на слизистую оболочку верхнего респираторного тракта канцерогенов (работа с химическими веществами и в условиях загазованности, запыленности), состояние хронического стресса, а также хронические процессы различного генеза, так называемые облигатные процессы, такие как ХГЛ, одиночные папилломы у взрослых, папилломатоз гортани, дискератозы и др.
Также частыми причинами развития предраковых заболеваний и рака гортани могут быть инфекции (бактериальная, грибковая, вирусная); наружная и внутренняя травмы шеи и гортани, в том числе неудачно выполненные интубации. Большое значение имеет повышенная голосовая нагрузка. Для городских жителей существенную роль играет неблагоприятная экологическая обстановка — постоянная запыленность, загазованность, загрязненность улиц и помещений.
Из всех грибковых поражений верхних дыхательных путей наименее изученными являются микозы гортани. Большинство авторов считают ларингомикозы крайне редко встречающимися заболеваниями, однако, по нашим данным, микотическое поражение гортани — нередкое заболевание, выявляется в 25–27 % всех хронических воспалительных заболеваний гортани (И. Д. Шляга, Д. Д. Редько, 2014).
Основными возбудителями грибкового поражения гортани являются дрожжеподобные грибы рода Candida (90–95 %), объединяющего 20 видов. У больных ларингомикозами чаще встречаются C. albicans, C. tropicalis, C. krusei. Реже, в 5–7 % случаев, наблюдаются микозы гортани, вызванные грибами Aspergillus, Penicillium, Mucor, Alternaria и др. В некоторых случаях поражение гортани обусловлено двумя и более возбудителями. Различные хронические формы ларингомикоза (катарально-пленчатая, гиперпластическая, инфильтративная, атрофическая, а также часто рецидивирующие грибково-бактериальные формы) могут являться предпосылками возникновения опухолевых заболеваний гортани.
В последнее время некоторые исследователи приоритетное значение в вопросе канцерогенеза гортани придают вирусной составляющей. Это обусловлено частым инфицированием вирусом папилломы человека (ВПЧ) слизистой оболочки гортани как при доброкачественных, так и при злокачественных процессах. Так, частота выявления ВПЧ в доброкачественных и предопухолевых новообразованиях области головы и шеи варьирует от 18,5 % до 35,9 % (McKaig R. et al., 1998). На долю же ВПЧ-ассоциированного папилломатоза гортани, по оценкам ряда авторов, приходится 40–100 %, с последующей малигнизацией в 8–20 % случаев в срок до 10 лет (А. И. Пачес, 2000, 2004; Szydlows W. J. et al., 1999).
Особенности клинических проявлений
Предраковые заболевания характеризуются:
- охриплостью, осиплостью (различной степени выраженности), вплоть до афонии, что приводит к затруднению речевого общения;
- быстрой утомляемостью голоса;
- частыми рецидивами;
- длительностью течения;
- незначительным эффектом от проводимого консервативного лечения.
Папилломы гортани.Пациентов могут беспокоить дискомфорт, чувство кома в горле, спонтанная боль в области гортани (в далеко зашедших стадиях), одышка (при локализации процесса в области голосовых складок, подскладковом пространстве), кашель (реже). Часть пациентов отмечают ощущение инородного тела, першение, жжение, покалывание в области гортани, периодически возникающий зуд.
В некоторых случая предраковые заболевания протекают бессимптомно, что зависит прежде всего от локализации процесса.
Дискератозы гортани.Клинический диагноз предраковых заболеваний и РГ даже при классической картине их проявлений должен быть подтвержден результатами морфологического исследования. В практической работе при установлении диагноза приходится дифференцировать ХГЛ со злокачественным процессом гортани и целым рядом предраковых заболеваний и патологических состояний. Данные обстоятельства диктуют необходимость использования дополнительных методов исследования при динамическом наблюдении этой категории пациентов.
Диагностика
Ранняя диагностика злокачественного процесса — одна из самых сложных и пока не решенных проблем во всем мире, представляет определенные трудности в связи с отсутствием специфической симптоматики, длительно сохраняющимся удовлетворительным состоянием пациентов, наличием сопутствующих воспалительных и диспластических процессов, маскирующих основное заболевание, многообразием клинических проявлений как предопухолевых, так и опухолевых заболеваний гортани, трудностью осмотра гортани, недостаточной квалификацией врачей, отсутствием онкологической настороженности у многих клиницистов.
Наличие множества методов диагностики заболеваний гортани (ларингоскопия прямая и непрямая, электронная стробоскопия, фиброларингоскопия, методы лучевой диагностики, цито-, гистологическое и иммуногистохимическое исследования и др.) зачастую ставит ларингологов в затруднительное положение относительно выбора оптимального метода, тем более что многие из них рекомендуются как самые эффективные. Большинство оториноларингологов придерживаются мнения, что гистологическое исследование материала, полученного при биопсии, является основным методом подтверждения клинического диагноза.
Однако в некоторых случаях при явной клинической картине злокачественного процесса гортани результаты гистологического исследования материала, полученные при внутригортанной биопсии, в том числе повторной, могут быть отрицательными, так как нередко опухоль локализуется в труднодоступных для биопсии местах и приходится давать заключение по очень маленьким кусочкам ткани, либо не удается взять материал из очага поражения. Особенно затруднительно получить материал при эндофитном росте злокачественного образования.
Использование других современных методов диагностики (КТ, МРТ) дает значительную дополнительную информацию о локализации и распространенности процесса. Однако по данным этих методов невозможно судить о характере заболевания, особенно в тех случаях, когда имеется подозрение на озлокачествление длительно существующих диспластических процессов.
Такое возможно, в частности, в случаях образования вокруг опухоли обширной зоны перифокального отека и воспаления тканей, что заставляет дифференцировать начало злокачественного процесса и разрастания эпителия воспалительного характера.
Подходы к лечению
Лечение пациентов с предраковыми заболеваниями гортани, в том числе с ХГЛ, должно быть индивидуальным, с учетом онкологической настороженности, локализации и степени распространенности процесса.
Принципы лечения предраковых заболеваний гортани заключаются в следующем: главным условием является исключение вредных этиологических (отказ от курения, алкоголя) и профессиональных факторов; соблюдение голосового режима; санация очагов хронической инфекции (хронического ринита, синусита, тонзиллита, фарингита, трахеобронхита).
Очень важным является устранение искривления носовой перегородки с целью восстановления полноценного физиологического дыхания через нос. Пациентам данной категории проводят как консервативное лечение (общее и местное), так и хирургическое, в зависимости от локализации и распространенности процесса, данных микробиологического и морфологического исследований.
Заключение
Таким образом, данная проблема является актуальной в социальном и экономическом плане в связи с высоким уровнем выхода на инвалидность пациентов с РГ (около 65 %), а главное — в демографическом плане (одногодичная летальность в Беларуси составляет 22 %, а выживаемость пациентов с заболеваниями 3–4-й стадии — 15–33 %).
Наблюдаемый в последние 20 лет рост заболеваемости опухолями гортани диктует необходимость разработки мероприятий по совершенствованию медицинской помощи пациентам с такой патологией. Приведенные выше статистические данные свидетельствуют о необходимости принятия неотложных мер по организации своевременного выявления опухолей гортани.
С целью привлечения внимания к проблемам ранней диагностики этой онкопатологии Европейское общество исследователей головы и шеи (EHNS) инициировало ежегодное проведение в третью неделю сентября Европейской недели ранней диагностики рака головы и шеи. В Беларуси данная инициатива проводится с 2014 года. Главная ее цель — повышение осведомленности населения и медицинских работников о раке головы и шеи, мерах его профилактики, диагностики и лечения. Пациенты имеют возможность узнать о мерах профилактики опухолей, симптомах заболеваний, а также понять важность раннего обращения к врачу. У всех практических врачей должна быть высокая онкологическая и микологическая настороженность.
Для правильной постановки диагноза необходимо проводить комплексное обследование пациентов с привлечением смежных специалистов: ВОП, терапевтов, инфекционистов, микологов, эндокринологов, микробиологов, морфологов, онкологов и др.
Также обязательно применение инструментальных и лабораторных методов исследования, с морфологическим исследованием подозрительных участков. Если клиническая картина соответствует РГ, но морфологически он не подтверждается, необходимо проведение дообследования и выполнение повторных биопсий (более радикально, из разных участков под эндотрахеальным наркозом).
Своевременно поставленный диагноз не только способствует эффективности лечения и сохранению различных функций гортани (голосовой, дыхательной и защитной), но самое главное — дает возможность предупредить развитие различных необратимых последствий и осложнений, зачастую приводящих к инвалидизации пациентов и летальному исходу.
Острый фарингит
Острые фарингиты могут протекать самостоятельно, а также сопровождаться острыми воспалениями, охватывающими верхние дыхательные пути: ринитами или воспалениями слизистых носоглотки.
В зависимости от причины развития острый фарингит бывает:
- Вирусным – чаще всего вызван риновирусом;
- Бактериальным – вызван стрептококками, стафилококками и пневмококками;
- Грибковым – источник воспалительного процесса – Candida;
- Травматическим – вызван повреждениями глотки и гортани: горло поцарапала острая кость или обожгло кипятком, сильная нагрузка на связки;
- Аллергическим – возникает при вдыхании аллергенов или раздражителей, вроде табака, выхлопных газов или пыльного воздуха.
Хронический фарингит
По глубине поражения слизистой оболочки глотки хронический фарингит различается на: катаральную, гипертрофическую и атрофическую формы.
- Хронический катаральный фарингит — присутствует небольшая отечность слоев тканей слизистой глотки. Отдельные участки иногда покрыты прозрачной или слегка замутненной слизью. Развивается в результате попадания в глотку кислого желудочного содержимого, например, в случае грыжи диафрагмы пищевода. Поэтому катаральный хронический фарингит является следствием развития заболеваний желудочно-кишечного тракта.
- Хронический гипертрофический фарингит — значительная выраженность отечности слизистой. Дополнительно наблюдается утолщение язычка и припухлость мягкого нёба.
- Хронический атрофический фарингит — отличается некоторым истончением покровов глотки. Они обычно розово-бледные, иногда блестяще-лакированные. Некоторые их участки покрываются корочками, вязкой слизью с гноем.
Любой вид хронического фарингита развивается по причине того, что острая форма заболевания не была излечена вовремя и переросла в более серьезную форму. А также хронические фарингиты появляются как следствие ринитов, гайморитов, искривления носовой перегородки, полипов в носу – то есть когда длительное время затруднено носовое дыхание. Кроме того, длительное применение сосудосуживающих капель также приводит к появлению хронического фарингита.
Причины рака гортани
Злокачественные опухоли образуются в тканях вследствие определённых процессов, происходящих в них, ткани меняют свою структуру, то же касается и органов. Среди наиболее распространённых причин рака горла
и негативных факторов, провоцирующих болезнь, можно обозначить следующие:
- длительное курение,
- частое употребление спиртных напитков,
- значительные изменения в тканях, наличие доброкачественных образований – кисты, фибромы, невылеченное воспаление в организме,
- постоянное вдыхание вредных газов, кислот, щёлочи, бензина и выхлопных газов, а также попадание в лёгкие пыльного воздуха.
Часто фиксируются случаи рака гортани
у людей, занятых на вредных производствах, где приходится иметь дело с различными лаками, красками, газами, маслами, парами бензина. Также опасность представляют целлюлозно-бумажные предприятия, организации, где есть взаимодействие с асбестом. Сюда можно включить и предприятия автомобильной промышленности, все места, где есть сварка.
рак горла, что делать
Среднестатистический портрет заболевшего раком гортани – мужчина среднего возраста, трудящийся на вредном производстве, выкуривающий несколько сигарет в день, часто выпивающий.
Курение объективно ставят на первое место в ряду факторов, провоцирующих первые признаки рака горла
, есть информация, что свыше, чем 90% заболевших – это курильщики с солидным стажем, примерно в 20-30 раз число курильщиков с раком гортани больше, чем число людей без такого диагноза.
Табачный дым является источником различных токсичных веществ, в числе которых радиоактивные, а также копоть. Всё это проходит через гортань, оседая на слизистой оболочке, провоцируя её воспаление, которое становится хроническим. Всё это ведёт к появлению новообразований. Курение, по статистике, приводит к смерти от рака у 30% людей, столкнувшихся с такой болезнью, чаще всего это мужчины. Сигареты с фильтром – это не панацея от онкологии, потому что они удерживают незначительную долю вредоносных веществ, поражающих слизистую. Не менее вреден табачный дым и для людей, находящихся рядом – у них также есть опасность получить опухоль гортани
.
Как проявляется и протекает фарингит у детей?
Фарингиты дети переносят тяжелее, чем взрослые. Особенно это относится к малышам до года. Отек слизистой может вызвать признаки удушья, боль, которая сопровождает заболевание, снижает аппетит у ребенка. Зачастую температура тела у малыша может достигать 40°. Самое сложное в этой ситуации то, что маленький ребенок не может сказать, что у него болит.
Неправильное лечение может привести к непоправимым последствиям для маленького неокрепшего организма. Поэтому при первых признаках фарингита, сразу же обращайтесь к врачу.
Ангина и фарингит: в чем разница?
Общее состояние пациента при острой форме ангины или тонзиллита можно спутать с симптомами фарингита. Если заболевание диагностировано неправильно, то лечение фарингита у взрослых не даст никакого эффекта. И острая форма патологии может перерасти в хроническую.
К сожалению, многие пациенты занимаются самолечением и начинают применять препараты без специального назначения врача. Это делать крайне противопоказано! Лучше вовремя позаботьтесь о своем здоровье и обратитесь за помощью к опытному отоларингологу.
Важно помнить, что во время фарингита воспаляется гортань, а при ангине – гланды. Во время ангины всегда больно глотать, болевые ощущения усиливаются еще больше при употреблении пищи. При фарингите происходит наоборот – во время поедания теплой пищи или теплых напитков боль в горле уменьшается.
Во время развития ангины нет кашля или першения, только боль в горле и иногда образование белого налета. При фарингите присутствует першение, а также шум, боль или заложенность в ушах. Трудность в различие этих двух заболеваний еще осложняется тем, что у одного пациента одновременно могут развиваться обе патологии, так как они вызваны одним возбудителем.
Диагностика – точность и оперативность
В Топ Ихилов диагностический процесс планируется заранее, еще до приезда пациента в клинику. Обычно все обследование занимает от 3 до 4 дней.
- День 1
- День 2
- День 3
Первый день
По приезде в клинику пациент попадает на консультацию к лечащему врачу. Специалист рассматривает медицинскую документацию, привезенную пациентом, проводит осмотр, выясняет, какие симптомы и общее самочувствие больного. На завершительном этапе консультации, врач решает, какие дополнительные исследования могут потребоваться для верификации диагноза.
Второй день
В этот день пациент проходит все диагностические процедуры, которые назначил врач. Это могут быть:
- КТ или МРТ сканирование;
- рентген грудной клетки;
- ларингоскопия;
- ПЭТ-сканирование;
- биопсия;
- лабораторные анализы крови и мочи.
Третий день
После того, как результаты обследования станут известны, собирается врачебный консилиум. Коллегиально израильские специалисты рассматривают все результаты, подтверждают диагноз, оценивают прогноз и выбирают наиболее подходящую схему лечения для каждого конкретного случая.
Диагностика фарингита
Обнаружение всех видов фарингита начинается с визуального осмотра гортани при помощи специального прибора и сборе анамнеза. Также для изучения берется мазок из зева – на дифтерию.
Другие виды диагностики:
- Культуральное исследование — посев взятых материалов на питательную среду.
- Экспресс-диагностика — идентификация стрептококкового антигена в мазках из зева.
- Иммуносерологическая диагностика — метод используется в случае стрептококковой инфекции.
Лабораторные исследования:
- Общий анализ крови – исключение болезней крови, инфекционного мононуклеоза;
- Общий анализ мочи – позволяет исключить заболевания почек (гломерулонефрита).
В зависимости от симптомов заболевания, а также состояния гортани, наличия или отсутствия кашля, лихорадки, налета на миндалинах и болезненности и увеличенном размере лимфатических узлов, может понадобиться дополнительно консультации других узких специалистов: эндокринолога, кардиолога, аллерголога.
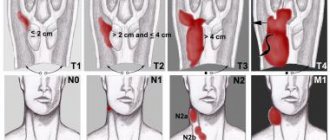
Диагностика рака на III стадии
Для проведения диагностики рака на третьей стадии врач тщательно собирает анамнез болезни со слов больного, ориентируясь в первую очередь на его жалобы.
Далее, исходя из данных анамнеза и физикального осмотра (внешний осмотр и пальпация), назначается план обследования. Основными пунктами этого плана являются следующие методы обследования:
- Непрямая и Прямая ларингоскопия (фиброларингоскопия). Последняя позволяет произвести осмотр всех отделов гортани с максимальной четкостью. Введение инструмента в гортань не причиняет какого-либо вреда больному, позволяя выполнить высококачественную фото и видеосьёмку.
- Во время фиброларингоскопии выполняется биопсия опухоли и полученные образцы тканей отправляются на гистологическое (включая иммуногистохимическое) и цитологическое исследования для постановки морфологического диагноза (чтобы понять какого строения опухоль, степень ее дифференцировки)
- УЗИ шеи и органов брюшной полости ( для исключения или определения метастазов, их локализации и размеров)
- Рентгенография органов грудной клетки ( для исключения метастазов в легких)
Современная медицина дает возможность не только диагностировать заболевание, но и выявить его особенности.
Если полученных данных врачу недостаточно для постановки диагноза или определения операбельности, то прибегают к назначению уточняющих или дополнительных методов диагностики:
- компьютерная томография (КТ) шеи, органов грудной клетки
- магнитно-резонансная томография (МРТ) шеи, органов грудной клетки, органов брюшной полости)
- Радиоизотопное исследование костей скелета
- определение связи опухоли с наличием HPV (ВПЧ) – инфекции (ВПЧ – Вирус Папилломы Человека)
- молекулярно-генетическая диагностика опухолевой ткани ( при планировании таргетной или иммунной терапии)
Вышеперечисленные диагностические методы необходимы для правильной постановки диагноза и назначения соответствующего лечения.
Методы лечения фарингита
Лечение должно проходить в комплексе. Пациенту прописываются медикаменты, которые снимут боль и уберут воспаление. А также важно придерживаться специальной диеты и исключить из рациона продукты, которые раздражают слизистую оболочку горла и приносят еще больше дискомфорта: алкогольная продукция, острая и соленая пища, кислые блюда, газированные напитки.
Медикаментозная терапия
В зависимости от клинической картины и общего состояния пациента, врач может прописать антигистаминные, противокашлевые и противовирусные медикаменты. Используются таблетки/пастилки для рассасывания, которые снимают боль.
В некоторых случаях прибегают к использованию антибиотиков. Их можно принимать только по наставлению врача.
Местное воздействие
Также хорошее действие на воспалительный процесс и покраснение гортани оказывают полоскания специальными растворами. Они мягко воздействуют, снимают боль и улучшают общее состояние пациента.
Для диагностики и выявления заболевания нужна консультация отоларинголога. В городской поликлинике можно обратиться к своему лечащему терапевту, который выпишет направление к ЛОРу. Однако на это требуется время. Часто своей записи к врачу приходится ждать по 2 недели. В некоторых случаях это просто невозможно, так как нужно быстрее провести обследование и назначить лечение, пока ситуация не стала критической.
Поэтому мы рекомендуем обращаться в медицинскую клинику «Медюнион». У нас работают практикующие отоларингологи, записи к которым не нужно ждать несколько недель. Запишитесь уже сегодня на удобное для вас время, и уже завтра пройдите обследование.
Пациенты выбирают нас за то, что мы оказываем услугу выезда узкого специалиста на дом в случае, если самостоятельно прибыть в клинику вы не можете. Прямо на дому можно также провести забор анализов.
Стоимость первичной консультации отоларинголога в Красноярске в клинике «Медюнион» от 1300 рублей. Записаться можно на сайте или по телефону 201-03-03.
Лечение рака на III стадии
Среди всех больных раком гортани, обращающихся за помощью в медицинские учреждения, пациенты с III стадией составляют самую многочисленную и разнообразную по распространенности группу. В связи с чем эти пациенты являются самыми сложными в диагностике и выборе тактики лечения. Именно поэтому для борьбы с раком на третьей стадии чаще всего применяется комплексная терапия (сочетание хирургического, лучевого и лекарственного лечения). Только своевременное начало и правильное сочетание всех вышеуказанных видов лечения, как правило, позволяет добиться максимального эффекта, т.е. излечения от данного заболевания.
Хирургическое лечение
Наиболее радикальным видом лечения рака гортани продолжает оставаться хирургическое (ларингэктомия/резекция гортани + шейная лимфодиссекция). Но больше всего данное положение относится к складочной локализации опухолевого процесса и при четких границах первичной опухоли. Далее, при условии радикально выполненной операции, эффект может быть закреплен лучевой терапией. Существующие в настоящее время голосовые протезы, устанавливаемые одномоментно с удалением гортани, позволяют в максимально короткие сроки (от 2-х недель спустя от дня операции) вернуться пациенту к достойному качеству жизни без потери голоса.
Химиотерапия
При инфильтративных опухолях и распространении на надскладочный отдел наиболее эффективным признано начало лечения с химиотерапии (неоадъювантная) или сочетанного химиолучевого лечения. Стандартной схемой первой линии является TPF (таксаны, препараты платины, 5-фторурацил). Проведение одного курса занимает 4-5 дней в условиях стационара. Цикл 21 день (это означает , что от первого дня первого курса химиотерапии до первого дня второго курса должно пройти 3 недели). После 2-3 курсов назначается контрольное обследование, оценивается эффект и консилиумом определяется дальнейшая тактика. При сочетанном химиолучевом лечении во время лучевой терапии еженедельно вводятся препараты платины. Схема полихимиотерапии, дозировки препаратов и режимы введения определяются химиотерапевтом индивидуально для каждого больного, исходя из его общего состояния, показателей обследования, а также из вида и распространенности опухоли.
В ряде случаев, при условии высокой чувствительности опухоли (это выясняется в процессе лечения), излечение может наступить и без выполнения операции.
Лучевая терапия
Лучевая терапия, как и химиотерапия, в моноварианте не применяется при раке гортани III стадии. В сочетании с химиотерапией, при условии высокой чувствительности опухоли, применяется в виде радикального курса (с доведением суммарной очаговой дозы до 65-70 Гр). Лечение проводится в режиме 5 дней в неделю по РОД 2Гр/день, соответственно длится около семи рабочих недель. Режим послеоперационной лучевой терапии радиолог определяет индивидуально, исходя из факторов прогноза (определяются по данным гистологического исследования операционного материала).
Диета
Питание больного раком гортани должно препятствовать усугублению изначальных симптомов заболевания и побочных эффектов лечения, а также истощению организма. Пищу необходимо хорошо термически и механически обрабатывать, дабы она не травмировала глотку и быстро усваивалась. Температура продуктов перед употреблением должна быть близка к комнатной. Употребляемые продукты тщательно измельчаются и принимаются небольшими порциями 5-6 раз в сутки. Объем потребляемой воды не менее 2-х литров.
- слизистые протертые супы, сваренные на нежирном мясном бульоне;
- полувязкие крупяные каши, сваренные на воде пополам с молоком;
- отварные блюда из рыбы, измельченные с помощью блендера;
- овощные пюре из картофеля, моркови, тыквы, свеклы и капусты;
- фруктовые, овощные свежевыжатые соки ( исключить кислые)
- кисломолочные продукты, включая йогурты, кефир и ряженку.
Обязательно следует учесть, что пища не должна быть жареной, острой, содержать специи и приправы. Также следует отказаться от кофе, крепкого чая и алкогольных напитков.