Проводниковая блокада
— один из эффективных способов снятия болевых симптомов. Механизм её действия основан на блокировании нервных импульсов, которые передают информацию головному мозгу об имеющемся источнике боли. Это позволяет снизить на время болевой порог и провести хирургическую операцию. Впрочем,
проводниковая анестезия
может применяться не только в качестве одного из элементов современной анестезии, но и как терапевтическое средство у пациентов, которые страдают от хронического болевого синдрома. Благодаря ей эффект обезболивания будет достигнут максимально быстро, при этом риск осложнений будет сведён к минимуму. Проводниковая анестезия в Москве может быть проведена в многопрофильной клинике ЦЭЛТ. У нас работают опытные специалисты, в распоряжении которых имеется современное оборудование и эффективные препараты.
В ЦЭЛТ вы можете получить консультацию специалиста-алголога.
Записаться на прием
Периферическая блокада под ультразвуковой навигацией 5 000 руб.
15 минут
(продолжительность процедуры)
Виды проводниковых блокад
Виды проводниковой анестезии
выделяют исходя из различных параметров:
- метод воздействия;
- применяемые препараты;
- цель применения;
- локализация;
- разработчик.
Все разновидности блокад представлены в таблице ниже:
| Вид | Особенности |
| Медикаментозная терапия | |
| Локальные: периартикулярные, периневральные | Инъекцию делают непосредственно в место поражения, вокруг поражённых областей или под ними: в околосуставные ткани или каналы, по которым проходят нервы |
| Сегментные: паравертебральные, вертебральные | Оказывают обезболивающие воздействие через перекрёстные нервные волокна. Предусматривают введение лекарственных средств в околопозвоночную область с целью купирования болевого синдрома, уменьшения отёчности, снятия спазмов |
| Классификация по применяемым препаратам | |
| Монокомпонентные | Применяется одно лекарственное средство |
| Дикомпонентные | Вводятся два лекарственных средства |
| Поликомпонентные | Применяется более двух лекарственных средств |
| Классификация по цели применения | |
| Лечебные | Безопасная методика, которая позволяет устранить болевые синдромы или является частью комплекса лечения патологий, сопровождающихся сильной болью |
| Диагностические | Направлена на максимальное точное и быстрое выявление причин болей и постановку правильного диагноза. Механизм проводниковой фармакологической блокады таков, что при введении анестезирующего средства в «генератор боли» она стихает, благодаря чему врач имеет возможность поставить диагноз более точно |
| Классификация по локализации | |
| Блокада позвоночника: межрёберная, поясничная, шеи | Оказывает обезболивающий и терапевтический эффект, позволяет лечить грыжу позвонков, проводится под контролем флюороскопа. Её применяют при следующих заболеваниях:
|
| Блокада суставов: коленного, плечевого | Купирует боль, восстанавливает подвижность и функции конечностей, введение осуществляется непосредственно в поражённую область. Применяется при:
|
| Блокада седалищного нерва | Введение препарата осуществляется непосредственно в нерв, за счёт чего происходит блокирование передачи импульсов по нервному стволу. Позволяет устранить боли, воспалительные процессы, спазмы |
| Классификация по разработчику | |
| По Вишневскому: внутритазовые, межрёберные, внутривенные, паравертебральные | Разные виды проводниковых новокаиновых блокад, которые проводятся с целью прерывания болевых импульсов при:
|
| По Катлену | Инъекция проводится в отверстие крестцового канала и применяется при остеохондрозе |
Какие лекарства применяются?
Проведение проводниковой анестезии
предусматривает использование различных медикаментозных препаратов. Их подбор осуществляется индивидуально, в зависимости от показаний пациента и особенностей случая. Предлагаем Вам ознакомиться с особенностями препаратов, которые чаще всего применяют при проведении проводниковых блокад. Они представлены в таблице, расположенной ниже:
| Название препарата | Особенности | Преимущества и недостатки |
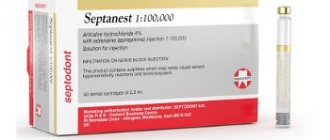
| «Новокаин» | Представляет собой прозрачный раствор процентностью от 0,25% до 2%. Является наиболее часто применяемым для блокад | Обеспечивает быстрый эффект обезболивания (в течение 2-х ‒ 7-ми минут), который длится около 2-х часов. Может стать причиной аллергии и сосудистых реакций |
| «Лидокаин» | Часто применяемый препарат, который имеет повышенный терапевтический индекс | Отличается малой токсичностью, высокой проницаемостью, отсутствием аллергических и других негативных реакций. Обеспечивает эффект обезболивания на несколько часов |
| «Меркаин» | Анестетик местного действия, оказывает обезболивающие воздействие не ранее чем через 10‒20 минут после введения. Применяется дл блокады периферических нервов | Отличается пролонгированным эффектом, который может составлять от 3-х до 5-ти часов. Может оказать негативное воздействие на почки, печень и работу сердца |
| «Гидрокортизон» | Стероидный гормон в виде суспензии для инъекций | Требует смешивания с анестетиком. Даёт хороший результат при проведении внутрисуставных блокад |
| «Дексаметазон» | Гормональный препарат, активность которого в тридцать раз превышает «Гидрокортизон». Применяют для блокад мягких тканей и суставов | Не оказывает влияния на обмен электролитов. Оказывает быстрое, но недлительное воздействие |
Автореферат диссертации на соискание ученой степени кандидата медицинских наук
Научный руководитель: Доктор медицинских наук, профессор А.К. РОВИНА
Официальные оппоненты: Доктор медицинских наук, профессор В.Н. КОХНО Доктор медицинских наук, профессор В.Н. ЛОМИВОРОТОВ
Общая характеристика работы
Актуальность темы.
Травма верхних конечностей занимает первое место в структуре общего травматизма и чаще встречается у лиц молодого, трудоспособного возраста, а высокая хирургическая активность при лечении этих травм придает проблеме обезболивания операций на верхних конечностях медицинскую и социальную значимость. Выбор метода обезболивания зависит от характера повреждения, возраста пациента, его сопутствующих заболеваний, положения на операционном столе во время операции, и от задач, условий ведения послеоперационного периода (Нельзина З.Ф., 1980; Колонтай Ю.Ю. с соавт., 1983; Thillaye et al., 1984; Кузьменко В.В. с соавт., 1985; Малова М.Н., 1985). В то же время, при всех равных условиях, обезболивание должно быть простым в исполнении и максимально безопасным для пациента и медицинского персонала (Вишневский А.А. с соавт., 1963; Дарбинян Т.М. с соавт., 1981; Поляков В.А., 1981). В большей мере этим требованиям отвечают плексусные способы обезболивания верхних конечностей (Пащук А.Ю., 1970, 1987; Jaqo et al., 1984). Существующие же способы анестезии ПС отличаются между собой не только определением точки вкола инъекционной иглы и доступом к стволам сплетения, но и составом, объемом, концентрацией применяемого местного анестетика и вспомогательных средств, а также положением тела, головы, верхних конечностей пациента в момент выполнения проводниковой анестезии. Кроме того, каждый из способов имеет недостатки, ибо его характеризует не только процент неудавшихся анестезий, но и удельный вес возможных осложнений (Светлов В.А. с соавт., 1986; Schmidt und and., 1981; Kuflik et al., 1986). При анализе причин неврологических расстройств выделяются три основные фактора: механический, ишемический, химический или токсический. Различные авторы придают роли этих факторов неодинаковое значение, что связано с различной техникой блокады, инструментарием, выбором местного анестетика и вспомогательных средств (адреналин). Отсутствие единой точки зрения обусловлено так же невозможностью адекватно оценить функциональное состояние нервных стволов после их анестезии с помощью объективных критериев, таких как электромиография. Большинству исследований препятствует гипсовая иммобилизация конечностей и нецелесообразность активных движений мышц оперированной конечности в послеоперационном периоде. Накопление значительного количества практических и экспериментальных наблюдений настоятельно диктует пересмотр техники проводниковой анестезии и её возможностей в целях повышения эффективности и качества блокад, снижения количества осложнений, в первую очередь — неврологических.
Цель работы.
Разработать и научно обосновать оптимальный вариант анестезиологического обеспечения у травматологических больных при операциях на верхних конечностях на основе проводниковой анестезии плечевого сплетения и седации диприваном. Для достижения этой цели были определены следующие задачи:
- Разработать алгоритм выбора и реализации вариантов проводниковой анестезии плечевого сплетения.
- Дать сравнительную оценку различным вариантам сочетания проводниковой анестезии плечевого сплетения с препаратами для внутривенной анестезии и выявить наиболее оптимальные.
- Оценить адекватность анестезии на основе динамики наиболее информативных биохимических показателей у травматологических больных при операциях на верхних конечностях.
- Определить характер и частоту регистрации осложнений при блокадах плечевого сплетения в зависимости от используемого доступа и техники выполнения анестезии.
- Изучить взаимосвязь между постанестетической невропатией, техникой блокады плечевого сплетения и составом местноанестезирующего раствора при используемых вариантах анестезиологического обеспечения у травматологических больных.
Научная новизна.
Разработан и научно обоснован принципиально новый подход к выбору техники блокады ПС. Дано его анатомо-физиологическое обоснование. Впервые проведена оценка адекватности предложенного способа на основании данных гормонального гомеостаза. Предложены оптимальные методы контроля за уровнем сознания во время травматологических операций, выполняемых в условиях регионарной анестезии. Установлено, что использование техники медленного продвижения иглы, тщательного выполнения аспирационной пробы при технических трудностях во время выполнения блокады плечевого сплетения (длительный поиск нервных стволов, непреднамеренные пункции кровеносных сосудов) позволяют избежать специфических осложнений проводниковой анестезии.
Практическая ценность.
Разработаны и внедрены способы наиболее эффективной проводниковой анестезии, приемлемые у пациентов различных возрастных групп, типов конституции, обеспечивающие возможность выполнения любых оперативных вмешательств на верхних конечностях, включая плечевой сустав и акромиально-ключичное сочленение. Определены объем, концентрация, состав растворов для анестезии, плечевого сплетения наиболее эффективные комбинации средств седации. Предлагаемые методики просты, не требуют специального оборудования. Предложенный вариант технически прост, что облегчает обучение в процессе подготовки врача анестезиолога-реаниматолога. Разработанный метод позволяет расширить показания к операции у больных с высокой степенью риска, с тяжелой сопутствующей патологией. Использование современных, длительно действующих и низкотоксичных местных анестетиков (анекаин, маркаин) позволяет безопасно увеличить длительность хирургической анестезии в период от 3 до 6 часов, эффективной послеоперационной анестезии до 16 — 18 часов. Разработанный способ позволяет существенно снизить частоту осложнений и сократить время лечения в стационаре, что имеет существенный экономический эффект.
Положения, выносимые на защиту.
- Блокада плечевого сплетения из надключичного доступа является методом выбора для обеспечения травматологических операций на верхних конечностях.
- Сочетание проводниковой анестезии с непрерывной внутривенной инфузией дипривана является оптимальным методом анестезии при травматологических операциях на верхних конечностях.
- Введение лидазы в раствор местного анестетика способствует развитию эффективной блокады плечевого сплетения, несмотря на отсутствие характерных парестезий.
Реализация результатов работы.
Разработанная методика сбалансированной регионарной анестезии на основе блокады плечевого сплетения, в сочетании с различными комбинациями препаратов селективного действия внедрена в практику работы отделения анестезиологии и реанимации Государственной областной клинической больницы г. Новосибирска, в учебный процесс на курсе анестезиологии и реаниматологии лечебного факультета Новосибирского медицинского института.
Общая клиническая характеристика больных и методы исследования.
Анализ особенностей проведения анестезии ПС изучен на основе проведения результатов 1068 блокад ПС у 1062 больных в возрасте от 16 до 83 лет, которым были выполнены плановые и экстренные травматологические операции на верхних конечностях. Шестеро из этих больных оперированы в условиях проводниковой анестезии дважды. Больные, в зависимости от применяемой тактики выполнения БПС, разделены на 2 группы: 1-ая — контрольная, в неё вошли 568 больных. В этой группе БПС выполняли одним из ниже перечисленных способов: подмышечным, надключичным, межлестничным. Выбор доступа для анестезии плечевого сплетения осуществляли в соответствии с рекомендациями отечественных авторов (Пащук А.Ю., 1987; Кузьменко В.В., Хамраев Ш.Ш., Скороглядов А.В., 1990; Кузин М.И., 1993). 2-ая — основная, включает в себя 500 пациентов, у которых БПС осуществляли в соответствии с разработанным нами алгоритмом. По возрасту, полу, массе тела, типу конституции, характеру травмы и операции больные в обеих группах были сравнимы. Во всех возрастных группах отмечаются преобладание лиц мужского пола — 53%. Больные трудоспособного возраста составили — 87,6%. Среди обследованных нами больных были пациенты с неконсолидированными и консолидированными переломами костей плеча, предплечья и кисти, в том числе осложнёнными, а также с привычными вывихами плеча, разрывами акромиально-ключичного сочленения, повреждениями мышц, сухожилий и нервов (табл. 1).
Распределение больных по характеру заболевания№ п/п
| ХАРАКТЕР ПАТОЛОГИИ | Количество больных | Процент | |
| 1. | Переломы, вывихи плеча | 314 | 29,4 |
| 2. | Переломы предплечья | 186 | 17,4 |
| 3. | Переломы кисти | 92 | 8,6 |
| 4. | Разрывы акромиально-ключичного сочленения | 96 | 8,9 |
| 5. | Повреждения мышц, сухожилий и нервов | 280 | 26,2 |
| 6. | Контрактура Дюпюитрена | 69 | 6,5 |
| 7. | Прочие | 31 | 3,0 |
| Всего | 1068 | 100 |
Больным выполнялись плановые и экстренные операции накостного и внеочагового остеосинтеза, шов и пластика сухожилий и нервов, удаление кист, гигром и металлоконструкций. Продолжительность операций составляла от 10 до 205 минут, (в среднем составила 49,3±3,57 минут). Инструментарий:
стандартные иглы однократного применения для внутримышечных и подкожных инъекций; шприцы «Luer» однократного применения емкостью 10 мл.
Местные анестетики:
использовали лидокаин, тримекаин, ультракаин и анекаин. Наиболее часто применяли 1,3% раствор лидокаина с добавлением адреналина (1:200000) — у больных 1-ой группы, без добавления адреналина — у больных 2-ой группы (табл. 2).
Сравнительная характеристика результатов клинического применения лидокаина, тримекаина, ультракаина и анекаина
| Местные анестетики | Количество наблюдений | Аналгезия | |
| Латентный период (М±м) | Продолжительность (М±м) | ||
| Лидокаин 1,3% | n=30 | 14,5±1,1 | 152±6,2 |
| Тримекаин 2% | n=30 | 16,7±1,1 | 137±14,1 |
| Ультракаин 1% | n=30 | 10,5±0,7* | 161,7±7,2 |
| Анекаин 0,375% | n=30 | 15,8±2,1 | 349±116* |
*Примечание. p < 0,05
Верификацию положения иглы по отношению к элементам плечевого сплетения осуществляли с помощью достижения парестезии. Анестезию считали полной и эффективной при наступлении аналгезии во всех зонах иннервации кожи нервами плечевого сплетения, отсутствии спонтанных движений во всех суставах. Полная эффективная проводниковая анестезия сопровождалась утратой пациентом чувства положения верхней конечности. Эффективный, но неполный блок характеризовался сохранением болевой чувствительности в зоне иннервации одного из нервов (чаще срединного, реже лучевого), сохранением движений в лучезапястном суставе. Анестезию считали неудачной при появлении аналгезии в одной-двух зонах иннервации на плече и сохранении самопроизвольных движений в лучезапястном и локтевом суставах. Большинство блокад у пациентов первой группы было выполнено из надключичного доступа по Kulencampff (1911) — 464 наблюдения. Блокаду из подмышечного доступа выполняли по методу Пащука А.Ю. (1987) — 28 наблюдений. БПС из МЛ доступа осуществляли по методу Winnie A.P. (1970), Соколовского В.С. (1988) — 76 наблюдений. У пациентов 2-ой группы БПС осуществлялась в соответствии с разработанным нами алгоритмом (рис. 1). В качестве поверхностного ориентира для определения точки вкола иглы использовали продолжение линии наружной яремной вены до верхнего края ключицы. Для верификации положения иглы получение парестезии обязательно, причем игла продвигается медленно, поступательно и парестезия не должна быть болезненной, мучительной. После достижения такой парестезии иглу надежно фиксировали и после выполнения аспирационной пробы медленно, на протяжении 2 — 3 минут вводили расчетный объем МА, уточняя ощущения пациента. Оптимальным вариантом считаем сохраняющиеся в момент введения раствора деликатные парестезии в пальцах кисти или в локте. Методика БПС из НК доступа нами пересмотрена. При получении типичной парестезии в зону длинных ветвей ПС, применяли раствор МА без лидазы. В случаях невозможности получения отчетливой парестезии или если больной отмечал парестезию, но с опозданием, в раствор МА добавляли лидазу из расчета 1 ЕД на 1мл раствора, полученный раствор вводили в зону прохождения пучков ПС из этого же доступа.
Алгоритм выбора метода блокады плечевого сплетения
Примечание. Угол АВС — угол, образованный осью ключицы и прямой, соединяющей верхний край грудино-ключичного сочленения с сосцевидным отростком. (Соколовский В.С., 1988). Если вызвать ощущение парестезии после нескольких попыток из НК доступа не удавалось, мы применяли МЛ доступ. При получении типичной парестезии в зону длинных ветвей ПС, применяли раствор МА без лидазы. В случаях неполучения отчетливой парестезии раствор МА с лидазой вводили в межлестничное пространство. Регистрация неудачной или эффективной, но неполной блокады через 10 минут после выполнения анестезии из НК или МЛ доступов может служить показанием к переходу на один из вариантов общей анестезии. Если риск общей анестезии высок, можно повысить качество регионарной анестезии дополнительной блокадой ПС из подмышечного доступа. Выключение сознания рассматривали как обязательный компонент комбинированной анестезии, ответственный за защиту пациента от эмоционального операционного стресса. Исключение составили пациенты, пожелавшие сохранять ясное сознание во время операции. Такое желание было, как правило, обусловлено наличием в анамнезе осложнённых общих анестезий. В таких случаях, после выполнения блокады ПС осуществлялась поверхностная седация диазепамом (уровень 1 — 2 по шкале Galletly) В остальных случаях выбор варианта седации осуществляли в соответствии с разработанным нами алгоритмом (рис. 2). Анестезиологическая тактика учитывала возможные варианты пособия: 1) БПС в сочетании с введением кетамина и диазепама; 2) БПС как единственный интраоперационный компонент обезболивания; 3) БПС в сочетании с гипнотическим компонентом (барбитураты); 4) БПС в сочетании с диприваном; 5) БПС в сочетании с диазепамом и оксибутиратом натрия; 6) БПС в сочетании с барбитуратами и оксибутиратом натрия; 7) БПС в сочетании с барбитуратами и диазепамом;  при неэффективности выбранного способа седации проводили аппаратно-масочный или эндотрахеальный фторотановый наркоз; 9) при неэффективности БПС в схему вводили фентанил с целью выключения сознания.
при неэффективности выбранного способа седации проводили аппаратно-масочный или эндотрахеальный фторотановый наркоз; 9) при неэффективности БПС в схему вводили фентанил с целью выключения сознания.
Алгоритм выбора метода седации
Примечание: ПЭ — посттравматическая энцефалопатия; ВЧД — внутричерепное давление; АГ — артериальная гипертензия.
Эффективность различных сочетаний ПА и внутривенных препаратов селективного действия прослежена у пациентов 2-ой группы в трёх подгруппах. Варианты сочетаний и дозировки препаратов представлены в таблице 3.
Характеристика вариантов комбинированной анестезии на основе блокады плечевого сплетения у больных 2-ой группы
*Примечание — в скобках указаны дозы дипривана, вводимые с целью полного выключения сознания.
Используемые дозировки диазепама, кетамина, тиопентала натрия и дипривана установлены на основании собственного опыта применения этих препаратов в сочетании с БПС при анестезиологическом обеспечении травматологических операций на верхних конечностях. При оценке адекватности сбалансированной регионарной анестезии отдельно оценивали эффективность проводниковой блокады, как основного компонента анестезии, и эффективность седативного компонента. Следует подчеркнуть, что типичная клиническая картина развития блокады не только свидетельствует о развивающейся анестезии конечности, но также позволяет исключить возможность системных токсических реакций. И, наоборот, регистрация большой или малой токсической реакции не позволяет надеяться на развитие эффективной блокады. Контроль за состоянием больных осуществлялся по клиническим признакам (цвет кожных покровов, уровень сознания), кроме того, применяли непрерывный интраоперационный неинвазивный мониторинг артериального давления (АД), частоты пульса и дыхания, SpO2 («Drager» Германия). В дальнейшем выполняли расчет «двойного произведения» и степени отклонения перечисленных показателей от исходного уровня на этапах анестезии и операции. Уровень седации определяли по 7-ми бальной шкале, предложенной D.Galletly et al: 0 — отсутствие эффекта 1 — появление первых лекарственных эффектов (заплетающийся язык, зевота) 2 — сонливость, дремота 3 — больной спит, отвечает на словесные команды 4 — отвечает на легкие физические стимулы 5 — отвечает только на болевые стимулы (сжимание трапециевидной мышцы) 6 — не отвечает на болевые стимулы Для ретроспективного контроля адекватности анестезии определяли концентрацию кортизола в плазме крови на этапах анестезии и операции. Забор образцов крови проводили при поступлении больного в операционную, в наиболее травматичный момент операции, и через 30 минут после операции. Кровь центрифугировали, сыворотку хранили при -20°С до момента исследования. Анализ содержания кортизола выполнен у 30 больных (90 проб). У 20-ти больных с сопутствующим сахарным диабетом производили контроль уровня сахара крови на 4-х этапах (накануне операции, перед операцией, в наиболее травматичный момент операции, после операции). Все полученные данные подвергали статистической обработке с вычислением средней арифметической (М), ошибки средней арифметической (m). Достоверность различий (Р) рассчитывали при помощи критерия Стьюдента (t). Результаты обрабатывали на программируемом микрокалькуляторе «Электроника МК-61» с использованием программ, предложенных Ю.И. Ивановым и И.И. Погорелюком.
Результаты исследования и их обсуждение
В наших условиях основным препятствием для систематического использования аксиллярного доступа, была невозможность отведения плеча на 90 градусов для выполнения блокады у 53,3% больных — с переломами плеча, разрывом акромиально-ключичного сочленения, а также у больных с другими видами повреждений верхней конечности (приводящая контрактура плечевого сустава). Доступ мог быть использован менее чем у половины пациентов. Из проведенных 28 анестезий полный эффективный блок был отмечен у 23 больных — 82,1%; эффективный, но неполный блок у 4 больных — 14,3%; у одного больного анестезия была неудачной 3,6%. Для обеспечения операций на проксимальных отделах верхней конечности у больных 1-ой группы применяли межлестничный способ анестезии ПС. От подмышечного доступ выгодно отличается:
- Отведение конечности не требуется, больной может лежать в положении на спине, конечность во время выполнения блокады может оставаться в гипсовой повязке или укладывается вдоль туловища.
- Анестезия распространяется на всю верхнюю конечность, включая плечевой сустав, акромиально-ключичное сочленение и латеральную треть ключицы.
Препятствием для использования данного доступа было наличие невропатий различного генеза. По этой методике было выполнено 76 блокад. Несмотря на наличие надежных анатомических ориентиров, возможность пальпаторного определения во многих случаях стволов плечевого сплетения, выполнение блокады часто было технически трудным. Получить парестезию удалось у 69 больных — 90,8%; тем не менее введение раствора анестетика при отсутствии парестезии по методике Гаврилина С.В., Тихонова Л.Г. (1984) позволило добиться эффективной и полной блокады у 70 больных — 92,1%. У 4-х больных развился эффективный, но неполный блок — 5,2%, причем у одного из больных зарегистрирована частичная блокада другой верхней конечности, без признаков эпидуральной или субдуральной блокады. У двух больных были отмечены системные токсические реакции, сопровождающиеся судорогами — 2,7%. Блокада не развивалась. Несмотря на отрицательный аспирационный тест, в одном из случаев судороги начались вскоре после введения 30 мл 1% раствора лидокаина; в другом случае судороги начались в момент введения первой порции анестетика — 6-ти мл 1% раствора лидокаина. В обоих случаях больные отмечали появление перед развитием судорог жара сначала в языке, затем в голове. После проведения ИВЛ, введения барбитуратов, состояние больных стабилизировалось, операции выполнены в условиях общей анестезии. Использование НК доступа для БПС ограничивало наличие невропатий различного генеза, анатомических особенностей (рис. 3). При оценке эффективности БПС, выполняемой по описанному нами методу у больных 1-ой группы — 464 блокады отмечена парестезия у 426 больных (91,81%). Эффективный и полный блок отмечен у 436 пациентов (93,97%). Эффективный, но неполный блок отмечен у 15 пациентов (3,23%). Неудачная анестезия имела место в 13 случаях (2,80%).
Возможность использования для БПС подмышечного, надключичного и межлестничного доступов у больных травматологического профиля
При выполнении БПС у больных 2-ой группы надключичный доступ был применен у 455 пациентов (91%). Межлестничный доступ изначально применен 37 пациентов (7,4%). Подмышечный доступ использован в 8 случаях (1,6%). У больных 2-ой группы отчётливая парестезия в зону иннервации длинных ветвей плечевого сплетения при выполнении БПС из надключичного доступа получена у 418 пациентов (91,87%). Ещё 19 пациентов (4,18%) отмечали парестезию с опозданием, в этих случаях к раствору МА добавлена лидаза и такой раствор введён из надключичного доступа. При выполнении блокады у 18 пациентов (3,96%) получить парестезию не удалось, и у этих пациентов блокада выполнена из межлестничного доступа, причём парестезия получена у 11 больных (61,11%), у 7 пациентов (38,89%) раствор МА с лидазой введён в межлестничное пространство, так как вызвать парестезию не удалось. При выполнении БПС из межлестничного доступа парестезия получена у 33 пациентов из 37 (89,19%). У 4 пациентов раствор МА с лидазой введён в межлестничное пространство, так как парестезия не была получена. Из подмышечного доступа выполнено 8 блокад, в 7 случаях (87,5%) удалось получить эффективную полную блокаду, в одном случае развилась эффективная неполная блокада. У 17 пациентов также выполнена БПС из подмышечного доступа после получения эффективной неполной анестезии, выполненной из надключичного доступа — 14 больных, из межлестничного доступа — 3 пациента. После дополнительной блокады из подмышечного доступа у 12 пациентов блокада оценена как эффективная полная, у 5 как эффективная неполная. При оценке эффективности проводниковой анестезии у пациентов 1-ой группы эффективная полная блокада отмечена в 529 наблюдениях (93,13%), эффективный неполный блок развился у 23 больных (4,05%), неудачная анестезия имела место у 16 пациентов (2,82%). У пациентов 2-ой группы эффективная полная блокада получена у 477 пациентов (95,4%), эффективный неполный блок у 17 больных (3,4%), неудачная анестезия у 6 больных (1,2%). Поиск рациональных сочетаний БПС с препаратами для внутривенной анестезии рассматривался как вторая задача исследования. Для каждого варианта были определены показания и противопоказания с учетом физического состояния пациентов, характера и длительности предполагаемой операции, а также особенностей клинической фармакологии применяемых препаратов. При сравнении вариантов комбинированной анестезии с сохраненным спонтанным дыханием на примере больных 2-ой группы наиболее безопасным и достаточно эффективным можно считать сочетание БПС и внутривенного введения кетамина в малых анальгетических дозировках с диазепамом. Такой вариант седации был применен у 386 пациентов (77,2%). Наряду с достижением регионарной аналгезии и выключением сознания, центральный анальгетический эффект кетамина создает условия для обеспечения неподвижности пациента на протяжении операции. Кратковременная депрессия дыхания отмечена нами у 18 больных — 4,66%. В то же время у 37 больных — 9,59 % седация диазепамом и кетамином была неэффективной, что проявлялось двигательным возбуждением, достоверным повышением АД и увеличением ЧСС. Эффективность регионарной блокады у этих больных была подтверждена предоперационной и послеоперационной оценкой моторного блока. Следует отметить, что внутривенное введение тиопентала натрия этим больным в дозе 4,7±0,9 мг/кг обеспечивало полноценную седатацию и нормализацию показателей гемодинамики у 32 пациентов (86,49%). У 5 пациентов (13,51%) явления двигательного возбуждения не удалось купировать дополнительным введением барбитуратов, вследствие чего мы применяли ингаляцию фторотана аппаратно-масочным способом. При использовании в качестве гипнотиков барбитуратов (тиопентала нaтрия) у 41 больного (8,2%) отмечено надежное выключение сознания. Такое сочетание не вызывает существенных изменений гемодинамики, но высокий риск депрессии дыхания — у 5 больных (12,2%), необходимость проведения вспомогательной вентиляции — у 3 больных в (7,3%); вторичный сон ограничивают возможность применения барбитуратов. Использование для контроля за сознанием дипривана у 38 больных (7,6%) на фоне блокады ПС подтвердило высокую эффективность применения этого препарата как в целях седации, так и для выключения сознания. Во всех случаях применения дипривана отмечена эффективная седация, легко достигаемая изменением скорости введения препарата. Быстрое и полное восстановление сознания после анестезии выгодно отличает этот препарат от остальных внутривенных гипнотических средств. Несколько ограничивает применение препарата необходимость:
- индивидуального подбора дозы на основании реакции больного;
- обеспечения непрерывной инфузии препарата.
В нашем исследовании при введении дипривана с целью седации для достижения 2 — 3 уровня по шкале D. Galletly et al дозы препарата изменились от 0,5 до 4,25 мг/кг/час. Вероятность развития депрессии дыхания и кровообращения в большей степени зависит от целей и условий применения дипривана. Часто отмечаемое другими авторами депрессивное влияние дипривана на дыхание и кровообращение при ТВА (скорость введения препарата 4 — 13 мг/кг/час), в исследуемой группе больных не проявлялось, так как наличие эффективной регионарной анестезии позволяло уменьшать скорость введения дипривана при появлении первых признаков депрессии дыхания и кровообращения. Немаловажно, что все пациенты дали анестезии с диприваном самую высокую оценку. У 6-ти пациентов, в соответствии с их желанием, проводилась поверхностная седация диазепамом. Сочетание оксибутирата натрия с диазепамом или с тиопенталом натрия применяли у 19-ти пациентов (3,8%), в 3-х случаях отмечено выраженное двигательное возбуждение, что потребовало в дальнейшем перехода на ЭТН (кислород+фторотан). Сочетание диазепама и тиопентала натрия использовали у 10 пациентов (2%). Отмечена надежная седация, но практически у всех больных требовалось применение воздуховода для поддержания проходимости верхних дыхательных путей, у 4-х больных отмечено замедленное восстановление сознания (более 40 минут). С целью объективной оценки адекватности анестезии определяли уровень стресс-гормонов в крови. Результаты исследования уровня кортизола в крови (табл. 4) показали: 1. Исходные значения кортизола у всех больных были в пределах нормы. В наиболее травматичный момент операции и через 30 минут после операции у больных, которым проводниковую анестезию сочетали с введением кетамина и диазепама, отмечено недостоверное повышение уровня кортизола со значений 232,58±30,7 нмоль/л до 246,41±52,9 нмоль/л и дальнейшее повышение после операции до 267,72±41,9 нмоль/л (р > 0,05). 2. В группе больных, которым БПС сочетали с введением тиопентала натрия, уровень кортизола также несколько повысился в наиболее травматичный момент операции (с 215,73±28,3 нмоль/л до 241,29±34,6 нмоль/л). Однако в дальнейшем уровень кортизола снизился до 236,41±47,3 нмоль/л (р > 0,05). 3. При сочетании БПС с диприваном на этапе наиболее травматичного момента операции уровень кортизола повысился с 226,56±37,3 нмоль/л до 242,17±41,5 нмоль/л и через 30 минут после окончания операции составил 249,28±51,6 нмоль/л (р > 0,05).
Динамика содержания кортизола в сыворотке крови больных в (Нмоль/л) на этапах анестезии и операции (М ± m, n=30) в выделенных подгруппах
| Этап исследования | ||||
| Подгруппа | Количество наблюдений | Исходный уровень | Наиболее травматичный момент операции | Через 30 минут после операции |
| A | n=30 | 232,58± 30,7 | 246,41±52,9* | 267,72±41,9** |
| B | n=30 | 215,73± 28,3 | 241,29±34,6* | 236,41±47,3** |
| C | n=30 | 226,58±37,3 | 242,17±41,5* | 249,28±51,6** |
Примечание: * — достоверность различия в сравнении с исходным уровнем p > 0,05. ** — достоверность различия в сравнении с предыдущими этапами p > 0,05.
Такие изменения уровня кортизола, ни в одной из подгрупп не выходящие за пределы нормы, свидетельствуют об адекватности изучаемых вариантов сбалансированной регионарной анестезии. Нами сделан вывод, что комбинация БПС с постоянной внутривенной инфузией дипривана оптимальна, так как все компоненты достигаемой анестезии высокоэффективны, надежны и достаточно безопасны (аналгезия, миорелаксация, выключение сознания, метаболическая стабильность). Такая сбалансированная регионарная анестезия полностью соответствует современным требованиям, предъявляемым к анестезии. При исследовании содержания глюкозы у 20-ти пациентов 2-й группы с сопутствующим сахарным диабетом (II тип) анализ полученных данных (табл. 5) показал, что на этапах анестезии и операции происходит достоверное снижение уровня глюкозы.
Динамика уровня глюкозы (в Ммоль/л) на этапах анестезии и операции (М±m, n=20) у больных 2-ой группы
| Этапы исследования | |||
| Исходный уровень | Начало операции | Травматичный момент операции | 1 час после операции |
| 8,6±1,2 | 7,9±1,1 | 7,5±0,9 | 7,1±0,8* |
*Примечание: p < 0,05
Анализ осложнений проводниковой анестезии показал, что основной опасностью в практике ПА является случайная пункция кровеносных сосудов, входящих в состав соответствующих сосудисто-нервных пучков с последующим введением в кровь больших дозировок МА и развитием системной токсической реакции. В нашей практике использования БПС было зарегистрировано 72 случая пункции сосудов. В одном из наблюдений, при выполнении БПС из подмышечного доступа, сформировалась гематома, ставшая причиной неврологических осложнений в послеоперационном периоде. При использовании для БПС у больных 1-ой группы межлестничного доступа в 2-х случаях зарегистрировано непреднамеренное внутрисосудистое введение МА с последующим развитием генерализованного судорожного синдрома, в обоих случаях аспирационный тест был отрицательным. Аналогичные наблюдения описаны в литературе. Мы полагаем, что основной причиной внутрисосудистого введения МА являются анатомические особенности взаимоотношения сосудов и нервных стволов шейной области. Регистрация неврологических осложнений у 4-х пациентов 1-ой группы связана в одном случае с формированием гематомы, и в 3-х случаях с длительным наложением жгута (50 — 70 минут) в средней трети плеча на фоне проводниковой анестезии. Исключение таких сочетаний у больных 2-ой группы позволило избежать неврологических осложнений в исследуемой группе больных.
Выводы
- Разработанный алгоритм анестезиологического обеспечения у травматологических больных при операциях на верхних конечностях позволяет выбрать оптимальный вариант проводниковой анестезии и седации, обеспечивает интраоперационную адекватность анестезии и снижает процент неудачных блокад плечевого сплетения.
- Оптимальным вариантом анестезиологического обеспечения у больных травматологического профиля при операциях на верхних конечностях является блокада плечевого сплетения местным анестетиком из надключичного доступа по методу Kulencampff на фоне седации путем постоянной внутривенной инфузии дипривана.
- Введение в фасциальный футляр плечевого сплетения раствора местного анестетика с лидазой обеспечивает эффективную блокаду плечевого сплетения даже в случае отсутствия характерных парестезий.
- Варианты разработанной нами анестезии у травматологических больных при операциях на верхних конечностях адекватны, о чем свидетельствуют клинические и биохимические данные.
- Осложнения в виде внутрисосудистого введения местного анестетика при выполнении проводниковой анестезии плечевого сплетения из межлестничного доступа у травматологических больных регистрируется на 2,63% чаще, чем при использовании надключичного доступа.
- При выполнении проводниковой анестезии плечевого сплетения у травматологических больных не удалось установить взаимосвязь между возникновением невропатии и количеством попыток достижения парестезии, пункцией кровеносных сосудов; добавление в состав раствора местного анестетика адреналина является фактором риска в развитии постанестетической невропатии.
Практические рекомендации
- Проводниковая анестезия плечевого сплетения в соответствии с разработанным нами алгоритмом может применяться как в плановом, так и в экстренном порядке и является методом выбора при операциях на верхних конечностях у больных с высокой степенью риска.
- При проведении сбалансированной регионарной анестезии с сохраненным самостоятельным дыханием обязательным условием его адекватности является поддержание с помощью негерметичной лицевой маски Fi O2 на уровне 40-50% с момента завершения блокады до полного восстановления сознания пациента.
- При проведении блокады ПС следует обязательно корригировать медикаментозными средствами психоэмоциональную реакцию больных на операционный стресс, оптимально применение с этой целью дипривана.
- При выполнении анестезии плечевого сплетения введение адреналина в раствор МА нецелесообразно. Повышение эффективности блокады достигается добавлением лидазы в раствор местного анестетика, а применение бупивакаина (анекаина, маркаина) позволяет безопасно увеличить длительность анестезии.
Список работ, опубликованных по теме диссертации
- Попов В.Ю. Применение бензофурокаина в травматологии// Новые методы диагностики, лечения заболеваний и менеджмента в здравоохранении. — Новосибирск, 1994. — С. 125-126.
- Попов В.Ю., Ровина А.К., Яковлева Н.Н. Использование дипривана при травматологических и ортопедических операциях // V Всероссийский съезд анестезиологов и реаниматологов. — М., 1995. — С. 261.
- Попов В.Ю., Ровина А.К., Яковлева Н.Н. Опыт применения проводниковой анестезии в травматологии // Тезисы докладов 56-й итоговой научной конференции студентов и молодых ученых. — Новосибирск, 1995. — С.173-178.
- Цыбина О.А., Попов В.Ю. Плексусная анестезия при операциях на верхних конечностях // Тезисы докладов 57-й итоговой научной конференции студентов и молодых ученых. — Новосибирск, 1996. — С.211-212.
- Яковлев А.В., Попов В.Ю. Сбалансированная анестезия диприваном при брюшнополостных операциях // Тезисы докладов 57-й итоговой научной конференции студентов и молодых ученых. — Новосибирск, 1996. — С.213-214.
- Попов В.Ю. Применение проводниковой анестезии в сочетании с диприваном при травматологических операциях // Российско-немецкий конгресс. — Новосибирск, 1996.
Сколько стоит процедура?
В многопрофильной клинике ЦЭЛТ стоимость блокады составляет от 5 тысяч рублей. Узнать точную стоимость процедуры можно в соответствующем разделе нашего сайта, позвонив нам или посетив консультацию. Стоимость процедуры зависит от следующих факторов:
- вид применяемых препаратов;
- поражённый отдел позвоночника, на котором будет осуществлена процедура;
- оборудование, которое будет задействовано в процессе.
Как проводится блокада?
Существуют разные техники проведения блокад. Их выбор осуществляется индивидуально, в зависимости от случая и показаний пациента. Проводниковая блокада — процедура введения путём инъекции лекарственных препаратов в ткани, окружающие нерв, с целью обезболивания определённых участков тела. В качестве лекарственного препарата, как правило, выступает раствор новокаина, который медленно вводят через иглу шприца. Эффект наступает практически сразу же и охватывает желаемую область.
| Вид блокады | Показания к применению | Особенности проведения |
| Паравертебральная |
|
|
| Эпидуральная |
|
|
Противопоказания для местной анестезии
Местная инфильтрационная анестезия – относительно безопасный способ обезболивания. Но для уменьшения рисков во время операции и после нее, необходимо учитывать противопоказания к использованию метода. Основными из них являются следующие:
- аллергия на анестетик – если ранее при лечении зубов под местной анестезией появилась аллергия на обезболивающее, то при операции на грудной железе эффект повторится, а может быть более выраженным, вплоть до анафилактического шока;
- психомоторное возбуждение и психические заболевания, реакция на введение анестетика и само проведение хирургического вмешательства может вызвать непредсказуемое поведение пациента;
- при операциях на злокачественных опухолях – когда инфильтрационная анестезия не позволяет соблюсти правило абластики;
- при продолжительных операциях, которые требуют использования микрохирургической техники;
- при вмешательствах на участках тела с выраженной кровеносной сетью, например, на шее.
Если местная анестезия противопоказана, предпочтение отдают общему обезболиванию.
Возможные осложнения
Если Вы хотите свести к минимуму риск осложнений проводниковой анестезии
в Москве, обращайтесь в клинику ЦЭЛТ. Наши врачи неоднократно проводили эту процедуру и знают, как избежать их. Принято выделять следующие виды осложнений:
- токсические — возникают вследствие некорректного подбора дозировки и концентрации лекарственного препарата или его проникновением в русло сосуда, характеризуются разными симптомами: от головокружения до впадения в коматозное состояние;
- воспалительные — появляются вследствие неправильного проведения процедуры, использования неподходящего или просроченного препарата, характеризуются развитием периостита, менингита;
- аллергические — характеризуются разными симптомами, начиная с зуда и падения артериального давления и заканчивая затруднённостью дыхания и остановкой сердца;
- травматические — заключаются в поражении сосудов, нервов, плевральной или брюшной полости при проведении процедуры с соответствующими симптомами.
Чего ожидать при установленном катетере проводниковой анестезии
- Вы можете обнаружить подтекание жидкости вокруг катетера проводниковой анестезии. Это местный анестетик. Это нормально и не означает, что он не действует. Если катетер проводниковой анестезии подтекает, сообщите об этом медсестре/медбрату.
- Катетер проводниковой анестезии может выпасть, или вы можете случайно вытащить его. Если это произойдет, сообщите медсестре/медбрату. Не выбрасывайте катетер.
- Не забывайте контролировать, в каком положении находятся ваше плечо, рука или кисть руки. Из-за местного анестетика вы не всегда будете это чувствовать. Следите за тем, чтобы не повредить конечность. Если вам дали поддерживающую повязку, держите в ней руку постоянно, снимая ее только для сеансов физиотерапии.
- Скажите медсестре/медбрату, если ваше плечо, рука или кисть руки полностью онемели. Возможно, необходимо выключить помпу на некоторое время. Ее можно включить снова, когда к руке вернется чувствительность.
Вернуться к началу
Преимущества проводниковых блокад
На сегодняшний день существует целый ряд методик, позволяющих купировать боль… Однако, именно блокады остаются «лидерами» в данной области. А всё потому, что они имеют целый ряд преимуществ:
- Высокая эффективность лекарственных препаратов за счёт близости инъекции к поражённому участку;
- Практически моментальный эффект обезболивания за счёт быстрого проникновения лекарства в поражённую область;
- Минимальное количество побочных эффектов за счёт отсутствия попадания лекарств в общий ток крови;
- Возможность многократного проведения процедуры и достижения обезболивающего и терапевтического эффекта.
Использование в стоматологической практике
Анестетический препарат вводится в область, расположенную на небольшом расстоянии от участка, на котором будет проводиться оперативное вмешательство.
Проводниковый наркоз может проводиться одним из двух способов:
- Центральный. Врач определяет главные стволы нервных окончаний для последующего введения лекарства в один из них.
- Периферический. Анестетик вводится в один из ответвлений главного нерва стволовой системы.
Качественное обезболивание предусматривает доставку раствора до пункта назначения. Речь идет о канале – костном отверстии, через который проходит нервное окончание.