Что такое блокады
Лечебные блокады – это купирование острой или хронической боли и спазмов. Выполняется путём инъекций в область прохождения нервных стволов и сплетений. Сильная боль вызывает физические и психологические страдания, лишает пациента трудоспособности и может стать причиной инвалидности. Депрессия, возникающая на этом фоне, нередко приводит к суицидальным попыткам.
Лечебные блокады быстро снимают острую боль. Через некоторое время уменьшается отёк, воспаление, спазм мышц и сосудов. Это приводит к стойкому улучшению состояния. В медицинском центре 100med блокады выполняют врачи неврологи и анестезиологи. Для процедуры используется несколько групп препаратов:
- местные анестетики;
- кортикостероидные гормоны;
- хондропротекторы.
Эффект от введения препаратов сохраняется от нескольких дней до нескольких недель. После того, как лекарство перестает действовать, боль может возникнуть снова. Однако ее выраженность будет меньше примерно на 50%.
Во время процедуры пациент может почувствовать некоторый дискомфорт, связанный с уколом. Однако неприятные ощущения быстро проходят. Не стоит опасаться блокад, так как этот метод – один из наиболее безопасных. Наши специалисты строго соблюдают все правила выполнения процедуры, а также асептики и антисептики. Это гарантирует эффективность и безопасность блокад в нашей клинике.
Блокада нервов
Блокада нерва – метод лечения, при котором местный анестетик вводят в мягкие ткани, где проходит периферический нерв. Процедура позволяет снять боль, спазм мышц и сосудов, отёк и воспаление. Показания к манипуляции:
- невриты;
- невралгии;
- туннельный синдром;
- мышечно-тонический синдром;
- заболевания позвоночника;
- боль после травмы или операции;
- хронический болевой синдром;
- онкологические заболевания.
Блокада нерва не требует специальной подготовки. После тщательного осмотра и обследования пациента врач определяет место инъекции и обрабатывает кожу антисептиком. Делается укол обезболивающего лекарства в мягкие ткани. Через несколько минут в этом месте появляется онемение, тепло и чувство тяжести. Курс уколов (до 3 сеансов) можно повторять каждый год.
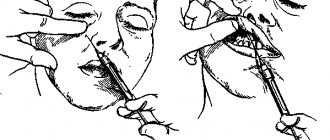
Анестезия на нижней челюсти
Мандибулярная анестезия. Методика проведения
Внутриротовой пальпаторный способ.
- Ощупывают передний край ветви нижней челюсти на уровне дистального края коронки 3 моляра. Перемещая палец кнутри, определяют височный гребешок. Палец фиксируют в позадимолярной ямке.
- Расположив шприц на уровне премоляров противоположной стороны, делают вкол иглы кнутри от височного гребешка и на 0,75-1,0 см выше коронки 3 моляра. Продвигают иглу кнаружи и кзади. Достигают кость на глубине 0,5-0,75 см и выпускают 0,5-1,0 мл анестетика (выключение язычного нерва).
- Перемещают шприц на уровень центральных резцов и продвигают иглу еще на 2,0 см, где вводят 2-3 мл анестетика (выключение нижнего альвеолярного нерва).
Внутриротовой аподактильный способ. Расположив шприц на уровне премоляров противоположной стороны, делают вкол иглы в наружный скат крыловидно-нижнечелюстной складки, на середине расстояния между жевательными поверхностями коронок верхних и нижних моляров. Продвигают иглу кнаружи и кзади на 1,5-2,0 см до контакта с костью и вводят 2-3 мл анестетика (выключение нижнего альвеолярного и язычного нервов). Внеротовой способ. Производят вкол иглы в область основания нижней челюсти, отступив на 1,5 см кпереди от угла нижней челюсти, продвигают иглу на 3,5-4 см параллельно заднему ее ветви, выпускают 2 мл анестетика.
Зона обезболивания:
- все зубы соответствующей половины;
- костная ткань альвеолярного отростка;
- десна с вестибулярной и язычной сторон;
- слизистая оболочка подъязычной области;
- передние 2/3 языка;
- кожа и слизистая оболочка нижней губы;
- кожа подбородка соответствующей стороны.
Время наступления: 10-20 минут.
Торусальная анестезия. Методика проведения
- Шприц располагают на молярах противоположной стороны. Вкол иглы делают в бороздку, образованную латеральным скатом крыловидно-нижнечелюстной складки и щекой, на 0,5 см ниже жевательной поверхности верхнего 3 моляра. Иглу продвигают до кости на 0,25-2 см и вводят 1,5-2 мл анестетика (выключение нижнего альвеолярного и щечного нервов).
- Выводят иглу на несколько миллиметров в обратном направлении и вводят 0,5-1,0 мл анестетика (выключение язычного нерва).
Зона обезболивания:
- все зубы соответствующей половины;
- костная ткань альвеолярного отростка;
- десна с вестибулярной и язычной сторон;
- слизистая оболочка подъязычной области;
- передние 2/3 языка;
- кожа и слизистая оболочка нижней губы;
- кожа подбородка соответствующей стороны;
- слизистая оболочка и кожа щеки.
Время наступления: 10-20 минут.
Анестезия в области подбородочного отверстия (ментальная). Методика проведения
Внеротовой способ.
- Делают вкол иглы на 0,5 см выше и кзади от проекции подбородочного отверстия, которое расположено на 12-13 мм выше основания тела нижней челюсти в области 2 премоляра.
- Продвигают иглу вниз, внутрь и кпереди до соприкосновения с костью, вводят 0,5 мл анестетика.
- Вводят иглу в подбородочное отверстие, продвигают в канале на 3-5 мм и вводят 1-2 мл анестетика.
Внутриротовой способ.
- Отводят мягкие ткани щеки в сторону. Делают вкол иглы на уровне середины коронки 1 моляра, отступив несколько миллиметров кнаружи от переходной складки.
- Продвигают иглу на 0,75-1,0 см вниз, кпереди и внутрь до подбородочного отверстия и вводят 0,5 мл анестетика.
- Вводят иглу в подбородочное отверстие, продвигают в канале на 3-5 мм и вводят 1-2 мл анестетика.
Зона обезболивания:
- мягкие ткани подбородка и нижней губы;
- премоляры, клыки и резцы;
- костная ткань альвеолярной части;
- слизистая оболочка альвеолярного отростка в пределах обезболиваемых зубов.
Время наступления: 5 минут.
Анестезия в области язычного нерва. Методика проведения
Шпателем отводят язык в противоположную сторону и делают вкол иглы в слизистую оболочку челюстно-язычного желобка на уровне середины коронки нижнего 3 моляра, где нерв залегает очень поверхностно. Вводят 2 мл анестетика.
Зона обезболивания:
- слизистая оболочка подъязычной области;
- передние 2/3 языка.
Время наступления: 3-5 минут.
Анестезия в области щечного нерва. Методика проведения
Делают вкол иглы в область переднего края венечного отростка на уровне жевательной поверхности верхних моляров в слизистую оболочку щеки, направляя шприц с противоположной стороны. Продвигают иглу на 1,0-1,5 см до переднего края венечного отростка и вводят 1-2 мл анестетика.
Зона обезболивания: слизистая оболочка и кожа щеки.
Время наступления: 10 минут.
Анестезия по Берше. Методика проведения
Производят вкол иглы перпендикулярно к кожному покрову под нижний край скуловой дуги, отступив 2 см кпереди от козелка ушной раковины. Иглу продвигают через вырезку нижней челюсти на 2,0-2,5 см и вводят 3-5 мл анестетика.
Зона обезболивания: расслабление жевательных мышц.
Время наступления: 5-10 минут.
Анестезия по Егорову. Методика проведения
Делают вкол иглы под нижним краем скуловой дуги на 0,5-1,0 см кпереди от суставного бугорка под углом 60-750 к коже. Продвигают иглу вверх до наружной поверхности височной кости и извлекают иглу на 0,5-1,0 см. Затем под прямым углом к поверхности кожи иглу погружают в мягкие ткани на извлеченное расстояние и вводят 2 мл анестетика.
Зона обезболивания: блокада всех двигательных ветвей нижнечелюстного нерва.
Время наступления: 5-10 минут.
Блокада суставов
Блокада сустава – способ введения лекарственного препарата в суставную полость или прилежащие мягкие ткани (суставную сумку). Метод не только позволяет снять боль, но устраняет воспаление, снимает мышечный и сосудистый спазм, восстанавливает объем движений в суставе. Процедура показана при следующих заболеваниях:
- артритах суставов разного калибра;
- артрозах;
- артралгиях;
- синовитах;
- бурситах;
- тендовагинитах;
- периартритах;
- фасеточном синдроме;
- болезни Рейтера;
- болезни Бехтерева.
Инъекцию выполняют без дополнительной подготовки после тщательного обследования. Пациента усаживают или укладывают на кушетку и обрабатывают кожу над суставом. Инъекция делается в полость суставной капсулы, в область околосуставных связок или сумки. Эффект наступает в течение нескольких минут и сохраняется до 3 недель. Длительность курса зависит от тяжести поражения и может составлять до 15 процедур.
Блокада чревного сплетения
При этом виде блокады лекарство вводится в область солнечного сплетения. Укол делают под контролем рентгеновского аппарата или УЗИ.
Процедура эффективна при:
- хроническом панкреатите, панкреонекрозе;
- спайках брюшной полости;
- болезни Крона;
- опухолях органов брюшной полости;
- неэффективности обезболивающих лекарств.
К блокаде следует подготовиться заранее. За несколько дней до процедуры врач нашей клиники рекомендует прекратить приём антикоагулянтов и мочегонных средств, скорректировать доза сахароснижающих. Пациента укладывают на живот, подложив валик или подушку. Вначале врач делает анестезию мягких тканей в месте инъекции. Затем под рентгеновским контролем вводит специальную длинную иглу. Через неё к солнечному сплетению подаётся местный анестетик или препарат, разрушающий нервные клетки. Пациент ощущает тепло в животе и уменьшение боли. После процедуры необходимо наблюдение в нашем стационаре в течение суток.
Паравертебральная блокада
Паравертебральная блокада выполняется с целью уменьшения боли в позвоночнике. Эффект достигается блокированием нервных узлов или спинномозговых нервов с одной или двух сторон. Показанием к проведению служат:
- остеохондроз;
- радикулиты, люмбаго;
- невралгии;
- миозиты;
- грыжи и протрузии межпозвонковых дисков;
- травмы позвоночника.
Для проведения манипуляции пациента укладывают на ровную кушетку. Предварительно выполняется местная анестезия мягких тканей. Лекарство вводится в том сегменте позвоночника, где боль ощущается сильнее всего. Укол делают с одной или двух сторон в зависимости от состояния пациента.
Ятрогенная нейропатия тройничного нерва.
Эта нозологическая единица возникла в связи с тем, что лечение невралгии тройничного нерва в большинстве случаев начинали с проведения нейродеструктивных операций (спиртово-лидокаиновые блокады, нейроэкзерез, деструкция узла тройничного нерва). Вследствие этого у значительного числа больных наблюдались ятрогенные травматические или токсико-травматические нейропатии тройничного нерва. Чаще всего поражались верхне- и нижнечелюстной нервы.
Во многих пособиях по неврологии предлагается в случае невралгии тройничного нерва проводить спиртово-новокаиновые и спиртово-лидокаиновые блокады периферических его ветвей или узла — так называемая алкоголизация. Обезболивающий эффект в этом случае достигается в среднем после второй-третьей процедуры, но объясняется он тем, что наступает онемение вследствие развития деструктивных изменений в стволе нерва. С течением времени развивается токсико-травматическая нейропатия, практически резистентная к лечению, поэтому больному необходимо проводить и дальше блокады, эффективность которых уменьшается пропорционально к их количеству.
Таким образом, нейродеструктивные операции, которые проводятся при лечении невралгии, приводят к развитию токсико-травматической нейропатии. Этим и обусловлен характер болевого синдрома.
Клиника.
Клиническая картина представлена, как правило, наличием постоянной ноющей, жгучей или тупой нейропатической боли в участке иннервации пораженного нерва, на фоне которой возникают невралгические пароксизмы с иррадиацией боли соответственно в сегментарные зоны лица (сегменты Зельдера). У больных наблюдаются разнообразные виды парестезии (онемение, «ползание мурашек», жжение) и расстройства чувствительности (гипестезия с явлениями гиперпатии или гиперестезии), которые иногда распространяются за пределы иннервации одной из ветвей тройничного нерва.
Во многих случаях в процесс втягиваются вегетативные волокна, что приводит к трофическим изменениям слизистой оболочки полости рта (гингивит), зубочелюстной системы (прогрессирующий пародонтит) и кожи лица (пигментация или депигментация, сухость, шелушение, атрофия мягких тканей). В таких случаях боль становится невыносимо жгучей, разрывной, сверлящей, сопровождается вегетативными реакциями (покраснением и отеком кожи лица, местным повышением температуры тела, слезоте чением, слюнотечением).
Во время проведения нейродеструктивных манипуляций на нижнечелюстном нерве может возникать болевое сведение зубов (больные вынуждены принимать пищу через соломинку, не могут разговаривать и открывать рот). С каждой последующей алкоголизацией характер болевого синдрома изменяется: невралгические пароксизмы становятся более длительными, частыми, может формироваться невралгический статус, на коже лица возникают незначительно выраженные триггерные участки. Боль провоцируют погодные условия (холод или жара), обострение соматической патологии, употребление пищи, физические нагрузки. Точки выхода тройничного не рва болезненны во время пальпации приблизительно у 2/3 больных.
Приведенные данные убедительно свидетельствуют о том, что про ведение нейродеструктивных манипуляций не является методом выбора лечения невралгии тройничного нерва, поскольку в большинстве случаев достигается непродолжительный эффект. Вместе с тем такая терапия приводит к развитию токсической нейропатии, прогрессированию заболевания и развитию резистентности к консервативным методам лечения. Лишь в том случае, когда все использованные методы лечения невралгии являются не эффективными, а интенсивность болевого синдрома остается выраженной, можно использовать нейродеструктивные операции, разработанные в последнее время нейрохирургами.
Эпидуральная блокада
Эпидуральная блокада – это введение лекарства в пространство между твёрдой оболочкой и надкостницей позвоночного канала. В зависимости от места укола различают каудальную, транслюмбальную, и трансфораминальную блокады. Хороший эффект от блокад наблюдается при:
- поражении корешковых нервов;
- перидуритах;
- межпозвонковых грыжах;
- спондилолистезе;
- сужении спинномозгового канала;
- боли в спине после травмы или операции.
Проводить процедуру нужно натощак. Пациента укладывают на кушетку, и врач делает местную анестезию на нужном участке. Затем под контролем рентгеновского аппарата вводится игла, через которую подаётся лекарство. При правильном проведении пациент ощущает лёгкое распирание в спине.
Показания к проведению лечебной блокады
- боли в шее, спине;
- остеохондроз;
- невралгия, неврит;
- болевой синдром в позвоночнике по причине межпозвонковой грыжи;
- ревматизм;
- остеоартроз;
- боли в послеоперационном периоде;
- фантомные боли;
- синдром Миньера;
- нейропатия;
- спастика;
- ампутационные боли;
- болезненность и спастика после инсульта;
- радикулит;
- мигрень;
- ишиас;
- туннельный синдром.