Существует множество клинических состояний, уточнить характер и распространение которых помогает МРТ.
Для начала стоит сказать несколько слов о вариантах развития, из которых наиболее распространенными являются гипоплазии и аплазии пазух.
Гипоплазия лобной пазухи
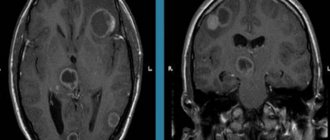
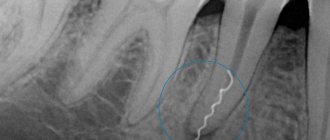
Особого внимания заслуживает такой вариант развития, как избыточная пневматизация клиновидной пазухи и задних решетчатых клеток в виде развитых верхних латеральных карманов, при наличии которых внутренние сонные артерии и каналы зрительных нервов могут вдаваться в их просвет. В результате при воспалительных процессах слизистых оболочек этих отделов /в том числе подострых и хронических/ может развиваться клиническая картина прогрессирующей атрофии зрительных нервов. Кроме этого при проведении оперативных вмешательств в данной анатомической области во много раз повышается опасность повреждения сонных артерий и зрительных нервов.
Развитые верхнелатеральные карманы, на фоне которых определяются зрительные нервы
Воспалительные изменения околоносовых синусов являются наиболее распространенными заболеваними верхних дыхательных путей. От 5 до 15 % населения в мире страдает различными видами синуситов. Кроме того отмечается тенденция увеличения хронических форм.
Лицевая боль при синусите локализуется в проекции пораженной пазухи. При фронтите и гайморите помимо боли отмечается болезненность при пальпации. Этмоидит и сфеноидит характеризуются постоянной болью в глазу и носу и заложенностью носа. Особенно трудна диагностика хронического синусита. При мукоцеле и опухолях наблюдаются отек и смещение глазного яблока: вверх – при поражении верхнечелюстной пазухи, наружу — при поражении решетчатого лабиринта и вниз – при поражении лобной пазухи.
Рассмотрим примеры патологии придаточных пазух носа, выявляемые при МР-исследовании.
Отек слизистой оболочки правой верхнечелюстной пазухи с уровнем жидкости
МР картина полисинусита с тотальным нарушением пневматизации ячеек решетчатой кости, умеренным, местами неравномерным, локальным нарушение пневматизации правой половины основной пазухи и верхних отделов левой верхнечелюстной пазухи, без экссудативного компонента.
Что показывает рентген носовых пазух
На рентгене отображается череп человека с костными структурами, полостями и перегородками. Метод применяется на подготовительном этапе в хирургии.
Что можно увидеть на рентгене носовых пазух:
- Инородный предмет в носовых ходах.
- Воспалительный процесс, утолщение слизистой инфицированного участка.
- Последствия травм лица и головы.
- Наличие экссудата (слизистого, кровяного, гнойного) в околоносовых и лобных полостях.
- «Воздушность» синусов.
- Новообразования: полипы, опухоли, кисты.
- Аномалии строения лицевого скелета.
Рентгенография помогает скорректировать диагноз при повышении температуры или головной боли неясной этиологии.
Рентгенологические методы исследования носа и околоносовых пазух
Такое ЛОР-заболевание, как синусит
является в настоящее время самой распространённой ЛОР патологией. Пациенты с воспалительными процессами околоносовых пазух (ОНП) составляют в настоящее время около 40% всех госпитализированных в ЛОР-стационары больных.
Основным методом диагностики заболеваний ОНП является рентгенологический.
Обусловлено это тем, что воздухосодержащие пазухи носа находятся в глубине костей лицевого черепа, сообщаясь с носовой полостью только через небольшие отверстия — соустья.
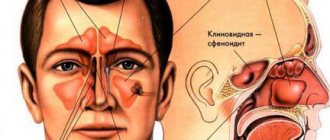
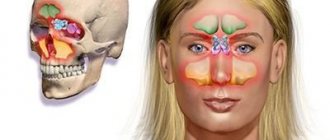
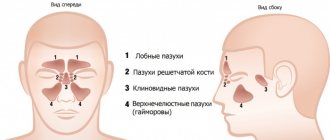
Принято различать следующие парные ОНП, расположенные в одноименных костях (рис. 1):
- верхнечелюстные;
- лобные;
- решетчатые;
- передние и задние;
- клиновидные.
В ряде случаев к околоносовым пазухам относят также воздушные полости, встречающиеся редко у отдельных пациентов и расположенные в толще носовой перегородки носовых раковин (буллы раковин). Эти полости, выстланные эпителием, почти никогда не имеют сообщения с полостью носа и поэтому не могут считаться истинными пазухами носа.
У новорожденного ребенка развиты только верхнечелюстная и решетчатая пазухи (рис. 3), представляющие собой полости, объёмом менее миллилитра. К 2 – 3 годам становится пневматизированной клиновидная пазуха, к 5 – 6 годам – лобная. Окончательное развитие пазух носа достигается к 20 годам.
Недоразвитие лобных пазух или их гипоплазия встречается у каждого 10-го человека. Недоразвитие других пазух отмечается достаточно редко. Может быть односторонняя гипо- и аплазия верхнечелюстных, клиновидных и лобных пазух, что обязательно надо отметить в описании рентгенограммы. Это создаёт трудности при диагностике синусита и пункции такой пазухи (рис.4). Возможна избыточная пневматизация ОНП, чаще лобной и клиновидной.
Рентгенограмма черепа не позволяет оценить состояние всех ОНП. Для получения качественного изображения ОНП необходимо проводить исследование в специальной проекции.
Различают следующие виды проекций:
- носоподбородочную;
- носолобную;
- подбородочную или аксиальную.
Эти проекции нужны, чтобы сместить изображение пирамид височных костей и всего основания черепа ниже дна верхнечелюстных пазух (носоподбородочное положение) или выше них в орбиту (носолобное положение). При несоблюдении этого условия пирамиды височных костей — симулируют уровни жидкости в верхнечелюстных пазухах.
Носоподбородочная проекция
выполняется при вертикальном положении пациента (сидя, стоя). Пациента просят открыть рот и прижаться им к экрану (рис. 5). Центральный луч направлен перпендикулярно к кассете и проходит в сагиттальном направлении на уровне наружных углов глазниц. Видны хорошо все передние пазухи (лобные, решетчатые, верхнечелюстные). В проекции открытого рта можно увидеть клиновидную пазуху (рис. 1).
Иногда в таком положении пирамиды височных костей всё равно наслаиваются на нижние отделы верхнечелюстных пазух и рекомендуют выполнять подбородочную (переднюю полуаксиальную) проекцию, когда сидящий больной касается кассеты подбородком.
Линия, соединяющая наружный слуховой проход и подбородок (ментальная) перпендикулярна к плоскости кассеты. Центральный луч идет через крылья носа параллельно ментальной линии. Решетчатая пазуха в этом случае видна плохо из-за наслоения передних клеток на задние и на скаты носа. Лобные пазухи смотрятся увеличенными.
Носолобная проекция
используется для изучения лобной и решетчатой пазух. Пациент прижимается к кассете лбом и кончиком носа. Центральный луч проходит перпендикулярно кассете через затылок.
В настоящее время наиболее часто применяется носоподбородочная проекция.
Обзорная рентгенография черепа в боковой проекции позволяет оценить глубину и состояние стенок лобных, клиновидных пазух, верхнечелюстных и носоглотки (рис. 6).
Иногда применяются специальные укладки для прицельного обследования конкретной пазухи: рентгенограмма по Г.М. Земцову для выявления клиновидной пазухи в проекции открытого рта (носоподбородочная укладка с максимальным запрокидыванием головы), по Я.А. Фастовскому прицельное обследование решетчатого лабиринта и другие.
Существуют сложности выполнения рентгенологических исследований подвижным и возбудимым пациентам, маленьким детям. Требуется их удерживать в нужном положении или проводить исследование под наркозом. В этом случае лечащий врач должен определить, насколько рентгенологическое исследование необходимо в постановке диагноза.
Иногда выполнению необходимой проекции препятствует тугоподвижность суставов (позвоночника, височно-нижнечелюстных) или ригидность мышц (например, ригидность мышц затылка при менингите).
В норме при рентгенологическом исследовании содержащие воздух ОНП выглядят, как светлые участки с чётко обозначенным тёмным контуром, соответствующим их костной границе. Обычно описывают негативное рентгеновское изображение, поэтому более тёмными называются участки, содержащие больше белого цвета. Пневматизированные ОНП соответствуют прозрачности орбит. Если содержимое пазух темнее содержимого орбит, то говорят о затемнении, которое означает наличие патологического процесса
. При этом нужно охарактеризовать затемнение по нескольким параметрам. Первый из них — размер или степень заполнения пазухи патологическим процессом.
Различают (рис.- схема 8):
- тотальное (полное) затемнение пазухи
, почти полное –
субтотальное
(рис.8 а), которые соответствуют полному заполнению пазухи содержимым, которым может быть как экссудат, так и отёчные мягкие ткани. - затемнение в нижних отделах с верхним горизонтальным уровнем
означает наличие жидкости, экссудата (рис. 8 б). - пристеночное затемнение
, повторяющее контур стенок пазухи, соответствует утолщению слизистой оболочки (рис.8 в).
Если в норме толщина слизистой оболочки в ОНП составляет 120 – 1000 мкм и не видна на рентгенограмме, то при воспалении и аллергическом отёке она может увеличиваться в десятки и сотни раз, давая пристеночное затемнение.
- В пазухе может быть ограниченное затемнение
, исходящее из какой-то одной или двух стенок (рис.10 а). В этом случае у него должны быть обозначены
форма
(округлое, овальное, неправильной формы),
размер
(в сантиметрах или миллиметрах) и
контуры
(гладкие или неровные). Подобные ограниченные процессы соответствуют
полипам, кистам, опухолям
.
Вторая обязательная характеристика затемнения – интенсивность
, означает степень задержки рентгеновского луча при прохождении через пазуху. Различают три её степени: малую, среднюю и высокую.
Высокая интенсивность
означает полное поглощение рентгеновского излучения в ткани и соответствует костным структурам и рентгеноконтрастным инородным телам. В пазухе затемнение высокой интенсивности сравнивают с интенсивностью рядом расположенных костных образований: зубов, носовых костей. Высокую интенсивность затемнения в пазухах могут давать добавочные (суперкомплект) зубы, остеомы, отломки костей и инородные материалы (дробь, пули, пломбировочный материал, попавший в верхнечелюстную пазуху при лечении пульпита моляров или премоляров верхней челюсти, и т.п.).
Затемнение малой интенсивности
соответствует серозному экссудату, отёку слизистой оболочки и выглядит на рентгенограмме лишь немного темнее орбит.
Средней интенсивности затемнение
меньше задерживает рентгеновский луч, чем окружающие костные структуры, и соответствует мягкотканным образованиям (ими могут быть опухоли, кисты, полипы) или густому экссудату (гнойному или мукозному).
В разных пазухах могут быть разные патологические процессы и разная степень их выраженности. Например, левосторонний гнойный верхнечелюстной синусит и киста правой лобной пазухи.
Синусит
характеризуется утолщением слизистой оболочки пазухи, наличием в ней экссудата, определяющего форму заболевания (гнойный, катаральный, серозный). При катаральном процессе в пазухе отмечается пристеночное затемнение, увеличение отёка может привести к равномерному тотальному затемнению. При экссудативной форме синусита выявляется затемнение в нижних отделах с верхним горизонтальным уровнем (рис. 9). Этот уровень не доходит до костных стенок пазухи при выраженном отёке ее слизистой оболочки.
Интенсивность затемнения может помочь для дифференцирования характера экссудата: средняя интенсивность соответствует гнойному процессу, малая – серозному. При скоплении большого количества экссудата уровень не определяется — затемнение тотальное гомогенное. Это может означать формирование эмпиемы пазухи. Тотальное гомогенное затемнение пазухи малой и средней интенсивности может соответствовать выраженному отёку слизистой оболочки.
Для правильной интерпретации рентгенологической картины важно знать данные клинического обследования: наличие гнойного секрета в полости носа, гипертермии тела, выраженности болевого синдрома. Болевой синдром может быть более выраженным при отёке в пазухе, нежели при её эмпиеме, когда происходит сдавление и гибель нервных окончаний. В подобных трудных случаях прибегают к компьютерной томографии
или
диагностической пункции пазух
.
Дренирование экссудата рентгенологически проявляется восстановлением прозрачности, начиная с верхнемедиального угла верхнечелюстной пазухи и верхнего отдела лобной и клиновидной пазух. После рассасывания или удаления экссудата определяется утолщение слизистой оболочки в виде остаточных пристеночных наслоений, сохраняющихся несколько недель. Особенно это касается верхнечелюстных пазух, в которых уровень жидкости может быть за счет вводимого лекарства при предшествовавшем их дренировании.
В повседневной клинической практике целесообразно производить контрольные рентгенологические исследования непосредственно после окончания лечения только для определения состояния лобных пазух.
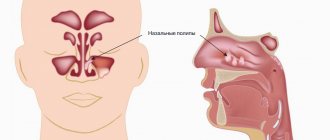
Хронический синусит
не имеет характерных проявлений, но чаще встречаются продуктивные формы в виде затемнений округлой формы, исходящих из разных стенок пазух, соответствующих полипам, кистам (рис.10 а), гранулёмам. Последние могут быть одонтогенной (зубной) природы.
Большие кисты могут дать тотальное затемнение пазухи, симулирующее её эмпиему. От кисты следует отличать мукоцеле пазухи
, не имеющее собственной оболочки и приводящее к растяжению стенок пазухи из-за облитерации её естественного соустья (рис.10 б). При растяжении пазухи воздухом в результате клапанного механизма также отмечается растяжение и истончение стенок, но пневматизация пазухи при этом повышена. При попадании в пазуху инородных тел (пломбировочного материала) возможно формирование вокруг них грибкового тела –
мицетомы
, имеющей округлые очертания на рентгенограмме (рис. 11).
Как проводится рентген носовых пазух
Процедура не несёт болезненных ощущений и не требует подготовки. Получают направление на приёме оториноларинголога, инфекциониста или хирурга.
Как делают рентген носовых пазух:
- Пациент снимает металлические украшения, очки, зубные протезы.
- Для защиты от излучения, он надевает свинцовый фартук или жилет с воротничком.
- Лаборант указывает, как правильно встать относительно аппарата. В зависимости от необходимых проекций, позу меняют по команде специалиста.
- Во время выполнения снимка следует не двигаться, задержать дыхание.
- После проявки и расшифровки плёнку с описанием отдают на руки пациенту.
Заключение не считается окончательным диагнозом, а несёт уточняющую информацию для лечащего специалиста.
Затемнения носовых пазух на рентгене
Метод основан на разной проходимости твёрдых и мягких тканей электромагнитными волнами. Кости задерживают излучение, и на картинке отображаются белыми. Специалистов интересуют затемнения, которые и определяют природу нарушения.
Затемнение носовых пазух на рентгене говорит о скоплении жидкости. Это — признак воспаления с выделением слизистого или гнойного секрета. Иногда, на снимке видно утолщение стенок слизистой оболочки, выстилающей синусы.
Чёткими тёмными пятнами с тенями выделяются новообразования. Полипы выглядят как горошины на «ножке», а кисты имеют внутри полость с жидкостью.
Выводы
1. Высокотехнологичные методы лучевой диагностики (МСКТ или КЛКТ) являются необходимой составляющей комплексной диагностики ОВЧС.
2. Применение компьютерной томографии (МСКТ или КЛКТ) позволяет определить причину ОВЧС и, таким образом, выбрать правильную тактику ведения пациентов.
3. МСКТ или КЛКТ должны быть рекомендованы пациентам до и после эндодонтического лечения зубов и стоматологической имплантации, а также при хирургических вмешательствах на верхней челюсти с целью своевременного выявления возможных патологических изменений верхнечелюстных синусов (в том числе бессимптомных).
Конфликт интересов: авторы статьи подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Рентген носовых пазух при беременности
Доза облучения при исследовании составляет 20 мкЗв и считается безопасной даже при многократном выполнении для взрослого человека. Плод восприимчив к ионизирующему облучению, которое вызывает пороки внутриутробного развития. Вынашивание ребёнка — противопоказание к проведению процедуры.
Рентген носовых пазух при беременности и грудном вскармливании делают исключительно по жизненным показаниям. Потенциальная польза от исследования должна быть выше наносимого ребёнку вреда. После процедуры беременной необходимо УЗИ плода, а кормящей — на сутки перевести младенца на искусственное питание.
Вред самолечения
Наиболее очевидный вред самолечения — это отсутствие положительных результатов. Зачастую люди принимают лекарства до тех пор, пока не начнут чувствовать себя хорошо. Однако такой подход неправилен. Антибактериальные препараты следует принимать только по назначению врача. Строго в тех объемах и в тех временных рамках, которые он озвучил на приеме. Иначе симптомы пройдут, а очаг инфекции останется. Воспаление в гайморовой пазухе станет хроническим.
Или же, в том случае, если препараты были подобраны неверно, возможно отсутствие вообще какого-либо улучшения. Болезнь станет запущенной, боль из-за переполненных пазух станет невыносимой, а воспаление получит шанс распространиться на ближайшие к пазухе органы и ткани, вызывая всевозможные осложнения.
Еще одним риском самолечения являются препараты, которые необходимо принимать при гайморите. При неправильной дозировке, слишком частом приеме или при проблемах со внутренними органами, антибактериальные препараты могут принести больше вреда, чем пользы. Не так уж редки случаи медикаментозного поражения печени от бесконтрольного приема антибиотиков. Что уж говорить о расстройствах желудочно-кишечного тракта, дисбактериозе и так далее.
Рентген носовых пазух детям
Педиатры стараются оградить детей дошкольного возраста от вреда, наносимого рентгеновским излучением неокрепшей костной системе. Процедуру разрешено выполнять пациентам старше 7 лет.
До этого срока необходимо чёткое обоснование важности вмешательства — например, тяжёлая травма лица или выраженный гайморит с риском воспаления мозговых оболочек.
Маленькому ребёнку сложно сидеть или стоять неподвижно во время рентгенографии. Чтобы отвлечь его, используют игрушки, успокаивающие препараты, в экстренных случаях — наркоз. В старшем возрасте можно увлечь ребёнка игрой, в которой следует замереть ненадолго.
Запишитесь на исследование