Тенденция к росту рождаемости детей с врожденными пороками развития лица не снижается. Одно из первых мест в их структуре занимает расщелина верхней губы и неба. По данным ВОЗ, в мире частота рождения детей с врожденной расщелиной верхней губы и неба (ВРВГиН) составляет 0,6—1,6 случаев на 1000 новорожденных. Данный порок развития сопровождается анатомическими и функциональными нарушениями, выраженность которых зависит от степени расщепления и возраста ребенка.
ВРВГиН является основополагающим фактором в развитии смешанного дыхания, а также — причиной заброса пищи в полость носа при кормлении [1]. Данный врожденный дефект создает благоприятные условия для присоединения вторичной инфекции ЛОР-органов. ЛОР-патология занимает второе место у детей с ВРВГиН после челюстно-лицевых нарушений [2, 3].
Существует небольшое количество работ, констатирующих более частые случаи диагностики острого синусита, ринита, тонзиллита и других ЛОР-заболеваний у детей с ВРВГиН по сравнению со здоровыми детьми [1—3].
Единичные зарубежные публикации посвящены в основном состоянию околоносовых пазух у детей с ВРВГиН. В этих работах авторы сравнивали объем пазух на здоровой стороне и на стороне расщелины и сроки их пневматизации по сравнению с аналогичными пазухами здоровых детей. Было установлено, что развитие верхнечелюстных пазух у детей с ВРВГиН не отстает от развития пазух здоровых детей [4—6].
Недостаточно данных о распространенности воспалительной патологии околоносовых пазух у данного контингента детей, причинах и предрасполагающих факторах, не разработаны алгоритмы обследования, позволяющие предотвратить начало заболевания или выявить его на ранних этапах, что позволило бы сократить сроки лечения и повысить его эффективность.
Цель исследования — оценка состояния околоносовых пазух и структур полости носа у детей с ВРВГиН.
Введение
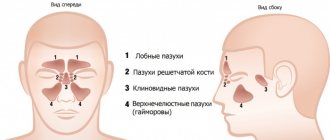
Верхнечелюстная пазуха (ВЧП) — полость пирамидальной формы в верхней челюсти, выстланная однослойным многорядным реснитчатым эпителием. Безусловно, она играет роль в улучшении носового дыхания, но, вопреки расхожему мнению, по данным H.L. Sieron et al., не участвует в движении вдыхаемого воздуха [1]. Кроме того, доказана значительная иммунная функция синуса в продукции монооксида азота (NO). Не последнюю роль она играет в защите орбиты и головного мозга в случае перелома лицевого черепа, а также в уменьшении массы черепа. Иммунная функция пазухи выполняется в случае адекватной работы мукоцилиарного транспорта. Работа реснитчатого эпителия может быть нарушена в связи с врожденными нарушениями, попаданием в полость синуса инородного предмета и дальнейшим развитием воспалительного процесса, дисфункцией естественного соустья и образованием порочного круга, наличием новообразования и т. д.
ВЧП не участвует в циркуляции вдыхаемого воздуха, поэтому появление в ее полости различных плотных включений, находящихся под слизистой оболочкой, зачастую не проявляется клиническими симптомами. Так, после проведения операции «синус-лифтинг» большинство пациентов не отмечают изменений носового дыхания, а остеомы максиллярного синуса — нередко случайная находка.
Операция «синус-лифтинг» (или аугментация альвеолярного отростка) проводится пациентам с недостаточной высотой альвеолярного отростка для установки дентальных имплантатов в области моляров и/или премоляров верхней челюсти. Операция проводится путем создания трапециевидного слизисто-надкостничного лоскута в области верхнего свода преддверия, формирования костного «окна» в области латеральной части верхней челюсти. Через «окно» выполняется отслаивание слизистой оболочки дна пазухи от кости челюсти в проекции планируемой дентальной имплантации. В полученное пространство вносится костный материал, «окно» закрывается коллагеновой мембраной, лоскут укладывается на место, рана наглухо ушивается [2]. В результате оперативного лечения создается дополнительный объем альвеолярного отростка за счет уменьшения объема ВЧП.
По данным различных авторов, отсроченные осложнения в области проведенной аугментации альвеолярного отростка в виде синуситов возникают крайне редко [3]. Воспалительные осложнения чаще относятся к ранним послеоперационным. Наиболее подвержены риску интра- и послеоперационных осложнений пациенты с хроническими риносинуситами в анамнезе, а также с толстой слизистой оболочкой ВЧП.
Остеома ВЧП — редкая патология. Встречаемость остеом ВЧП среди всех остеом параназальных синусов — всего 2% [4], среди всех опухолей этой области — 5% [5]. Остеома представляет собой доброкачественную опухоль, происходящую из костной ткани. В опухоли может преобладать компактный или губчатый компонент, также они могут быть смешанного характера. Особенностью остеомы является неконтролируемый, но медленный рост. Бессимптомное течение заболевания — наиболее частый вариант. Клинические проявления возникают через длительный промежуток времени после начала роста патологической ткани, когда опухоль достигает определенного размера и приобретает особое расположение по отношению к близлежащим органам и структурам. Остеомы отличаются экстенсивным ростом и обычно расположены на широком или узком основании, произрастающем из неизмененной костной ткани. Широкое основание остеомы не является однозначным признаком ее злокачественности.
Диагностировать заболевание можно при помощи лучевых методов исследования. Распознать остеому можно на плоскостных снимках, таких как телерентгенография в различных проекциях, ортопантомография и даже прицельные снимки. Методики позволяют лишь увидеть патологический процесс, но не дают представления о степени распространения опухоли, ее расположении по отношению к соседним полостям и структурам. Наиболее полное представление о топографии остеомы синуса дает компьютерная томография — конусно-лучевая (КЛКТ) и мультиспиральная (МСКТ). Преимуществом МСКТ является возможность оценки плотностных характеристик костной опухоли в единицах Хаунсфилда. Кроме того, при использовании данных КТ в хирургической навигационной станции МСКТ создаст меньше «шумов», нежели КЛКТ, что в значительной степени повысит точность интраоперационного навигирования [6].
Схожие с остеомами ВЧП рентгенологические проявления имеет фиброзная дисплазия. Отличительной особенностью фиброзной дисплазии является повторение ею контура вовлеченной в патологический процесс кости [7]. Рост остеомы обычно экстенсивный, не следующий контурам анатомических структур.
Как любая опухоль, остеома ВЧП подлежит обязательному хирургическому удалению, прежде всего для получения морфологического результата. В связи с активным развитием эндоскопических технологий в наши дни стало возможно иссечение остеомы максиллярного синуса эндоскопическим трансназальным доступом. В зависимости от расположения опухоли применяются следующие доступы к пазухе: через нижний носовой ход, через область естественного соустья и комбинация доступов. При обширном разрастании костной опухоли, выраженности клинических проявлений и отсутствии в клинике эндоскопической техники возможно применение доступа через переднюю стенку ВЧП. Сочетание трансназального и трансорального подходов также находит применение в практической хирургии синусов. Максимально точно определить границу резекции опухоли интраоперационно позволяет навигационное оборудование.
Навигационные станции максимально точно (по данным некоторых авторов, погрешность — 0,6 мм [8]) позволяют визуализировать кончик навигируемого инструмента в просвете пазухи. Прибор при помощи электромагнитного или инфракрасного излучения сопоставляет расположение кончика инструмента и данные предоперационного КЛКТ или МСКТ, загруженные в систему. Кроме того, в некоторых навигаторах возможно использование навигируемых боров. Необходимо помнить, что изменения интраоперационно происходят только в операционном поле, на изображении КТ в навигаторе структуры остаются нетронуты. Использование указанного оборудования возможно только в руках опытного хирурга, в совершенстве знающего анатомию максиллярного синуса и владеющего эндоскопической методикой его оперативного лечения.
Когда возникает перфорация дна гайморовой пазухи
В обычной жизни перфорация невозможна, она всегда становится осложнением каких-либо стоматологических манипуляций с верхними зубами. Прободения происходят при удалении корней, во время установки имплантов, при лечении пульпита. При этом источником неприятностей для человека может стать и грубое нарушение доктором тактики лечения, и особое строение черепа и анатомия зубов.
К примеру, риск для пациента возрастает многократно, если предварительная рентгенография выявила слишком малое расстояние между апексом корня зуба и дном гайморовой пазухи.
Также опасность подстерегает, если врач чересчур старается расширить корневые каналы либо пломбирует их с избыточным уплотнением. Пломбировочный материал, трансформируясь, способен выйти за пределы верхушки канальца, впоследствии пазуха перфорируется почти в ста процентах зарегистрированных случаев.
Прорыв может произойти и при установке штифта или внедрении имплантата. В последних случаях это всегда ошибка стоматолога. Подобная случайность значительно осложняет дальнейшие процедуры при выполнении протезирования. Кости челюсти пациентов, давно утративших зубы и поздно обратившихся за вживлением имплантатов, крайне уязвимы. Если зуб удален, процессы дистрофии тканей ускоряются. Врач обязан учитывать эту особенность, определяя размер штифта и выполняя предимплантационную подготовку.
Прободение также происходит во время резекции корня, если стоматолог не побеспокоился заранее тщательно изучить данные обследования пациента и не знает размера костной пластинки, которая разграничивает гайморову пазуху и воспалённую кисту на зубе. Неаккуратное движение – и происходит перфорация. Также ее способна вызвать операция по изъятию значительного объема челюстной кости.
Клиническое наблюдение
На прием к оториноларингологу обратилась пациентка К., 39 лет, с жалобами на дискомфорт в проекции левой ВЧП, рецидивирующие левосторонние синуситы на протяжении последних 5 лет. По данным КЛКТ, в левой ВЧП определяется образование костной плотности с неоднородной структурой, размером примерно 5×11,5 мм (рис. 1A).
При осмотре лицо симметрично, без патологических высыпаний. Дыхание через нос свободное, свободного отделяемого из носа нет. Слизистая оболочка полости носа бледно-розовая. Пальпация в проекции левой ВЧП безболезненна.
Пациентке выполнено оперативное лечение
. В условиях общего обезболивания под контролем электромагнитной навигационной станции и эндоскопов 0, 30, 45, 70 градусов выполнен доступ к левой ВЧП через нижний носовой ход. Визуализирована полость синуса. В области альвеолярной бухты синуса визуализировано образование костной плотности. При помощи изогнутых алмазных боров выполнена редукция опухоли до основания. Фрагменты образования направлены на гистологическое исследование. Операционное «окно» закрыто. Выполнена латерализация нижней носовой раковины. Передняя тампонада носа кровоостанавливающими тампонами. Кровопотеря минимальна.
С целью профилактики возможных послеоперационных инфекционно-воспалительных осложнений последовательно выполнялись ирригация полости носа солевыми растворами и использование назальных капель МестаМидин-нос. Это средство обладает хорошим антисептическим эффектом в отношении в том числе мультирезистентных микроорганизмов [9]. Кроме того, средство способствует более быстрой регенерации слизистой оболочки носа [10]. МестаМидин-нос удобен в применении, поэтому пациент может самостоятельно выполнять обработку полости носа. Антибактериальная терапия в послеоперационном периоде не потребовалась.
Через 7 дней после операции пациентке К. выполнена контрольная КЛКТ (рис. 1B, C). По данным исследования: визуализируется оперативный доступ в области нижнего носового хода, признаков наличия образования в просвете левой ВЧП нет.
Результат гистологического исследования: переплетенные костные балки и соединительная ткань. Образование представлено смешанной остеомой (рис. 2).
Больная амбулаторно наблюдается на протяжении 2 лет с момента оперативного лечения. Признаков роста остеомы, верхнечелюстных синуситов нет.
Симптомы перфорации
При нарушении целостности гайморовой пазухи развиваются однозначные симптомы:
- В крови, подступающей со дна зубной лунки заметны воздушные пузырьки. Врач просит пациента резко выдохнуть через нос. Если интенсивность пузырения возрастает, диагноз очевиден;
- Из ноздри с той стороны, где произошла перфорация, отмечается выделение крови;
- Тембральная составляющая голоса приобретает характерную гнусавость;
- Периодически отмечается ощущение, будто через полость зуба проходит воздух, в пазухе возле носа «распирает», давит изнутри.
Пациент по причине выполненной анестезии не способен почувствовать боль, которая возникает в момент прорыва тканей. Но врач способен заподозрить явление по характерным признакам:
- Ощущается момент проваливания эндодонтического инструмента после преодоления ощутимого препятствия;
- Тонкие орудия врача изменили свое положение по сравнению с недавним;
- Лунка зуба кровоточит, в жидкости различимы пузырьки воздуха.
Незамеченная перфорация неминуемо вызывает развитие сильнейших осложнений внутри замкнутого пространства гайморовой пазухи. В полость заносится инфекция, провоцирующая синусит. У человека начинаются выделения из носа с гноем, дыхание нарушается из-за развития отёка слизистой, ощущается боль высокой степени интенсивности, возрастающая при надавливании на область начала носогубных складок. Порой поднимается температура, пациент испытывает слабость, озноб
Выводы
Наиболее объективным способом диагностики плотных объемных образований ВЧП является компьютерная томография (КЛКТ или МСКТ).
При обнаружении в полости ВЧП признаков остеомы необходимо рекомендовать пациенту хирургическое иссечение образования. Обязательна морфологическая верификация удаленного материала.
Сочетание эндоскопического трансназального подхода и навигационного оборудования в удалении остеом ВЧП — наиболее современный и оптимальный вариант лечения патологии.
МестаМидин-нос хорошо зарекомендовал себя в местной терапии как средство для профилактики возможных послеоперационных инфекционно-воспалительных осложнений. Применение МестаМидин-нос позволяет избежать проведения курса системной антибактериальной терапии.
Публикация осуществлена при поддержке компании Solopharm в соответствии с внутренней политикой и действующим законодательством РФ.
Пациенты и методы
Нами был проведен анализ результатов 114 РКТ и 10 МРТ пациентов с одонтогенным верхнечелюстным синуситом. РКТ-исследование проходило в отделении компьютерной томографии Курской областной клинической больницы (КОКБ) на рентгеновских компьютерных томографах (США) моделей NXI и VCT в аксиальной и коронарной проекциях. МРТ-исследование — на томографах моделей SIGNA PROFILE 0,2 Т и SIGNA OVATION 0,35 Т в аксиальной, сагиттальной и коронарной проекциях. Измерения производились с помощью программы просмотра диагностических изображений RadiAnt DICOM Viewer инструментами line и ellipse.
Застарелые перфорации
Случается, что пациент не обращается в клинику после лечения с причинением случайной перфорации. Поначалу боли острые и выраженные, но постепенно характер их меняется, ощущения сглаживаются. Между поражённой пазухой и наружной частью десны формируется свищевой ход. Все происходящее сопровождается развитием симптомов типичного гайморита: боли со стороны перфорированной внутричелюстной полости, постоянная заложенность носа, отток гноя из носовых ходов (а иногда и свищ на десне начинает гноиться). Часть пациентов жалуется на отек щеки с той стороны, где пазуха повреждена.
Если у человека после лечения развились странные ощущения, будто он ощущает движение воздуха через десну при чихании, кашле, а в нос проникает выпитая жидкость – налицо прямое указание на застарелую перфорацию гайморовой пазухи.
К сожалению, здесь неинвазивные методики не помогут. Требуется операция с удалением из пазухи посторонних включений и очагов инфекции. Свищ вырезают, проводят пластику открывшегося дефекта. После процедуры назначается курс антибиотиков с попутным физиотерапевтическим лечением и употреблением препаратов, снижающих риск аллергических реакций.
Последствия перфорации
Не стоит пациенту рассчитывать, что перфорация зарастет самостоятельно, нельзя воспринимать подобную рану поверхностно. Попытки самостоятельного лечения народными средствами, вскрытия свища на дому запрещены. Последствия неосторожного вмешательства выглядят зловеще:
- Утрата здоровых зубов в непосредственной близости к месту перфорации;
- Проникновение инфекции в прочие внутричерепные полости;
- Развитие абсцессов и флегмон с крайне тяжелыми последствиями для здоровья;
- Риск заболеть менингитом либо менингоэнцефалитом из-за близости головного мозга к воспаленным очагам внутри верхнечелюстной пазухи. С каждым актом чихания, находясь под большим давлением, патологическая флора разлетается внутри полостей и способна проникнуть в области, откуда легко поразить мозговые оболочки. Все это грозит летальным исходом.
Терапия застарелых перфораций, обросших свищевыми ходами, как правило, сложна и трудоёмка. Нередки рецидивы с новыми прорывами из пазухи к поверхности десны. Свищи – вовсе не безобидные образования, вылечить их непросто.
Как лечить?
Тактика устранения проблемы зависит от того, какие именно причины привели к перфорации, и какова общая клиническая картина. Практически всегда устранение перфорации требует хирургического вмешательства, единственное исключение из этого правила – образование отверстия в ходе удаления зуба при условии, что дантист сразу же его обнаружил, и внутрь не попали никакие посторонние объекты или инфекция. Если проблема выявлена немедленно, важно сохранить кровяной сгусток на том месте, где он образовался, и не допустить его инфицирования – он-то и станет естественным барьером для проникновения заразы внутрь синуса. Защита кровяного сгустка от инфицирования осуществляется при помощи тампона с йодным раствором, который придется держать в течение хотя бы недели.
В некоторых случаях доктор выбирает тактику наложения швов на ткань десны. Еще одна альтернатива – установка компактной пластмассовой пластинки, прикрепляемой к соседним зубам и выполняющей функции барьера между ротовой полостью и синусом на время, пока перегородка не восстановится.
По понятным причинам физические барьеры не могут дать стопроцентной гарантии того, что зараза не проникнет в отверстие, потому дополнительно доктор назначает сосудосуживающие и противовоспалительные препараты. Их прием возможен в домашних условиях, но иногда требует амбулаторного присутствия пациента.
Проникновение в гайморову пазуху любых посторонних предметов расценивается как серьезное осложнение, автоматически означающее необходимость хирургического вмешательства и стационарного лечения. В такой ситуации синус вскрывают, убирая оттуда посторонние предметы и ткани, не подлежащие восстановлению, после чего свищ закрывают тканями пациента.
Лечение перфорации гайморовой пазухи
Безоперативное вмешательство возможно лишь в случае мгновенно обнаруженной перфорации, когда она диагностируется во время процедуры удаления зуба, либо лечения пульпита. Врач незамедлительно отправляет пациента на рентгенографию, по результатам определяет, развилось ли инфицирование гайморовой пазухи.
К примеру, произошло прободение стенки полости при удалении зуба. Стоматолог заметил дефект сразу же. В этом случае врач прилагает усилия по сохранению кровяного сгустка в лунке, где раньше располагался зуб. Терапия предполагает наложение тампонов с йодом, причем тампон плотно фиксируется в образовавшемся углублении и не извлекается оттуда на протяжении лечения – чтобы не потревожить запечатавший рану сгусток. Время грануляции и исчезновения прорыва обычно занимает до недели.
Допускается вариант фиксации пластикового заграждения, отделяющего пазушную полость от ротовой. Указанная пластинка удерживается на рядом стоящих зубах специальными кламмерами. А перфорация между тем заживает самостоятельно.
Если не удалось избежать проникновения инородных тел в верхнечелюстную пазуху либо началось распространение инфекции, потребуется пазуху вскрыть и прочистить. Образовавшуюся рану закрывают пластическим способом.
Профилактические мероприятия
Пациент не в силах предотвратить прободение гайморовой пазухи, а если подобное произошло, не сумеет преодолеть случившееся без помощи врача. Но опытный стоматолог вправе принять меры предотвращения нежелательного сценария. Для этого потребуется качественно провести предварительное обследование анатомических особенностей обратившегося в клинику человека и точно следовать методике врачебных манипуляций.
Причинив перфорацию, доктор обязан составить план лечения и довести пациента до благоприятного исхода. А человек, испытывающий тревожащие ощущения после удаления зуба, лечения пульпита либо в иных случаях, не должен терпеть и молчать. Своевременное обращение в клинику исключит развитие тяжких осложнений.