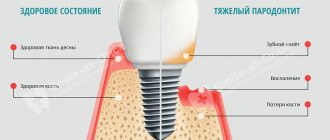
Почему не подходят съемные протезы?
На самом деле после курса лечения пародонтита (или ближе к его середине после снятия острого воспаления) съемные протезы вполне можно поставить для решения проблемы частичного отсутствия зубов. Но только на непродолжительное время, т.к. при долгосрочном использовании они приводят ко множеству проблем:
- не останавливают атрофию кости, а только усугубляют этот процесс,
- оказывают повышенное давление на десны, могут провоцировать их воспаление, что крайне нежелательно на фоне курса терапии,
- будут требовать регулярной коррекции, поскольку при лечении происходит восстановление разрушенных тканей, а значит уровень кости с десной будет меняться – протезы перестанут плотно прилегать, будут смещаться, болтаться,
- при частичном отсутствии зубов их не на чем крепить – как и в случае с мостовидными протезами, живые зубы для опор лучше не использовать, особенно если они подвижны,
- если зубы удалены разрозненно, то съемные протезы и вовсе не получится протезы, минимальный сегмент – это 2-3 подряд отсутствующих зуба.
То есть съемные протезы могут провоцировать развитие пародонтита и свести на нет все результаты курса комплексного лечения. Кроме того, к ним сложно привыкнуть – больше половины пациентов они не устраивают ни по эстетике, ни по функциональности.
Типы локализованного пародонтита
По степени тяжести:
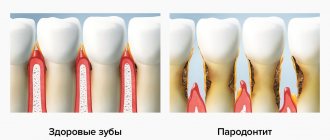
- локализованный пародонтит легкой степени тяжести характеризуется болью в некоторых зубах при надавливании на десну, иногда кровоточивостью и появлением пародонтальных карманов, но общее самочувствие пациента не изменяется;
- локализованный пародонтит средней степени тяжести определяется по углублению десневых карманов, слабой подвижности зубов, регулярной кровоточивости десен;
- локализованный пародонтит в тяжелой стадии приводит к полному расшатыванию зубов, обнажению корней и нагноению десен, кость настолько разрушена, что проведение имплантации без предварительного наращивания уже невозможно.
По характеру протекания патологии:
- острый локализованный пародонтит развивается быстро и стремительно, с проявлением всех характерных симптомов — заболевание успешно лечится, но без стоматологической помощи переходит в хроническую форму;
- локализованный хронический пародонтит характеризуется моментами обострения и спокойствия, пациенту кажется, что патология отступила, но воспалительный процесс продолжает разрушать ткани и проявляется уже в тяжелой стадии.
Можно ли проводить имплантацию на фоне запущенного пародонтита
Имплантация с сохранением живых зубов при данной форме заболевания проводится крайне редко, но не исключается. В целом это оценивается на этапе первичной диагностики – врач будет понимать, каких результатов можно добиться комплексным лечением, есть ли смысл тратить время и средства на терапию или лучше сразу удалить подвижные зубы, заменив их на импланты, остановив таким образом процесс воспаления раз и навсегда.
Важно также понимать настрой самого пациента – сохранять зубы стоит, если вы готовы бороться за свои родные зубы до конца, если готовы к тому, что в течение ближайшего года необходимо минимум раз в месяц посещать пародонтолога и регулярно проходить лечение, а после установки имплантов придется усилить гигиену и подобные курсы станут для вас обыденностью.
Пародонтит – это инфекция. Не идите на поводу у тех врачей, которые предлагают провести имплантацию без комплексного лечения. Разовой чистки, кюретажа или шинирования недостаточно, воспаление будет прогрессировать, а значит велики риски его перехода на ткани вокруг импланта. Отторжение в такой ситуации гарантировано – вы потеряете деньги, время, нервы и будете вынуждены повторно проходить имплантацию, но уже 100% с удалением живых зубов и скорее всего с подсадкой костной ткани, т.к. своя собственная разрушена.
Таким образом, имплантацию при данной форме пародонтита с сохранением своих зубов можно проводить при соблюдении следующих параметров:
- если есть, что сохранять – если у вас осталось всего 3-4 зуба, вкладывать время и средства нет никакого смысла,
- если по итогам диагностики мы понимаем, что получится вывести заболевание в период стойкой ремиссии и риски имплантации за счет этого будут сведены к минимуму,
- если вы готовы к длительному лечению и выполнению всех рекомендаций своего врача в области изменения образа жизни, питания, проведения гигиены полости рта.
Что такое локализованный пародонтит?
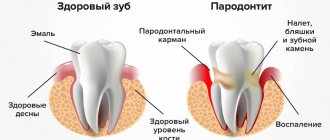
Локализованный, или очаговый, пародонтит — это воспаление тканей пародонта, окружающих зуб. В отличие от генерализованного пародонтита локализованный распространяется локально — поражает только один или несколько соседних зубов. И даже при длительном развитии заболевание не затрагивает «соседей». Болезни подвержены все группы возрастов независимо от пола, но чаще страдают люди в возрасте от 30 до 50 лет и подростки.
Почему мы чаще всего рекомендуем удалять зубы с пародонтитом
Наши родные зубы – это очаг воспалительных процессов. Они имеют пористую структуру, поэтому именно на них в первую очередь оседают все микробы, оказывающие разрушительное воздействие на ткани пародонта. Если рядом с таким зубами ставить импланты с активной поверхностью, пусть даже самые резистентные, которые в своем составе имеют химические элементы, способствующие оздоровлению костных клеток (такие, как SLActive® от Straumann и TiUnit® или TiUltra® от Nobel Biocare), они все равно не способны справиться с массированной атакой со всех сторон и атрофией костной ткани. То есть сохраняя родные зубы мы рискуем потерять все результаты имплантации.
Так что если зубов осталось немного, они разрушены и поражены заболеваниями, то смысла их сохранять уже нет – гораздо проще провести удаление с одновременной заменой на импланты, после чего будет достаточно проводить регулярную гигиену полости рта (самостоятельно и у стоматолога-гигиениста) и фактически забыть о проблемах с зубами навсегда. Ведь нет зубов – нет и воспаления.
Мы категорически не рекомендуем проведение имплантации на одной челюсти, если на второй есть очаги генерализованного пародонтита тяжелой и острой стадии – даже несмотря на то, что нет непосредственного контакта, это все равно опасно. Наш организм – это единое целое, что уж говорить о полости рта. Патогенные микроорганизмы будут циркулировать вместе со слюной, поэтому воспаление тканей вокруг установленных имплантов – это лишь вопрос времени. Ни о каком пожизненном сроке службе в такой ситуации говорить нельзя.
Особенности начального этапа лечения пациентов с тяжелым пародонтитом
Т. В. Закиров к. м. н., доцент кафедры стоматологии детского возраста и ортодонтии УГМУ
Пародонтит относится к числу заболеваний со слабовыраженной симптоматикой на начальных этапах своего развития. Обычно единственным симптомом легкого пародонтита является кровоточивость десен при чистке зубов. Со временем этот симптом исчезает, и долгое время заболевание не проявляет себя.
К моменту развития тяжелого пародонтита у пациента накапливается целый комплекс проблем в виде выраженной утраты опорно-удерживающих тканей пародонта, патологической подвижности и смещения зубов, развиваются эндопародонтальные поражения, пародонтально измененный прикус, нарушается окклюзия зубных рядов [2, 7].
Состояние усугубляется наличием у пациентов сопутствующих соматических заболеваний. К врачу эти больные обращаются обычно в стадии выраженного обострения воспалительного процесса в пародонте с наличием таких симптомов, как гноетечение из пародонтальных карманов, иногда абсцедирование, сильно выраженная подвижность зубов, неприятный запах изо рта и т. д. (рис. 1, 2).
рис. 1. Полость рта пациентки, 30 лет, с обострением тяжелого пародонтита. рис. 2. ОПТГ той же пациентки, выраженная резорбция альвеолярной костной ткани.
От правильной тактики врача-стоматолога именно на этом первом этапе часто зависит дальнейший прогноз в отношении всей зубочелюстной системы человека. К сожалению, в клинической практике выбор врача часто занимает одну из маргинальных позиций: либо тотальное удаление зубов с последующими проблемами при протезировании, либо, наоборот, сохранение зубов при отсутствии пародонтологического лечения как такового. Усугубляет ситуацию то, что при лечении таких пациентов необходимо участие практически всех специалистов стоматологического профиля, а выраженность существующих проблем требует высокой квалификации врачей. В большинстве случаев на первом этапе проводится поверхностная чистка зубных отложений.
Зачастую эту манипуляцию проводит гигиенист клиники со средним медицинским образованием. Нужно отметить, что в случае тяжелого пародонтита такая тактика недопустима, ибо неизбежно ведет к низкой эффективности проведенного лечения, увеличивает вероятность возникновения местных и общих осложнений, затрудняет планирование дальнейшего комплекса лечебных мероприятий. Пациенты, не видя существенного улучшения состояния своих десен, теряют доверие к команде специалистов, отказываются от рекомендуемых лечебных мероприятий (рис. 3, 4). Поэтому знание особенностей ведения пациентов с воспалительными заболеваниями пародонта тяжелой степени играет чрезвычайно важную роль как в достижении клинического успеха на начальном этапе лечения, так и при планировании дальнейшей комплексной стоматологической реабилитации.
рис. 3. Сохранение воспаления десны через 1 месяц после профессиональной гигиены в другой клинике, вид справа. рис. 4. Полость рта той же пациентки, вид слева.
Начинать первый этап лечения больных с заболеваниями пародонта следует с подробной беседы. В этот период врач должен получить исчерпывающую информацию о состоянии здоровья пациента, приеме им лекарственных препаратов, особенностях питания и гигиены полости рта. Особое внимание уделяют аллергическим заболеваниям, болезням системы крови с нарушенным свертыванием, скорости заживления ран (регенерация может быть угнетена на фоне сахарного диабета, приема цитостатиков, иммунодепрессантов, гормонов; резко повышен риск возникновения некроза челюсти при приеме медикаментов из группы бифосфонатов и др.). Несмотря на банальность этого этапа, нужно помнить, что только самое подробное информирование врача о состоянии здоровья пациента поможет в дальнейшем предотвратить возникновение серьезных осложнений в виде непредвиденного кровотечения, нагноения или обширного некроза тканей пародонта (рис. 5).
При обследовании пациента проводится заполнение пародонтальной карты с подробным указанием глубины пародонтальных карманов, степени рецессии десны, подвижности зубов, степени поражения фуркаций и др. Оцениваются гигиенические и пародонтальные индексы, а также по возможности индекс кровоточивости десен. Лучше провести фотографирование полости рта пациента до лечения и на этапах комплексной терапии. Учитывая постоянное повышение юридической грамотности пациентов, участившиеся случаи отстаивания своих прав в судебном порядке и дороговизну стоматологического лечения, данный этап имеет особенное значение.
Дело в том, что некоторые результаты лечения пародонтита среднетяжелой степени пациенты и врачи оценивают совершенно по-разному. Если врач обратит внимание на уменьшение глубины пародонтальных карманов, снижение отека десны и уменьшение экссудации, то для пациента ведущим симптомом после проведенного лечения будет оголение корней, расшатывание зубов и повышенная чувствительность (рис. 6, 7).
рис. 5. Некроз десны после профессиональной гигиены на фоне 10-летнего приема метотрексата. рис. 6. Вид десен до лечения при тяжелом агрессивном пародонтите. рис. 7. Генерализованная рецессия десны через 1 месяц после первого этапа лечения.
Естественно, что эти симптомы оцениваются больными резко негативно, поэтому об их развитии пациент должен быть предупрежден заранее во время подписания информированного согласия. При этом следует делать акцент на временном характере возникающих изменений. Повышенная чувствительность постепенно проходит, патологическая подвижность зубов также уменьшается, а десневые сосочки полностью либо частично восстанавливаются при сохранении расстояния от контактного пункта до альвеолярного гребня в пределах 5—7 мм [8]. При тяжелом пародонтите эти изменения необратимы, однако врач должен акцентировать внимание на их причине (запущенный пародонтит и утрата большого объема тканей в результате длительного воспалительного процесса в пародонте), а также на возможности полного устранения или нивелирования этих симптомов на последующих этапах лечения (шинирование зубов, реставрации и др.). Иными словами, предупрежден — значит вооружен.
Собственно лечение пациента с тяжелым пародонтитом необходимо начинать с эмпирической антибиотикотерапии. Для выраженной стадии воспалительного заболевания пародонта характерна глубокая массированная инвазия агрессивных анаэробных бактерий не только в ткани пародонтального комплекса и другие органы и ткани полости рта (например, пародонтопатогенные микроорганизмы обнаруживаются в складках языка, криптах миндалин, эпителиоцитах слизистой оболочки), но и в отдаленные регионы человеческого организма (эндокард, атеросклеротические бляшки сосудов и др.).
Кроме того, после проведения профессиональной гигиены при тяжелом пародонтите в кровь выбрасывается достаточно большое количество микроорганизмов — возникает явление транзиторной бактериемии [3]. И если у большинства пациентов это сопровождается чувством разбитости, недомогания и незначительным повышением температуры тела, то у пациентов группы риска (протезированные клапаны сердца и суставы, врожденные или приобретенные дефекты эндокарда и др.) это может привести к возникновению таких грозных осложнений, как бактериальный эндокардит или даже сепсис [4].
Поэтому только системная антибиотикотерапия позволит подавить основное количество патогенных микробов в составе биопленки на поверхности корней, значительно повысит эффективность лечения, улучшит течение периода заживления после стоматологического вмешательства и предупредит возникновение местных и общих осложнений [6].
К препаратам выбора можно отнести такие антибиотики, как цифран СТ (комбинация ципрофлоксацина и тинидазола) по 1 таб. 2 раза в день, амоксиклав (амоксициллин и клавулановая кислота) 375 мг по 1 таб. 3 раза в день, доксициклин по 100 мг 2 раза в день. Обычно на этапе обострения достаточно назначения препаратов на 5—7 дней. Для пациентов, настороженно относящихся к антибиотикотерапии, можно рекомендовать более современные препараты с приемом 1 раз в день, например сумамед (азитромицин) по 500 мг в течение 3 дней или авелокс (моксифлоксацин) по 400 мг в течение 5 дней. При этом в течение недели в организме пациента будет поддерживаться минимальная подавляющая концентрация антибактериального препарата.
Начинать антибиотикотерапию необходимо за 1—2 дня до проведения профессиональной гигиены полости рта. Ключевой момент: основная обработка пародонтальных карманов, даже если она разделена на несколько этапов, должна приходиться на прием антибиотиков. Важно акцентировать внимание пациента на необходимости приема антибиотика, для повышения мотивации можно показать ему гноетечение из карманов путем пальцевого давления на десну.
Безусловно, антибиотикотерапия относится к серьезному медицинскому вмешательству в организм человека, поэтому она должна проводиться с соблюдением всех основных требований химиотерапии, с учетом состояния здоровья пациента, показаний и противопоказаний и под постоянным контролем врача. Для минимизации побочных действий антибактериальных препаратов необходимо назначить параллельно прием эубиотиков в течение 2 недель (линекс, бифиформ, аципол и др.).
Обработку пародонтальных карманов лучше проводить в 2 посещения, отдельно верхнюю и нижнюю челюсти, хотя при определенных условиях (небольшое количество зубов, отдаленное место жительства пациента) всю работу можно провести в одно посещение. Перед приемом пациент должен прополоскать полость рта антисептиком, например 0,2%-ным хлоргексидином, что уменьшит обсемененность бактериального аэрозоля, образующегося при работе ультразвуковыми аппаратами.
Обязательным условием проведения эффективной работы в карманах у подавляющего большинства пациентов является адекватное обезболивание. Априори невозможно обработать поверхности корней на всю глубину при использовании аппликационной анестезии. Для повышения эффективности анестезии в боковых участках нижней челюсти инъекции анестетика проводят не в области переходной складки, а в области прикрепленной десны. Это способствует лучшему депонированию анестетика и его проникновению сквозь кортикальную пластинку челюсти.
Учитывая количество инъекций, периодически необходимо проводить замену иглы для уменьшения травматичности и болезненности при проколе слизистой оболочки. В случае особенно массивных челюстей и значительного разрушения костной ткани в области межзубных перегородок методом выбора может быть проводниковая анестезия.
Обработка пародонтальных карманов на первом этапе лечения пародонтита должна включать не только удаление зубных отложений над и под десной, но и сглаживание поверхности корней, коррекцию нависающих пломб на контактных участках, удаление грануляций, промывание антисептиками и при необходимости, в особенно проблемных участках, должна завершаться внесением локальных антибактериальных препаратов в дополнение к системной антибиотикотерапии. Нужно отметить, что вопреки мнению многих врачей удаление отложений далеко не единственная цель данной процедуры. При агрессивном пародонтите, например, твердые зубные отложения вообще могут отсутствовать, однако, несмотря на это, патологический процесс характеризуется сильно выраженным деструктивным воздействием на ткани пародонта, быстрым прогрессированием и низкой эффективностью лечения [1].
Нередки случаи, когда пациентам проводится вектор-терапия 4 раза в год, но это не приводит к сколько-нибудь выраженному улучшению состояния, а иногда (например, при одновременном ортодонтическом перемещении зубов) и вовсе заканчивается катастрофически (рис. 8, 9).
рис. 8. Выраженное воспаление десны при неэффективной регулярной вектор-терапии. рис. 9. Прогрессирующая резорбция костной ткани как итог ортодонтического лечения.
Гораздо более важной целью работы в пародонтальных карманах является удаление большого количества воспалительной грануляционной ткани, подавление активности пародонтопатогенной микрофлоры и смещение биоценоза пародонтальных карманов в сторону менее агрессивных сапрофитных видов. Начинать работу необходимо с ультразвуковых аппаратов, которыми удаляется основной массив зубных отложений. Не останавливаясь на принципах работы этих устройств, необходимо заметить, что обработка должна проводиться на всю глубину пародонтального кармана. При этом происходит частичное отделение грануляционной ткани, и ее потом легче убрать ручными инструментами. В обязательный набор инструментов при обработке карманов входят не только ультразвуковые аппараты, но и пародонтальные боры и кюреты (рис. 10, 11).
рис. 10. Боры для работы в пародонтальных карманах. рис. 11. Сравнение рабочих частей скалера, универсальной кюреты и кюреты Грейси.
Без ручных инструментов во всем мире обработка пародонтальных карманов не проводится, хотя выбор конкретного набора инструментов остается на усмотрение специалиста [5]. Основной характеристикой таких инструментов является закругленный неагрессивный кончик (для работы в поддесневой области) и острота рабочих граней. Сегодня достаточно возможностей для регулярной заточки кюрет, которая может проводиться как в специализированных центрах, так и самостоятельно в условиях стоматологической клиники (рис. 12, 13).
рис. 12. Прибор для заточки пародонтологических кюрет. рис. 13. Проверка остроты ручного инструмента.
При работе ручными инструментами возможно невольное рассечение десневых сосочков в межзубной области. В большинстве случаев это не требует ушивания: в условиях, когда не проводится отслаивание слизисто-надкостничного лоскута, сосочки после окончания процедуры и наступления гемостаза занимают свое исходное положение и послеоперационный период протекает без каких-либо осложнений. Также мы не рекомендуем накладывать пародонтальные повязки. В условиях воспаления они только мешают процессу заживления — сдавливают отечные ткани десны, затрудняют свободную эвакуацию содержимого пародонтальных карманов, вновь создают условия для роста анаэробной микрофлоры.
Несмотря на то что современные приборы иногда имеют встроенные методы детекции твердых зубных отложений, лучшим методом их диагностики остается зондирование поверхности корней пародонтальным зондом.
Элементы кюретажа подразумевают наличие определенных навыков, и данная процедура может проводиться врачом с высшим медицинским образованием вне зависимости от его профиля — это может сделать как терапевт или стоматолог-хирург, специализирующиеся на лечении заболеваний пародонта, так и врач-пародонтолог клиники (напомню, что специальности врач-пародонтолог в России не существует). Ввиду повышенной инвазивности недопустимо поручать проведение данного лечебного мероприятия гигиенисту: это будет не только неэффективно, но и в некоторых случаях опасно для здоровья и жизни пациента.
Итогом правильно проведенного первого этапа лечения пародонтита является значительное улучшение состояния тканей пародонта. Вне зависимости от степени тяжести заболевания десна приобретает бледно-розовую окраску, прекращается активная экссудация и гноетечение из пародонтальных карманов, уменьшается подвижность зубов, исчезает запах изо рта (рис. 14, 15).
рис. 14. Тяжелый пародонтит в стадии обострения у пациентки. рис. 15. Вид через 1 месяц после начального этапа лечения, купирование воспаления.
Пациенты обычно отмечают улучшение своего состояния. Необходимо отметить, что иногда при особенно глубоких пародонтальных карманах и сильной кровоточивости десен нет возможности провести полноценную обработку за одно посещение. В этом случае остатки зубных отложений и грануляций можно убрать через 3—4 недели в условиях лучшего обзора, после стихания воспалительных явлений. Единственное условие — необходимо вовремя оценить тяжесть заболевания, количество отложений на зубах и предупредить пациента о необходимости двухэтапной процедуры.
Через месяц можно провести повторное фотографирование полости рта и собрать консилиум специалистов для выработки дальнейшего плана лечения. Очевидно, что в условиях купирования острого воспалительного процесса в пародонте врачам легче оценить текущую клиническую ситуацию, истинную подвижность зубов, итоговую рецессию десны. По опыту можно отметить, что даже при проведении в дальнейшем хирургического лечения с использованием современных остеопластических материалов и мембран рецессия если и увеличивается, то очень незначительно, а в некоторых случаях степень оголения корней можно даже уменьшить, проведя ортодонтическое лечение или приблизив контактный пункт к десневому сосочку (рис. 16, 17).
рис. 16. Выраженная рецессия десны при аномальном положении зубов на фоне пародонтита. рис. 17. Уменьшение рецессии десны после ортодонтического лечения.
Только при достижении ремиссии воспалительного процесса в пародонте можно принять правильное обоснованное решение о дальнейших лечебных мероприятиях [9]. Так, ортодонт сможет оценить возможность перемещения зубов, а стоматолог-ортопед — возможность использования зубов в качестве опоры для несъемных протезов. Иногда эффективность глубокой чистки десен настолько высока, что отпадает необходимость проведения хирургических вмешательств с откидыванием лоскутов и значительно сокращаются сроки комплексной реабилитации зубочелюстной системы человека. Эффективность следующих этапов лечения также повышается.
Например, даже в случае проведения хирургического вмешательства с откидыванием лоскута хирург не будет тратить дополнительное время на удаление зубных отложений, что в условиях генерализованного поражения, безусловно, значительно сократит время операции. Вне зависимости от сохранения зуба процедура регенерации костной ткани или сохранения объема лунки будет более эффективна, так как образование кости будет протекать в отсутствие воспалительного процесса, удерживающая функция швов также повысится вследствие восстановления исходной плотности десны (рис. 18—22).
рис. 18. Абсцедирование в области 11 зуба при тяжелом пародонтите. рис. 19. Вид через 1 месяц после профессиональной гигиены. рис. 20. Вид через 5 месяцев после удаления 12 и 11 зубов с остеопластикой лунок. рис. 21. Вид через 2 года после протезирования на имплантатах. рис. 22. Вид при улыбке.
Таким образом, правильно проведенный первый этап лечения пародонтита среднетяжелой степени формирует условия для повышения эффективности комплексной стоматологической реабилитации, снижает вероятность возникновения осложнений и повышает доверие пациентов к команде специалистов.
Сведения об авторе Закиров Тарас Валерьевич, к. м. н., доцент кафедры стоматологии детского возраста и ортодонтии УГМУ (Екатеринбург)
Zakirov T.V., Ph.D., Assistant, Department of Pediatric Dentistry and Orthodontics, UGMA
Features of the initial stage of treatment of patients with severe periodontitis
Аннотация. Пародонтит относится к числу заболеваний со слабовыраженной симптоматикой на начальных этапах своего развития. Обычно единственным симптомом легкого пародонтита является кровоточивость десен при чистке зубов. Со временем этот симптом исчезает, и долгое время заболевание не проявляет себя.
К моменту развития тяжелого пародонтита у пациента накапливается целый комплекс проблем в виде выраженной утраты опорно-удерживающих тканей пародонта, патологической подвижности и смещения зубов, развиваются эндопародонтальные поражения, пародонтально измененный прикус, нарушается окклюзия зубных рядов.
Annotation. Periodontitis is one of the diseases with mild symptoms at the initial stages of its development. Usually the only symptom of mild periodontitis is bleeding gums when brushing your teeth. Over time, this symptom disappears, and for a long time the disease does not manifest itself.
By the time severe periodontitis develops, the patient has accumulated a whole range of problems in the form of pronounced loss of periodontal supporting and retaining tissues, pathological mobility and tooth dislocation, endoperiodontal lesions, periodontal malocclusion develop, and occlusion of the dentition is impaired.
Ключевые слова: пародонтит, эмпирическая антибиотикотерапия, пародонтальный карман, грануляционная ткань
Keywords: periodontitis, empirical antibiotic therapy, periodontal pocket, granulation tissue
Диагностика
Для постановки правильного диагноза врач в первую очередь проводит осмотр полости рта и собирает анамнез: слушает жалобы пациента, выявляет симптомы и время первых признаков заболевания. Затем делает снимки зуба и челюсти с помощью рентгена и компьютерного томографа. Обязательный этап диагностики локализованного пародонтита — анализ крови, мочи и микрофлоры тканей ротовой полости для выявления нарушений в организме и возможных причин патологии.
Заболевание на ранних стадиях успешно поддается лечению, нужно лишь вовремя посетить специалиста. При тяжелой форме степень расшатывания зубов настолько большая, что вылечить можно только ткани десен, а зубы приходится удалять. В этом случае пациенту предлагается имплантация или протезирование.
Лечение локализованного пародонтита
Для начала пациенту удаляют зубной налет для устранения болезнетворных бактерий в полости рта. Основная терапия ориентирована на заживление тканей пародонта, десен и лечение причины заболевания: прописываются витамины, антисептические препараты, противовоспалительные лекарства и средства для повышения иммунитета. Пациент направляется для обследования к иммунологу, эндокринологу и гастроэнтерологу для назначения сопутствующей терапии.
При легкой и средней стадии патологии выполняются кюретаж — обработка десневых карманов антисептическими средствами и удаление отложений. Зубы шлифуются и стягиваются специальной стоматологической шиной — расшатывание останавливается, а после лечения тканей пародонта зубы снова надежно удерживаются в десне.
Хирургическое вмешательство требуется только при тяжелой форме заболевания, когда глубина пародонтальных карманов больше 5 мм: лишняя ткань иссекается и ушивается. Сильная подвижность зубов с оголением корней не поддается лечению, зубы приходится удалять.
Народные методы без общей медикаментозной терапии и контроля стоматолога — табу. Они могут облегчить состояние пациента, но при лечении даже легкой стадии пародонтита только народными способами заболевание очень скоро перетечет в тяжелую форму.
Однако как дополнение к стоматологическому лечению можно использовать:
- отвары коры дуба и крапивы — от кровоточивости десен;
- пихтовое и облепиховое масло — при сильных жжениях и отеках десневой ткани;
- отвар мяты, календулы, фиалки — от запаха изо рта.
Причины локализованного пародонтита
Существуют общие факторы, провоцирующие пародонтит любой формы:
- скученность зубов, неправильный прикус
- инфекционные заболевания полости рта, например стоматит
- запущенный кариес
- курение
- плохая гигиена ротовой полости
- авитаминоз, сахарный диабет и нарушения работы ЖКТ
Причинами локализованного пародонтита, влияющими на развитие именно этого типа заболевания, становятся: механические и химические повреждения зубов и десен, неправильно поставленная пломба, протезы; бруксизм.
Виды
Чтобы правильно назначить лечение хронического пародонтита, врач должен точно определить, какие участки пародонта поражены и насколько далеко зашла болезнь. В зависимости от этого специалисты делят пародонтит на локализованный (очаговый) и генерализованный (диффузный).
Локализованный пародонтит
характеризуется воспалением небольшого участка десны и часто является следствием внешнего воздействия, например травмы или повреждения тканей при неаккуратном стоматологическом вмешательстве. Подробнее о локализованном пародонтите читайте в статье.
Генерализованный пародонтит
поражает большие объемы тканей (часто обе челюсти сразу) и почти всегда протекает в хронической форме.
Более подробно о различных видах пародонтита читайте здесь.