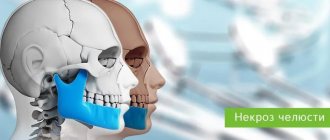
Наши зубы не прощают небрежного отношения к себе. Запущенный кариес приводит к пульпиту, а оттуда недалеко и до удаления зуба. Если длительное время не решать проблему пробела в зубном ряду, то вы неизбежно столкнетесь с необратимым процессом атрофии челюстной кости.
Что это за процесс и почему он происходит? Человеческий организм действует по очень простому принципу: «кто не работает, тот не ест». Если по какой-либо причине орган перестает функционировать, организм прекращает снабжать его необходимыми веществами в полном объеме и орган начинает атрофироваться (уменьшаться в размерах).
Челюстная кость не исключение: пока она испытывает жевательную нагрузку, организм прилежно «кормит» ее и поддерживает в рабочем состоянии. Удаленный зуб лишает челюстную кость ее обычной работы: сразу же после утраты зуба кость начинает приспосабливаться к новым обстоятельствам.
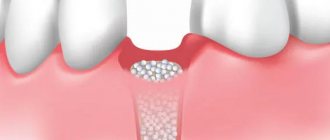
Процесс атрофии челюстной кости можно условно разделить на два этапа. Вначале исчезает тонкая полоска кости, которая находилась ближе всего к корням удаленного зуба: такая перестройка занимает полтора-два месяца. Еще несколько месяцев кость заживает. Если после этого этапа не дать кости жевательную нагрузку, костная ткань начинает постепенно рассасываться дальше. Процесс атрофии затрагивает все более глубокие слои. За год отсутствия зуба объем челюстной кости может уменьшиться до 25%.
Потеря зуба – самая частая причина исчезновения кости, но далеко не единственная. К атрофии также приводят:
- Воспалительные заболевания рта, такие как пародонтоз, гранулёмы, а также кисты;
- Ухудшение кровоснабжения кости (на это влияют возрастные изменения, заболевания сердечно-сосудистой системы, эндокринные патологии);
- Разнообразные нарушения прикуса и травмы челюсти.
Протезирование с опорой только на десны (съемное) или на живые зубы (мостовидное) не решает вопрос: челюстная кость под такими протезами не испытывает необходимого давления и процесс атрофии костной ткани продолжается дальше.
Классификация атрофии челюстей и фенотипов костной ткани
В зависимости от положения челюсти, различают две группы, которые характеризуют атрофическое состояние верхней и нижней челюстей:
- По Шредеру для верхнего ряда. Существует три вида верхних челюстей с отсутствием зубов, в результате чего истончается костная ткань:
- Сильно заметны челюстные бугорки. В эти пробелы можно протезировать имплантаты, поскольку физические отклонения незаметны. Небо глубокое, а изгиб слизистой довольно большой.
- Альвеолярные отростки выражены нечетко. Глубина неба средняя. Протезирование возможно, но может быть ухудшение его фиксации после перенапряжение мышечной ткани.
- В основании челюсти кость серьезно разрушена. Гребни и бугры альвеол гладкие, а небо трансформируется в плоскую форму. Складка слизистой оболочки становится на уровне неба и плохо держит форму. В результате патологии протезирующие конструкции закрепить невозможно.
- По Келлеру для нижнего ряда:
- Альвеолярные элементы чуть сглажены, но видны на всей челюсти. В начале альвеолярного гребня крепятся мышечная ткань и складка слизистой оболочки. Установка протеза не вызывает затруднений.
- Гребень становится заметен и приобретает более острую форму. Мышцы крепятся у гребня. Имплантат в большинстве случаев вызывает дискомфорт и болезненные ощущения.
- Наблюдается зачастую у людей, перенесших раннее удаление боковых зубов. Альвеолы около моляров и премоляров истончаются. В центральной части костная ткань не теряет объем. Создание искусственных зубов возможно, но имеется вероятность соскальзывания имплантата при жевании.
- В области фронтальных резцов наблюдается яркий атрофический процесс, при этом боковой зубной ряд остается сохранен. Фиксация протеза не может быть сделана, т.к. повышается вероятность его смещения.
Классический протокол с отсроченной нагрузкой
Классическая операция проводится при достаточном объеме костной ткани (не менее 10 мм) в два этапа. Протокол подразумевает отсроченную нагрузку на имплантаты: им нужно время, чтобы срастись с челюстью.
Имплант с разборными элементами (абатментом и внутрикостной частью) фиксируют методом отслоения десневого лоскута — десну разрезают и ушивают.
Спустя 2-6 месяцев после операции имплант вскрывают, на него «садят» формирователь десны, через две недели — абатмент и индивидуальный постоянный протез.
1
Имплантация
Вживление импланта
2
Протезирование
Установка протеза-бабочки или временной коронки (при возможности вывода из прикуса)
4-6 месяцев
Установка абатмента и постоянной коронки
Остеопластику при недостатке ткани организуют до вживления титановых корней или одномоментно. Операция оправдана при одиночных дефектах. Если у пациента множественные дефекты или полная адентия, проведение классической операции затруднено по причине острой убыли кости и необходимости наращивания ее большого объема.
Если не хватает костной ткани для имплантации, классические импланты в некоторых клиниках вживляют и без наращивания ткани. Врач предлагает:
- установить титановые корни только во фронтальной зоне (признаки атрофии здесь проявляются редко);
- фиксировать имплант в зону задней стенки верхнечелюстной пазухи в конце зубного ряда, за гайморовой пазухой (высота кости здесь достигает 20 мм);
- вживить короткие и тонкие имплантаты — имплантация возможна при атрофии костной ткани нижней челюсти, не задев челюстной нерв.
Но описанные методы ненадежны: не исключен риск слабой первичной стабильности импланта, его расшатывания. Наиболее надежной методикой с случае сильной атрофии костной ткани на верхней челюсти могут послужить птеригоидные импланты
ROOTT. Данные имплантаты длиннее классических и вживляются в скуловую кость в обход гайморовых пазух. Птеригоидальная имплантация отличается от зигоматической скуловой имплантации своей безопасностью и малой травматиченостью.
При проведении операции важно использовать имплантаты одного производителя (с одинаковыми примесями — металлами в сплаве титана). При фиксации имплантов металлы-примеси разных марок в кислой среде ротовой полости могут не совместиться и вызвать аллергию, гальванический синдром, отторжение титановых корней. Имплантологическая система ROOTT уникальна: модельный ряд имплантатов одного изготовителя используют во всех клинических случаях.
Имплантация при атрофии костной ткани челюсти
Для скорейшего восстановления зубного ряда применяются несколько методик. Например, установка мостовидных или съемных протезов. Однако данные способы не могут восстановить нужную нагрузку на кость, поскольку нагружаются десна или здоровые зубы.
Имплантация позволяет восполнить давление на кость и предупредить дальнейшее ее истончение.
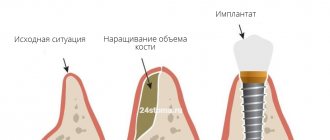
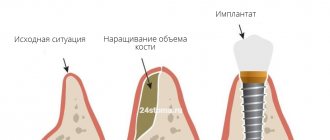
В запущенных случаях, когда атрофия костной ткани челюсти значительна, используется перед имплантацией восстановление костной структуры. Применяются разные методики, к примеру, синус-лифтинг, разъединение отростка альвеолы, внедрение искусственной ткани. Через полгода после операции проводит вживление имплантатов. В результате этого сохраняется плотность и объем кости.
Новой методикой считается имплантация с немедленной нагрузкой. Специальные материалы устанавливаются не в альвеолярный отросток, а в базальную часть челюсти. Благодаря этому, кость сразу нагружается, а обмен веществ не нарушается. Подходит только при отсутствии трех и более зубов в ряду.
Остеопластика
Классической имплантации зубов при атрофии костной ткани (высота менее 10 мм) предшествует операция по наращиванию кости — остеопластика. Процедуру проводят, чтобы обеспечить стабильную фиксацию импланта и избежать эстетических осложнений при последующем восстановлении элемента протезированием. С этой целью имплантолог действует, используя одну из методик:
- Синус-лифтинг.
Операция проводится на верхней челюсти — доктор поднимает и смещает гайморову пазуху, высвобождая место для новой кости. - Направленная костная регенерация.
Подсыпается костный материал, закрывается мембраной и ушивается до момента срастания с челюстью. - Подсадка костных блоков.
Применяют собственный костный материал человека. Извлекают его из нижней челюсти в области зубов мудрости. Костный блок фиксируют винтами, вокруг располагают костные гранулы, крепят мембрану. - Расщепление альвеолярного гребня.
Стоматолог проводит распил отростка и увеличивает его толщину с помощью трансплантата или искусственного материала.
На приживление новой кости требуется 3-6 месяцев. Не исключено объединение операций остеопластики и имплантации. Алгоритм принятия решения о проведении остеопластики одномоментно с фиксацией имплантатов следующий:
- Изучение возможности позиционирования искусственного корня в верном положении (применяют восковое моделирование и хирургические шаблоны).
- Выбор методики остеопластики. Зависит от степени атрофии кости и ее распространения в высоту или ширину.
- Если достичь стабильности искусственного корня при существующем объеме кости невозможно, наращивание проводят отдельным этапом.
Виды и степени атрофии костной ткани челюстей
Деформация кости челюстей развивается с разной интенсивностью:
- I степень. В начале заболевания устраняется путем протезирования. Имплантат выполняет свою функцию, кровоснабжение не нарушается.
- II степень. Клиническая картина усиливается. Слизистая оболочка челюсти начинает уменьшаться. Протезирование зубов возможно, но перед этим требуется провести дополнительное лечение.
- III степень. Контур костной ткани сглаживается как с внутренней стороны ротовой полости, так и со стороны подбородка.
При подборе методики лечебной терапии следует учитывать данную характеристику развития патологии.Костная ткань уменьшается не только по высоте, но и по ширине. Кость становится короткой и тонкой.
Удаление зуба всегда сопровождается последующей атрофией как мягких тканей, так и костных структур альвеолярного гребня [4]. Клинически это проявляется «западеним десны» в вертикальном и горизонтальном направлениях преимущественно с вестибулярной стороны, нередко наблюдается частичная атрофия десневых сосочков. Это приводит к ухудшению эстетического результата при проведении дальнейшего ортопедического или имплантологического лечения в так называемой эстетически значимой зоне (зона резцов, клыков, премоляров) [2].
Существуют факторы риска, позволяющие прогнозировать возможные эстетические дефекты после удаления зуба: высокая линия улыбки; тонкий фенотип десны; выраженный рисунок десневого края с относительно высокими десневыми сосочками [3]. Есть группа пациентов с высокими эстетическими требованиями, для которых косметический результат лечения важнее функционального. Ввиду повышения требований пациентов к косметическим результатам стоматологического лечения в целом и, в частности, к восстановлению утраченных зубов перед стоматологом-хирургом стоит непростая задача восполнения утраченного объема десны и десневых сосочков.
Правильные прогнозирование и планирование лечения после удаления зуба, оценка факторов риска с эстетической точки зрения, пародонтологического статуса пациента могут значительно повысить качество последующего ортопедического или имплантологического лечения.
Предложенная нами методика профилактики атрофии десневого края после удаления зуба позволяет избежать многих указанных негативных последствий удаления зуба в эстетически значимой зоне и улучшить качество лечения в целом.
Показанием к использованию методики является удаление зубов в эстетически значимой зоне (зона резцов, клыков, премоляров) в качестве подготовки к предстоящему несъемному протезированию или имплантологическому лечению.
Противопоказания для использования методики: тяжелая общесоматическая патология, не позволяющая выполнить хирургическое лечение в амбулаторных условиях; аллергические реакции на применяемые медикаментозные препараты; острый гнойный воспалительный процесс в области удаляемого зуба; общесоматическая патология, снижающая общую резистентность организма и местные регенеративные свойства мягких тканей полости рта (сахарный диабет, состояние после лучевой или химиотерапии, заболевания крови).
Относительное противопоказание — курение; если пациент выкуривает около пачки сигарет в день и более, выполнение пластических пародонтологических операций не рекомендуется в связи с резким ухудшением процессов заживления в полости рта.
Материально-техническое обеспечение методики: хирургический инструментарий: скальпель (№15 или микроскальпель), распатор, иглодержатель, пинцет хирургический, ножницы, щечный ретрактор (предпочтительны микроинструменты); бинокуляры со светом; градуированный пародонтологический зонд; шовный материал «Викрил» 6,0-7,0; гемостатические препараты (перекись водорода, Каталюгем); коллагеновая гемостатическая губка.
Описание методики
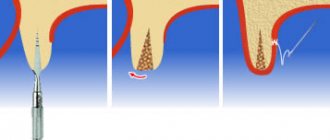
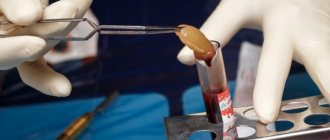
Суть методики заключается в пересадке свободного десневого трансплантата с неба в область дефекта слизистой над лункой удаленного зуба в зоне резцов, клыков, премоляров. Удалять зубы необходимо атравматичным способом без отслойки слизисто-надкостничного лоскута, а только с отделением круговой связки зуба. Основная задача хирургии — наименьшая травматизация краевой десны удаляемого зуба, чтобы максимально сохранить ее кровоснабжение. Травматичность удаления зуба напрямую связана с последующей приживляемостью пересаженного трансплантата. После удаления зуба необходимо осмотреть краевую десну. При наличии грануляционной ткани ее иссекают скальпелем или пародонтологическими ножницами. При необходимости проводится деэпителизация десневого края с внутренней стороны.
Свободный десневой трансплантат берут с тканей твердого неба, отступя от края десны на 5 мм. Обезболивание неба достигается введением местного анестетика с адреналином 1:100 000. Адреналин обеспечивает не только хорошую местную анестезию, но и облегчает гемостаз во время операции. Участком выбора является зона десны дистальнее передней складки в боковом отделе неба. Донорская зона ограничивается дистальной поверхностью коронки первого моляра и медиальной поверхностью первого премоляра (в случае необходимости донорская область может быть расширена и увеличена в переднем направлении) [1, 5]. Для увеличения размеров гребня рекомендуется использовать лоскуты средней толщины (не менее 1,5-2 мм). Следует отметить, что при выкраивании лоскута лезвие скальпеля необходимо держать перпендикулярно к поверхности слизистой, чтобы основание трансплантата было такого же диаметра, как и его верхняя часть. В донорской зоне при взятии трансплантата следует оставлять часть надкостницы, чтобы избежать обнажения участков костной ткани. Это уменьшает послеоперационную боль, ускоряет сроки заживления, что облегчает для пациента послеоперационный период.
Если при заборе аутотрансплантата получают излишки железистой или жировой ткани, это может замедлить приживление трансплантата. Свободный аутотрансплантат помещают на салфетку, смоченную физиологическим раствором. Проверяют толщину трансплантата, чтобы убедиться, что лоскут имеет ровную и однородную поверхность. При необходимости, пока трансплантат еще находится на влажной салфетке, с помощью скальпеля №15 можно удалить жировую или железистую ткань. Проводить эти манипуляции нужно с крайней осторожностью, чтобы не привести к чрезмерному истончению или перфорации трансплантата. Рану на небе можно оставить открытой, она заживает вторичным натяжением. Для обеспечения лучшего гемостаза чаще всего используют коллагеновую гемостатическую губку, которую подшивают к краям раны шовным материалом (хромированный кетгут, шелк, викрил и т.д.).
После этого трансплантат переносят в полость рта и проверяют правильность его размера и формы. Придание ему окончательной формы и необходимую коррекцию обычно производят с помощью ножниц вне полости рта и на влажной салфетке. Окончательно сформированный аутотрансплантат имеет вид «заглушки» для лунки удаленного зуба, он должен иметь размеры и форму, соответствующие краевой десне лунки. Один из признаков правильно сформированного аутотрансплантата — его самостоятельное удержание в лунке после введения. При этом края трансплантата не должны подворачиваться и он не должен выпадать из лунки. Фиксация лоскута к десне осуществляется обычными узловыми швами (5 швов и более по кругу). Ушивание производят без излишнего натяжения, следует избегать чрезмерной компрессии краевой десны, сопровождающейся побелением тканей. Это может повлечь за собой некроз тканей и ухудшить приживление аутотрансплантата. Следует использовать как можно более тонкий шовный материал (6,0 и более). Предпочтительно ушивание с использованием увеличительной оптики для лучшего сопоставления краев десны и лоскута.
В послеоперационный период пациенту назначают щадящую диету, антисептические полоскания (хлоргексидин 0,05% или мирамистин) 3 раза в день после приема пищи. Швы снимают на 7-10-е сутки.
Исследования [2] показали, что реваскуляризация пересаженного аутотрансплантата в среднем происходит через 14 дней. В этот период необходимо установить ортопедическую конструкцию (в случае планирования мостовидного протеза) для формирования десневых сосочков. С использованием данного метода нами прооперированы 24 пациента.
Приводим клинический пример.
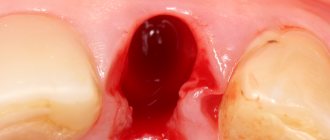
Пациентке Н
., 32 лет, планируется удаление 14 зуба по поводу множественных перфораций корня
(рис. 1, см. на цв. вклейке)
.
Рисунок 1. Рис.1. 14 зуб, подлежащий удалению. Произведены атравматичное удаление 14 зуба, тщательная ревизия и кюретаж лунки, ревизия краевой десны на предмет наличия патологических тканей.
С помощью градуированного пародонтологического зонда измеряли длину и ширину лунки (рис. 2, см. на цв. вклейке)
.
Рис. 2. Измерение размеров дефекта слизистой с помощью градуированного пародонтологического зонда.
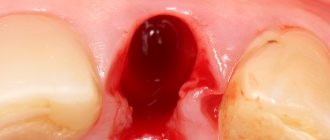
На донорской зоне твердого неба отмечали необходимые размеры предполагаемого лоскута и выкраивали свободный десневой трансплантат такой же длины, ширины и формы, как и лунка удаленного зуба. Далее производили необходимую коррекцию аутотрансплантата, удаляли излишки жировой и железистой ткани. Трансплантат переносили в полость рта, укладывали в лунку, сопоставляли его края с десневым краем лунки. Используя бинокуляры, накладывали швы (шовный материал «Викрил» 6,0) без натяжения (рис. 3, см. на цв. вклейке)
.
Рис. 3. Вид лунки после фиксации аутотрансплантата; рана на небе оставлена открытой.
В данном случае донорская зона неба в послеоперационном периоде оставлена открытой. Гемостаз был стабильным. Рана зажила вторичным натяжением.
На 7-е сутки произошла эпителизация раны, произведено снятие швов (рис. 4, см. на цв. вклейке)
.
Рис. 4. Вид лунки на 7-е сутки после операции; рана эпителизируется.
Предложенная методика является достаточно простой, эффективной, позволяет значительно улучшить эстетические показатели последующего ортопедического или имплантологического лечения. Рекомендована для применения на амбулаторном хирургическом приеме.
Атрофия костной ткани челюсти с возрастом
Одним из факторов, влияющих на дефект, является возрастное изменение. Как правило, у пациентов после 60 лет атрофия — нередкий процесс. Объясняется это тем, что недостаток минералов, питания клеток сказывается на обмене веществ и зубы выпадают. Кровоснабжение костной ткани нарушается, не поступает нужное количество кислорода. Это приводит к изменению давления на кость.
Классификация по Келлеру
В соответствии с классификацией по Келлеру выделяют 4 вида атрофии альвеолярного отростка нижней челюсти:
- альвеолярный отросток хорошо сохранил форму, уздечки расположены нормально (низко),
- резкая и равномерная усадка костной ткани по всему зубному ряду, уздечки прикреплены выше нормы,
- сильная убыль в боковых зонах ряда, совсем небольшая атрофия альвеолярного отростка в переднем участке,
- более сильная усадка в переднем отделе челюсти, в боковых участках атрофический процесс слабо выражен.
Имплантация зуба на системе Osstem = 20 000р. до 31.03.2022!
Все включено, гарантия на лечение! Импланты премиум класса по доступной цене.
Бесплатная консультация имплантолога +7 (495) 215-52-31 или напишите нам
Атрофия костной ткани челюсти после удаления зубов
Наиболее частой причиной появления заболевания является потеря зуба или зубного ряда. Через несколько месяцев после экстракции при несвоевременном протезировании начинается процесс уменьшения челюстной кости за счет давления на альвеолярный отросток. Уже через год деформация может достигнуть своего максимума.
Последствия дефицита костной ткани выражаются в ухудшении речи, изменении пропорций лица и его формы, появлении сильных морщин в области рта. При запущенной степени у пациентов фиксируется смещение зубного ряда, выпадение противоположных и/или соседних зубов. Из-за этого повышается вероятность невозможности имплантации.
Классификация по Шредеру
Согласно классификации по Шредеру, выделяется 3 вида или типа атрофии альвеолярного гребня верхней челюсти:
- хороший вид и форма альвеолярного гребня челюсти, твердое небо высокое куполообразное, уздечки губ расположены высоко,
- умеренный тип: форма альвеолярного гребня несколько сглаживается и он уменьшается, твердое небо становится более плоским, уздечки губ смещаются ниже, в сравнении с нормой,
- резкая: альвеолярный гребень очень сильно сглажен, твердое небо теряет куполообразный вид, уздечки губ опускаются еще ниже – практически вровень с гребнем. При установке обычного съемного протеза уздечка будет натягиваться и смещать протез.
Степени развития патологии
Врачи выделяют четыре стадии. На первой кость имеет удовлетворительный объем, и при желании пациента можно провести восстановление зуба, не прибегая к процедуре наращивания костной ткани при имплантации. На второй стадии заметна убыль десны, первые деструктивные процессы только начинаются, но костная ткань еще пригодна для имплантации.
Выделяют четыре стадии развития атрофии
На третьей стадии убыль неравномерная, но она достаточно выражена, поэтому при желании делать имплантацию без процедур по увеличению объема уже не обойтись. На четвертой стадии1 заметны сильные деструктивные процессы в центральном отделе (губчатого вещества здесь практически не остается), и при восстановлении зуба традиционными методами имплантации наращивание объема обязательно.
Основные причины патологического процесса
Атрофия челюсти развивается из-за многих факторов:
- удаление зуба и его несвоевременное восстановление: это главная причина. Все остальные обстоятельства, перечисленные далее, рано или поздно опять же приводят к утрате зубов,
- воспаление пародонта: пародонтит – причина №1 ранней потери зубов. Заболевание в запущенной стадии приводит к разрушению связок, удерживающих зубы в лунках, из-за чего они расшатываются, смещаются и выпадают,
- пародонтоз: не путать с пародонтитом! Это куда менее распространенная системная патология,
- хронические заболевания: сахарный диабет, остеопороз, сердечно-сосудистые патологии, проблемы с щитовидкой,
- вредные привычки: например, курение,
- нарушение обмена веществ,
- пожилой возраст,
- травмы.
Механизм возникновения атрофии
Кость челюсти неоднородна, она состоит из нескольких слоев:
- центральный: это верхний слой, где расположено большое количество капилляров и сосудов. Этот слой достаточно рыхлый или, как его еще называют, – губчатый,
- кортикальная оболочка: состоит из костных перегородок,
- базальный: очень плотный, не подверженный атрофии и воспалительным процессам отдел. Это, по сути, базис челюстной кости, ее основание.
Кость челюсти состоит из нескольких слоев
Если полость рта здорова, а родные зубы человека в полной сохранности, то все слои костной ткани получают полноценное питание и кровоснабжение. Они функционируют под воздействием жевательного давления. Однако если нагрузка по каким-то причинам пропадает или изменяется (разрушение, выпадение и удаление зубов, воспаления пародонта), то происходят негативные последствия. Больше всего страдает центральная губчатая область.
Если человек удаляет зуб, то в центральном отделе кости появляется пустое пространство, жевательная нагрузка отсутствует, соответственно, в эту область перестает поступать питание, то есть она как бы обесточивается. Постепенно губчатый слой истончается, он буквально «тает» – это и называется атрофией челюсти. При этом кортикальный и базальный отделы сохраняют свой объем.
Симптомы атрофических процессов в кости
Распознать начальную степень патологии самостоятельно сложно. Более поздние стадии уже видно – десна становится более низкой и / или узкой (ведь под ней атрофировалась кость). Еще признаки – оголение шеек соседних зубов, имплантов, застревание пищи под протезами. Может наблюдаться большое количество зубного камня, подвижность зубов, имплантов или протезов (коронок, мостов), зубы визуально становятся длиннее. Все это объясняется убылью костной ткани. А в случае с подвижностью зубов – еще и воспалением пародонта и зубных связок. К слову, десны могут быть воспаленными покрасневшими, а могут становиться более белесыми.
Последствия негативного процесса
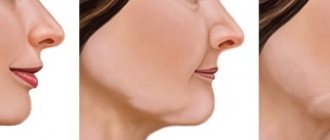
Адентия (отсутствие зубов) провоцирует массу проблем, и атрофия кости челюсти – не единственная из них. Деструктивные процессы приводят к тому, что с потерей естественного объема тканей у человека появляются внешние изменения в контуре лица. Это становится особенно заметно, если отсутствуют все зубы: увеличивается количество мимических морщинок, губы и щеки западают, появляется асимметрия, визуально человек выглядит старше своих лет, заметна дряблость кожи.
У человека появляются внешние изменения в контуре лица
Начинаются проблемы со здоровьем, страдают органы ЖКТ, нарушается четкость произношения звуков.
Самое неприятное, что даже своевременно установленные съемные протезы и мосты не спасают от проблемы. По мере прогрессирования атрофических процессов они начинают доставлять все больше неприятностей: перестают плотно прилегать к деснам, смещаются. Между протезами и слизистой в результате истончения костной ткани образуется зазор или щель, куда проникают частицы пищи и бактерии, провоцирующие развитие воспалительного процесса. Чтобы избавиться от перечисленных дефектов, пациентам приходится часто ходить на коррекцию протезов, покупать клеи и фиксирующие крема.
Есть и еще одна проблема, к которой приводит атрофия. Если вы потеряли одну или несколько единиц, а через несколько лет решили их восстановить имплантацией, то возникнут сложности. Какие? При недостаточном объеме кости в ней нельзя надежно закрепить имплант. Он просто не будет там держаться. Кроме того, в процессе его установки врач может травмировать нервы, задеть гайморовы пазухи и смежные области. Чтобы этого избежать, перед имплантацией придется делать наращивание костной ткани. А это очень затратная и малоприятная манипуляция, отнимающая много времени. После нее необходимо ждать, пока ткани заживут, на что обычно уходит 4-6 месяцев.