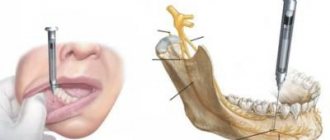
Достоинства и недостатки
Для проведения несложных хирургических вмешательств местное обезболивание незаменимо, оно имеет преимущества перед другими видами подавления чувствительности. Препарат, который применяется, раствор анестетика, воздействует строго в месте введения, что помогает избежать тяжелых осложнений и побочных реакций.
Блокада болевой чувствительности развивается в среднем за 10-15 минут. Эффект сохраняется в течение часа и больше, поэтому местная анестезия позволяет уменьшить боль в области послеоперационной раны. От действия местного анестетика не страдает сознание пациента, поэтому после манипуляции он может покинуть клинику и не находиться в палате.
Но у местной анестезии есть свои недостатки. Еще несколько лет назад его широко использовали для операций на поверхностных тканях, конечностях, были разработаны методы внутривенного введения препаратов с одновременным наложением жгута. Широко применялась внутрикостная анестезия. Но из-за большого количества побочных реакций и осложнений эти методы стали использовать реже. А после получения качественных препаратов для наркоза, от опасных способов обезболивания практически отказались.
Недостаток местного способа в ограниченной сфере применения. Она эффективна для обезболивания слизистых оболочек, кожи и поверхностных тканей, но не применятся при операциях на органах брюшной полости и малого таза, области шеи и головы.
Инфильтрационный тип местной анестезии нельзя применять при оперировании злокачественных опухолей из-за возможности попадания опухолевых клеток за пределы раны в другие ткани. Это увеличивает риск развития метастазов.
Лидокаин (Lidocainum)
2-диэтиламина-2′, 6′ ацетоксилидида гидрохлорид. Синонимы: байкаин, дентакаин, ксикаин, ксилодонт, ксилокаин8, ксилестезин, ксилонест, лигнокаин, лигноспан, лидестин, луан, октокаин, солкаин. Местный анестетик группы амидов, производное ацетанилида. Препарат превосходит новокаин по анестезирующей активности и длительности действия, реже даёт аллергические реакции. Препарат совместим с сульфаниламидами. Лидокаин обладает противоаритмическим и седативным действием. Препарат оказывает влияние на проводящую систему сердца и подавляет эктопические очаги возбуждения, что позволяет использовать его в качестве противоаритмического средства.
Показания к применению Лидокаин применяется для всех видов местного обезболивания в хирургической стоматологии. Противопоказания • Гиперчувствительность к лидокаину и другим компонентам препарата (адреналину, сульфатам). • Синдром слабости синусового узла у пожилых людей. • Атриовентрикулярная блокада. • Выраженная брадикардия. • Кардиогенный шок. • Тяжёлые нарушения функции печени. • Наличие в анамнезе эпилептиформных судорог, вызванных лидокаином. • Беременность. • Тяжёлая миастения. Следует с осторожностью применять при заболеваниях нервной системы, септицемии, гипертонии и в детском возрасте. Предостережения С осторожностью следует назначать при заболеваниях нервной системы, септицемии, гипертонии, детям и пациентам пожилого возраста. При использовании ампульного раствора лидокаина следует проверять концентрацию препарата, поскольку в качестве противоаритмического средства он может выпускаться в виде 10 % раствора, применение которого совершенно недопустимо для инъекционной анестезии в стоматологии. Побочные эффекты Аллергические реакции (крапивница, ангионевротический отёк, анафилактический шок) на лидокаин отмечаются редко. Возможны головная боль, головокружение, сонливость, беспокойство, шум в ушах, нарушение зрения, судорожные подергивания, тремор, снижение артериального давления, брадикардия, дезориентация. Описаны случаи идиосинкразии к лидокаину. Способ применения и дозы Лидокаин применяется для всех видов анестезии: в виде 2 % раствора для инфильтрационной и проводниковой анестезии; в виде 10 % аэрозольного раствора, 5 % геля, 2-5 % мази — для аппликационной анестезии слизистой оболочки рта. Препарат расширяет сосуды, используется в стоматологии в сочетании с вазоконстрикторами.
Максимальная общая доза для инъекционного введения 4,4 мг/кг, но не более 300 мг. Для поверхностной анестезии слизистых оболочек применяют не более 2 мл 10 % раствора лидокаина (200 мг).
Виды местной анестезии
В хирургической практике применяется несколько видов местной анестезии, но некоторые из них имеют уже историческое значение. Основными способами обезболивания являются следующие:
- поверхностная анестезия – подавляется болевая чувствительность после соприкосновения анестетика с поверхностью тканей, чаще всего применяется для обезболивания слизистых оболочек. Раствор обезболивающего средства наносят путем смазывания или орошения, эффекта хватает на 10 минут;
- инфильтрационная анестезия – обезболивание путем пропитывания, или инфильтрации слоев тканей местным анестетиком. Методика позволяет контролировать глубину и ширину введения препарата, в зависимости от предполагаемого разреза. Лекарство вводят осторожно сначала в подкожную область до появления эффекта лимонной корки, потом постепенно продвигают иглу внутрь и впрыскивают дополнительные доза препарата;
- анестезия по Вишневскому – усовершенствованный вариант инфильтрационного метода. Слабый раствор анестетика вводится послойно под большим давлением. В тканях формируется тугой ползучий инфильтрат. Он распространяется по межфасциальным пространствам и нарушает проведение импульсов по проходящим в них нервам. После рассечения раны жидкость постепенно вытекает из раны, поэтому нет риска ее всасывания в системный кровоток и развития токсических реакций;
- проводниковая анестезия – суть метода в обезболивании определенного участка тела, иннервируемого нервным стволом. Обезболивающий препарат вводят в ткани вокруг нерва, методика применяется при операциях на конечностях;
- спинномозговая анестезия – обезболивающий эффект достигается при введении препарата анестетика под сосудистую оболочку спинного мозга, основное место введения лекарственного средства – поясничная область, при этом пропадает болевая чувствительность в органах малого таза и нижних конечностях. Но тактильная чувствительность не страдает;
- эпидуральная анестезия – вид обезболивания, при котором местный анестетик вводят в пространство, поверх твердой оболочки спинного мозга, прокол также выполняют в области поясничного отдела. Чувствительность теряется через 15-20 минут, а хватает эффекта на 3-4 часа. Использование этого вида анестезии позволяет после операции рано возобновлять активность;
- костная анестезия – тип обезболивания, когда раствор анестетика вводят в губчатую кость. В настоящее время практически не используется, ранее применяли при операциях на конечностях.
Демографическая ситуация в мире влечет за собой возникновение комплекса экономических и социальных проблем, обусловленных изменением роли пожилых людей в обществе. Создание новых средств и методик, способствующих увеличению продолжительности активной жизни человека при сохранении основных физиологических функций, является одной из актуальных проблем эстетической медицины [1]. Косметология в первую очередь подразумевает сохранение и улучшение внешнего вида, профилактику старения лица и тела, омолаживающие программы без хирургического вмешательства. Появление высокотехнологичных методов, позволяющих корректировать инволюционные изменения кожи, тенденция к переходу от использования неинвазивных манипуляций к более инвазивным методикам дали возможность косметологам успешно проводить омолаживающие процедуры, реже прибегая к пластической хирургии [2]. Большинство проводимых инвазивных манипуляций нуждается в предварительной анестезии. Поэтому актуальной проблемой является выбор метода анестезии для проведения косметологических вмешательств.
Как правило, в косметологии применяют местную анестезию, к которой относятся аппликационная (поверхностная, топическая, терминальная), инфильтрационная и регионарная [3]. Поверхностная анестезия возникает при непосредственном контакте местного анестетика с тканями. При инфильтрационной анестезии местный анестетик вводят в область операции внутрикожно тонкой иглой, что блокирует проводимость нервных импульсов в более глубоких слоях тканей. Регионарная анестезия основана на введении местного анестетика в непосредственной близости к нервному стволу, иннервирующего определенный участок, и может быть проводниковой, спинномозговой, эпидуральной или внутрисосудистой. Чаще косметологи используют поверхностную и инфильтрационную анестезию. Применение инъекционных методов анестезии не всегда бывает оправданным, особенно при большом количестве удаляемых элементов, большой площади обрабатываемой поверхности и т. д. Инъекционное введение анестетиков приводит к быстро наступающему отеку, сдавливанию сосудов, что видоизменяет клиническую картину, нарушая визуализацию сосудов. Эти особенности затрудняют проведение инъекционной контурной пластики, лазерной и фотокоагуляции доброкачественных сосудистых новообразований и других косметологических процедур. Также инъекционные методы небезопасны с точки зрения токсического воздействия. Тяжелое и иногда фатальное токсическое воздействие на центральную нервную (ЦНС) и сердечно-сосудистую систему может наблюдаться при значительной передозировке анестетиков. Такое случается, когда большие дозы анестетиков непреднамеренно попадают в системный кровоток [4]. Поэтому наиболее безопасным в практике косметолога является аппликационный метод. Этот способ лучше всего отвечает требованиям врача-косметолога к анестезии, поскольку имеет минимальный травмирующий индекс, вызывает небольшое количество видимых побочных эффектов, предоставляет возможность проведения одномоментной комплексной коррекции в короткие сроки.
В косметологии любая манипуляция, связанная с нарушением целостности кожного барьера, проводится с анестезией для уменьшения болезненности процедуры. К инвазивным процедурам относятся лазерная и радиоволновая деструкция, электрокоагуляция доброкачественных новообразований, мезотерапия, инъекционная контурная пластика, введение ботулотоксина А, эпиляция, особенно на участках с тонкой чувствительной кожей (био- и электроэпиляция, лазерная и фотоэпиляция), дерм-абразия, пересадка трансплантатов кожи, пункционная биопсия.
Строение и свойства местных анестетиков
Все местные анестетики имеют сходное химическое строение. Они состоят из гидрофобной (липофильной) ароматической группы, гидрофильной (вторичной или третичной) аминогруппы и промежуточной эфирной или амидной цепи. В зависимости от типа промежуточной цепи местные анестетики делят на эфиры и амиды (рис. 1).
Рис. 1. Строение местных анестетиков.
К местным анестетикам группы эфиров относят новокаин (прокаин), бензокаин (анестезин), тетракаин (аметокаин) и т. д. К амидным анестетикам относятся лидокаин (ксилокаин), прилокаин, мепивакаин, бупивакаин, ропивакаин и т. д. Между этими двумя группами местных анестетиков существуют важные различия. Эфиры относительно нестабильны в растворах, и в организме быстро гидролизуются холинэстеразой и некоторыми другими эстеразами. Одним из продуктов гидролиза является пара-аминобензойная кислота, которая является частой причиной аллергических реакций. Напротив, амиды относительно стабильны в растворе и медленно расщепляются амидазами печени. Кроме того, реакции гиперчувствительности к анестетикам группы амидов развиваются крайне редко [4].
Химическое строение местных анестетиков определяет их физико-химические характеристики и клинические свойства (рис. 2, 3).
Рис. 2. Свойства местных анестетиков [4].
Рис. 3. Физико-химические и фармакологические эффекты местных анестетиков [4].
Косметологам при работе с анестетиками важно знать, как быстро подействует тот или иной препарат, какой будет сила обезболивания, как долго продлится эффект и какие риски несет наличие в составе того или иного компонента. Существует корреляция между растворимостью анестетика в липидах и его мощностью, которая отражает способность проникать через периневрий и клеточные мембраны нейронов с тем, чтобы достичь точки приложения действия в аксоплазме.
Связывание с белками тканей влияет на продолжительность действия местных анестетиков. Например, прокаин слабо связывается с белками, и его действие непродолжительно. Лидокаин и прилокаин умеренно связываются с белками и имеют среднюю продолжительность действия [4].
Константа диссоциации (pKa) является наиболее важным фактором, влияющим на скорость наступления эффекта. Низкие значения pKa говорят о быстром развитии реакции. Например, реакция на лидокаин разовьется быстрее, чем на тетракаин. Чем ближе рКа к физиологическому pH, тем выше концентрация неионизированной фракции, проникающей через мембрану нейрона, тем быстрее начинает действовать местный анестетик. Поступив в клетку, часть молекул ионизируется, пока не будет достигнуто новое равновесное состояние между ионизированной и неоинизированной фракцией. С рецепторами в натриевых каналах взаимодействуют только ионизированные молекулы-катионы. Степень ионизированности анестетика имеет большое клиническое значение. Например, при попадании в ткань с низким рН (например, воспалительный процесс в месте введения) концентрация ионизированной фракции анестетика возрастает, и для развития эффекта требуется больше времени. Тем не менее на скорость развития блокады могут влиять и другие факторы, например доза и конечная концентрация анестетика в тканях [4].
Действие на различные сенсорные модальности
Местные анестетики обратимо блокируют проведение нервных импульсов в периферических нервах и нервных окончаниях. После введения анестетика сначала исчезает болевая чувствительность, затем температурная, тактильная и проприоцептивная [4]. Анестетики, использующиеся для топической анестезии, часто не приводят к потере тактильной чувствительности, что не говорит об их способности к блокированию болевой чувствительности.
Системное действие местных анестетиков и влияние на воспалительный ответ
Так как блокада натриевых каналов влияет на распространение потенциала действия во всем организме, неудивительно, что местные анестетики способны давать системные токсические эффекты. Помимо побочных эффектов, характерных для всех местных анестетиков, существуют еще и индивидуальные, свойственные только отдельным препаратам.
Для местных анестетиков характерно двухфазное воздействие на ЦНС. Если их вводить не слишком быстро, то вначале появляются ранние симптомы, потом поздние, более тяжелые. Низкие дозы лидокаина (2—4 мг/кг) обладают противосудорожным эффектом и используются для лечения эпилептического статуса, но после введения больших доз развивается возбуждение ЦНС. При увеличении концентрации местного анестетика в плазме наблюдаются онемение языка и полости рта, головокружение, нарушение зрения, невнятная речь, мышечные подергивания и тремор, беспокойство и спутанность речи. Если концентрация местного анестетика в плазме превышает критический уровень (для лидокаина — 9 мкг/мл), то может развиться большой судорожный припадок.
Двоякое действие местных анестетиков проявляется при воздействии на сердечно-сосудистую систему. Низкие дозы лидокаина позволяют устранять некоторые виды желудочковых аритмий. Передозировка местных анестетиков может вызвать глубокую артериальную гипотензию, брадикардию, бради-аритмию и даже остановку сердца. Обычно сердечно-сосудистые осложнения развиваются после появления неврологических синдромов (рис. 4).
Рис. 4. Системное действие местных анестетиков [4].
Аллергические реакции на современные местные анестетики развиваются очень редко. Чаще всего наблюдаются кожные реакции при повторном использовании анестетиков группы эфиров; анафилактические реакции возникают значительно реже. В роли гаптена выступает метаболит — парааминобензойная кислота, которая индуцирует иммунологическую реакцию. Не доказано существование перекрестной сенсибилизации между эфирными и амидными анестетиками. Редкие аллергические реакции к амидным анестетикам в подавляющем большинстве случаев обусловлены метиларабеном, добавляемым в качестве стабилизатора в многодоз-ные флаконы, или наличием консервантов в составе ТМА [4].
Боль, которую испытывает человек вследствие повреждения тканей, является следствием активации механизмов периферической и центральной сенситизации. Эти события становятся причиной воспаления и сопровождаются выбросом широкого спектра тканевых плазменных и нейрогенных медиаторов и алгогенов в области повреждения. Местные анестетики, блокируя механизмы перифирической сенситизации, позволяют значительно уменьшить катаболические реакции в постпроцедурном периоде, предотвратить или уменьшить развитие отеков, покраснений, воспалений.
Результаты исследований показали ингибирующую активность местных анестетиков в терапевтических концентрациях (лидокаин 0,25—4%, тетракаин 0,25—4%) в отношении ряда патогенных бактерий, вируса герпеса и грибов. Таким образом, местные анестетики обладают комплексным локальным противовоспалительным эффектом, и их применение позволяет сократить период выздоровления пациента [5].
История применения топических местных анестетиков для анестезии кожных покровов
История применения топических анестетиков для кожи и слизистых насчитывает более 130 лет. Первым местным анестетиком, описанным А. Ниманом (1860) и примененным на практике врачами Коллером и Анрепом в 70—80-е годы прошлого века, был кокаин. Несмотря на широкое применение, этот анестетик имел ряд серьезных недостатков, таких как кратковременность действия, привыкание, а главное высокая токсичность, приводившая ко множеству случаев тяжелых и даже смертельных отравлений.
Несколько уменьшить токсичность анестетиков на основе кокаина позволили методики с низкой концентрацией и введением адреналина (1892), который обеспечивал более медленное всасывание в связи со своим сосудосуживающим действием.
Открытие новокаина в 1904 г. немецким химиком А. Айхорном открыло новую эру в регионарной анестезии. Аппликации раствора новокаина оказывали слабый обезболивающий эффект для манипуляций на коже.
В 1943 г. шведскому ученому Н. Лофгрену удалось ввести новый класс местно-анестезирующих веществ, синтезировав лидокаин. Препарат стал «анестетиком выбора», заменив новокаин в качестве «золотого стандарта».
В 1957 г. S. Моnash, а в 1971 г. J. Аdriani, Н. Dalili в поисках идеального препарата для местной анестезии кожных покровов показали, что некоторые местные анестетики хотя и обладали анестезирующим действием на кожные покровы, но ни один из предложенных препаратов не был в достаточной степени клинически эффективным. Спустя 10 лет предложено использовать 5 или 10% аметокаин (тетракаин), растворенный в диметилсульфоксиде (DMSО, dimethyl-sulphoxide), который обеспечивает проникновение местного анестетика через интактные кожные покровы. Однако препарат не нашел широкого распространения в клинической практике, так как DMSO вызывал различные патологические кожные реакции, связанные с выбросом гистамина. В 60-е годы XX века для местной анестезии кожных покровов использовали 30% лидокаин, однако применение такой высокой концентрации местного анестетика вызывало осложнения токсического генеза, не оказывая достаточной анестезии.
В конце 70-х годов (L. Оhlsen) [6] был разработан кетокаин (местный анестетик с высокой липофильностью), который был эффективен для анестезии кожных покровов, но в дальнейшем его клиническое использование было прекращено из-за развития тяжелых местных кожных реакций с образованием волдырей.
Изобретение анестетика на основе эутектической смеси лидокаина 2,5% и прилокаина 2,5% позволило удовлетворить два основных требования, влияющих на проникновение через интактную кожу и обеспечение местной анестезии. Во-первых, иметь высокую концентрацию (в каждой жировой капле совместная концентрация анестетиков доходит до 80%), что позволяет преодолевать липофильные кератиновые структуры кожи, а во-вторых, содержать достаточное количество воды для увлажнения кожных покровов и улучшения абсорбции препарата через неповрежденные участки кожи. Низкое содержание анестетиков в креме позволяет избежать токсических реакций при условии соблюдения рекомендуемых доз (не более 60 г) и площадей обрабатываемых поверхностей (не более 600 см2 для взрослых) [7].
Для практикующих дерматологов и косметологов будет интересен новый лекарственный препарат — Акриол Про
, в состав которого входят 2,5% лидокаин и 2,5% прилокаин (рис. 5).
Рис. 5. Структура местных анестетиков амидного типа лидокаина (а) и прилокаина (б). Примечание. 1 — гидрофобная ароматическая группа, обеспечивающая пассивную диффузию соединений через мембрану нервных клеток; 2 — гидрофильный центр, содержащий третичный (лидокаин) или вторичный (прилокаин) атом азота, взаимодействующие с рецептором на внутренней поверхности мембраны нервного волокна; 3 — алифатическая цепочка, соединяющая липофильную и гидрофильную части молекул.
Клинические исследования топических местных анестетиков
В России клинические исследования с использованием крема с 2,5% лидокаином и 2,5% прилокаином проводились Т.И. Жигульцовой и соавт. [8]. В исследовании участвовали 382 пациента в возрасте от 2 до 60 лет. Пациентам проводились различные манипуляции, которые требовали обезболивания: биоревитализация (n
=30), инъекционная контурная пластика (
n
=27), косметический татуаж (
n
=37), удаление доброкачественных новообразований кожи методом диатермокоагуляции (
n
=180), удаление методом дермабразии гиперпигментаций, пигментных плоских доброкачественных новообразований, таких как невус Беккера, невус Шпица (
n
=22), микрокристаллическая дермабразия (
n
=30), электроэпиляция (
n
=56). Авторы отметили хороший обезболивающий эффект при всех проводимых манипуляциях. Побочные эффекты отмечались у 9 пациентов и проявлялись временной местной реакцией кожи в виде ее покраснения, у 4 пациентов во время аппликации крема наблюдался зуд и жжение, которые исчезали после удаления крема.
Эффективность крема с 2,5% лидокаином и 2,5% прилокаином оценивалась для пациентов, нуждающихся в эстетической коррекции с помощью перманентного татуажа [9]. Показаны хороший результат анестезии и высокий уровень безопасности применения данного крема у категории пациентов, нуждающихся в одномоментной комплексной коррекции (межресничный перманентный татуаж проводится одновременно с коррекцией губ небольшими объемами препаратов контурной пластики и устранением/уменьшением глубины и выраженности морщин в области шеи препаратами биоревитализантами. Автором отмечены преимущества данного анестетика в зонах татуажа (брови, веки), которые обладают максимальной болезненностью при проведении процедур, и неудобство проведения локальной инъекционной анестезии путем введения местного анестетика за счет изменения формы объекта татуажа, что также сопровождается максимально высоким риском возможных осложнений.
Все исследователи отмечают доступность анестезии с применением крема с 2,5% лидокаином и 2,5% прилокаином, чувство комфорта, безопасности, релаксации у пациента и удобство при проведении процедуры. Однако боль связана не только с физическим воздействием — она может быть спровоцирована внушением. В исследовании P. Aslaksen и соавт. [10] изучали, насколько знание эффекта обезболивающей терапии влияет на снижение болевых ощущений. Здоровых добровольцев (n
=142) распределили в шесть групп. Участникам 1-й группы проводили анестезию (крем с 2,5% лидокаином и 2,5% прилокаином) и сообщали об этом; во 2-й — проводили анестезию, но сообщали об ожидании гипералгезии; участники 3-й и 4-й групп получали плацебо с той же информацией; в 5-й группе получали обезболивание без информации; в 6-й группе получили болевую стимуляцию без обезболивания. Боль стимулировали нагреванием участка кожи до 48 оС и оценивали по отзывам добровольцев и артериальному давлению до и после нанесения крема и проведения болевой стимуляции. Результаты показали, что боль субъективно и объективно была менее выражена в группе, получившей положительную информацию об обезболивании, и выше в группах гипералгезии независимо от использования средства или плацебо. Эти результаты показывают, что эмоциональные факторы могут в значительной мере влиять на эффект аналгезии, поэтому средство должно быть комфортным для пациентов в использовании.
В двойном слепом рандомизированном плацебо-контролируемом исследовании применяли крем с 2,5% лидокаином и 2,5% прилокаином при криотерапии бородавок подошвы ног [11]. Крем (n
=32) или плацебо (
n
=32) наносили толстым слоем локально в зоне бородавки под окклюзионную повязку на 60 мин. Была показана хорошая переносимость анестезии, но при глубоком расположении очагов эффективность была недостаточной.
Топические местные анестетики используются при терапии келоидов. Крем с 2,5% лидокаином и 2,5% прилокаином показал лучшую эффективность, чем крем с комбинацией лидокаин/тетракаин при лазерной терапии татуировок и келоидных рубцов при акне [12].
В исследовании E. Hernandez и соавт. [13, 14] было показано, что эффективность крема с 2,5% лидокаином и 2,5% прилокаином в 2 раза выше по сравнению с 40% мазью лидокаина при проведении лазерных процедур.
Таким образом, можно сделать ряд выводов.
Актуальной задачей современной косметологии является выбор оптимальных методов анестезии для проведения инвазивных косметических манипуляций. В настоящее время предпочтительным средством уменьшения болезненности процедур являются топические местные анестетики с минимальным содержанием действующего анестетика.
Эмоциональное состояние пациента значительно влияет на эффективность анестезии, поэтому анестезия должна быть удобной и комфортной для пациента.
Комбинация 2,5% лидокаина и 2,5% прилокаина широко используется для анестезии в практике дерматолога и косметолога во всем мире. В России только данная комбинация имеет регистрационный статус лекарственного препарата. Результаты российских и зарубежных исследований позволяют сделать вывод о высокой эффективности и безопасности данной комбинации, а ряд преимуществ, таких как наличие противовоспалительного действия, высокая комплаентность и длительное воздействие позволяют рекомендовать комбинацию 2,5% лидокаина и 2,5% прилокаина в качестве препарата выбора среди местных топических анестетиков.
Для дерматологов и косметологов представляет практический интерес новый препарат АО «Акрихин» — крем Акриол Про
(2,5% лидокаин и 2,5% прилокаин). Применение этого средства отвечает современным запросам здравоохранения и может быть реализованным в рамках программы импортозамещения.
Авторы заявляют об отсутствии конфликта интересов.
Препараты для местной анестезии
Местные анестетики – это лекарства из группы нейротропных средств, которые полностью или частично перекрыть поток сигналов по нервным волокнам от места болезненной манипуляции или операции в центральные отделы нервной системы.
Особенность действия препаратов связана с их спектром действия. Они подавляют передачу сигналов по миелинизированным нервным волокнам А типа, которые распространяют чувство боли, запахи, температуру. Тактильные ощущения проводятся по волокнам типа В, а на них анестетики не влияют. Поэтому при использовании местного обезболивания пациент не чувствует боли, но ощущает прикосновения врача и хирургического инструмента.
Препараты для местной анестезии делятся на 3 группы в зависимости от продолжительности действия:
- короткого действия – эффект сохраняется 30-50 минут, к ним относится Новокаин;
- средней продолжительности – до 90 минут, это препараты Лидокаин, Тримекаин, Ультракаин;
- длительного действия – эффект больше 90 минут, характерен для Бупивакаина.
Препараты для местной анестезии влияют на электрохимические процессы обмена ионами в нервных окончаниях. Лекарственные средства эффективно работают в щелочной среде и тканях, богатых липидами, к которым и относятся нервы. Но обезболивающий эффект снижается при выраженном воспалении тканей, что связано с переходом рН в кислую сторону.
Усиливают эффект местных анестетиков препараты, влияющие на тонус сосудов. Поэтому их часто сочетают с адреналином, чтобы продлить действие. Это позволяет снизить дозу обезболивающего и избежать токсичных реакций.
Тримекаин (Trimecainum)
Синонимы: 2,4,6 — триметилацетилат анилида диэтиламиноуксусной кислоты гидрохлорид. Тримекаин по фармакологическому действию близок к лидокаину. По анестезирующей активности в 2-3 раза превосходит новокаин, действует быстрее и длительнее, не раздражает тканей. Тримекаин несколько токсичнее новокаина, особенно в более высоких концентрациях. Препарат расширяет сосуды, в стоматологической практике применяется с вазоконстрикторами. Показания к применению • Инфильтрационное обезболивание вмешательств на верхней челюсти. • Проводниковая анестезия. • Поверхностная анестезия СОПР. Кроме того, тримекаин, как и лидокаин, может использоваться при желудочковых экстрасистолиях и тахиаритмии. Противопоказания Противопоказаниями являются гиперчувствительность к тримекаину, слабость синусового узла, AV блокада, выраженная брадикардия, кардиогенный шок, патология печени и почек. Способ применения Применяется преимущественно для проводникового и инфильтрационного обезболивания, реже — для поверхностной анестезии. Используется для инъекций в виде 2 % раствора, местно — в виде 3-5 % мази. Для замедления всасывания к раствору тримекаина добавляют адреналин (0,1 % раствор 1-2 капли на 5-10 мл раствора тримекаина). Максимальная общая доза для инъекционного введения составляет 300 мг. Взаимодействие с другими лекарственными средствами Вазоконстрикторы усиливают и удлиняют эффект тримекаина. Предварительное введение транквилизаторов и снотворных повышает эффект тримекаина.
Что оперируют под местной анестезией в маммологии
Молочные железы расположены поверхностно, в них нет мышц и крупных нервных стволов. Ткани груди расположены рыхло, у молодых женщин преобладает железистая, которая с возрастом заменяется жировой. Поэтому при многочисленных манипуляциях и операциях можно применять местную анестезию.
В маммологии обезболивание используют для выполнения инвазивной диагностики, к которой относится биопсия тканей груди. Для этого местный анестетик вводят тонкой иглой в область предполагаемой пункции. Через 10-15 минут врач может брать ткани молочной железы на исследование без страха причинить боль пациентке.
Местная инфильтрационная анестезия в маммологии применяется при небольших малоинвазивных операциях. Женщине можно провести пункцию кисты молочной железы после предварительной инфильтрационной анестезии. Аналогичный подход может использоваться при удалении небольших доброкачественных новообразований в груди.
У мужчин анестезия используется при проведении операции на гинекомастии 1 типа, когда размер железы еще небольшой. Инфильтрация тканей повышает в них гидростатическое давление, благодаря чему врач легко отделит патологические ткани от здоровых.
Опасность добавок к анестетикам
Многие побочные реакции вызывает не само действующее вещество, а добавки в составе препарата. Они выполняют важные функции, но вместе с тем и повышают риски анестезии.
Вазиконстрикторы
Замедляют проникновение обезболивающего в кровь, тем самым повышая его эффективность. Такой способностью обладают:
- адреналин;
- норадреналин;
- филипрессин.
Для вазиконстрикторов характерны следующие осложнения:
- подъём артериального давления;
- учащённое сердцебиение (тахикардия);
- нарушение ритма сердца;
- приступы стенокардии;
- головная боль.
Консерванты
Благодаря антибактериальному и противогрибковому действию защищают препарат от микроорганизмов. Однако способны вызвать сенсибилизацию организма и анафилактический шок.
Стабилизаторы
Препятствуют окислительным процессам, повышая срок годности обезболивающего. Опасны появлением крапивницы, отёков, нервных и вагусных рефлексов [2].
Больно ли делать местную инфильтрационную анестезию
При проведении обезболивания используется стандартный одноразовый шприц с тонкой иглой. Больно ли делать местную анестезию, зависит от общего порога болевой чувствительности. Пациент ощущает момент первого прокола кожи и небольшое чувство распирания при введении препарата. После начала действия лекарства чувствительность исчезает. Врач проверяет, насколько эффективен укол, постукивая по коже. В ответ появляется ощущение, что место инъекции стало дервенистым.
После окончания анестезии постепенно усиливается чувствительность, может появиться небольшое покалывание. Если обезболивание проводилось для хирургической операции, начинает беспокоить боль в области раны, которую можно уменьшить при помощи нестероидных противовоспалительных средств.
Бумекаин
Синонимы: пиромекаин. Показания к применению
Пиромекаин применяется для поверхностной анестезии при стоматите, гингивите, глоссите, пульпите, для обезболивания места инъекции и снятия повышенного рвотного рефлекса. Способ применения и дозы Пиромекаин в стоматологии используется только для поверхностной анестезии: в виде 1 % раствора для подавления рвотного рефлекса при снятии слепков; 1-2 % раствор и 5 % пиромекаиновая мазь используются для обезболивания СОПР. Для стоматологической практики разработана мазь, содержащая 5 % пиромекаина и 5 % метилурацила, оказывающего противовоспалительное действие и стимулирующего процессы регенерации. При лечении воспалительных заболеваний полости рта мазь можно применять 1-3 раза в сутки. Доза мази не должна превышать 1 г.
Противопоказания для местной анестезии
Местная инфильтрационная анестезия – относительно безопасный способ обезболивания. Но для уменьшения рисков во время операции и после нее, необходимо учитывать противопоказания к использованию метода. Основными из них являются следующие:
- аллергия на анестетик – если ранее при лечении зубов под местной анестезией появилась аллергия на обезболивающее, то при операции на грудной железе эффект повторится, а может быть более выраженным, вплоть до анафилактического шока;
- психомоторное возбуждение и психические заболевания, реакция на введение анестетика и само проведение хирургического вмешательства может вызвать непредсказуемое поведение пациента;
- при операциях на злокачественных опухолях – когда инфильтрационная анестезия не позволяет соблюсти правило абластики;
- при продолжительных операциях, которые требуют использования микрохирургической техники;
- при вмешательствах на участках тела с выраженной кровеносной сетью, например, на шее.
Если местная анестезия противопоказана, предпочтение отдают общему обезболиванию.
Побочные эффекты обезболивающих
Негативные последствия местной анестезии, хотя и редко возникают, могут быть достаточно серьёзными. Некоторые из них развиваются очень быстро, и стоматолог должен быть готов оперативно принять меры в каждом из возможных случаев.
- Токсическое действие: судороги, падение артериального давления, аритмия, сонливость. Это наиболее распространённая группа побочных эффектов. Развиваются при передозировке или случайном попадании иглы внутрь кровеносного сосуда.
- Реакции в месте укола: отёчность, воспаление, появление ишемических зон. Обычно возникают при нарушении техники инъекции.
- Действие на центральную нервную систему: нервозность, головокружение, беспричинный страх, двоение в глазах, скачки температуры, конвульсии, потеря сознания.
- Действие на сердечно-сосудистую систему: снижение частоты сердечного ритма, падение артериального давления.
- Аллергические реакции: зуд, выделения из глаз или носа, отёк Квинке [2].
Тем не менее местная анестезия значительно безопаснее общего наркоза, который в стоматологии применяется лишь в крайних случаях.
Аллергические реакции на обезболивающие препараты
Аллергия — пример побочного действия анестетиков, которое связано в первую очередь с добавками. Изредка реакцию провоцируют сложные эфиры и значительно чаще консерванты (метилпарабен, пропилпарабен, парабензойная кислота) или стабилизатор бисульфит.
Аллергические реакции бывают двух типов:
- Немедленная гиперчувствительность. Проявляется в течение одного часа, в тяжёлых случаях — практически сразу.
- Замедленная гиперчувствительность. Ухудшение состояния наблюдается через 24–72 часа после инъекции [3].