Показания
Большинство стоматологических манипуляций проводится под местной анестезией.
Её использование обязательно в следующих случаях:
- Лечение пульпита (первое посещение)
- Пародонтологические операции (закрытый и открытый кюретаж, гингивопластика, устранение рецессий десны, направленная тканевая регенерация)
- Протезирование витальных (живых) зубов несъёмными конструкциями (коронками, вкладками, накладками, мостовидными протезами)
- Удаление зубов, имплантация, наращивание костной ткани, зубосохраняющие операции (резекция верхушки, ампутация корня, гемисекция), проведение разрезов при периостите, перикоронарите, вскрытие абсцессов и флегмон, удаление кист и опухолей
В некоторых ситуациях анестезия в основном используется, но пациенты с пониженной чувствительностью могут обходиться и без неё:
- Лечение кариеса, клиновидных дефектов, некариозных поражений, периодонтита
Процедуры, при которых анестезия чаще всего не нужна, но особо чувствительным пациентам может потребоваться:
- Профессиональная гигиена полости рта
- Реставрация депульпированных зубов (как пломбами, так и коронками или вкладками)
- Съёмное протезирование (при повышенном рвотном рефлексе может возникнуть необходимость обезболивания слизистой)
Анестезия не рекомендована:
- Осмотр полости рта
- Профилактические мероприятия (аппликации фторлака, герметизация фиссур)
- Отбеливание зубов
- Ортодонтическое лечение
Дети препарирование зуба при кариесе чаще переносят гораздо легче, чем укол в десну. Поэтому не стоит в первое посещение непременно делать инъекцию до начала лечения. Разумнее попробовать посверлить без анестезии и переходить к ней только при жалобах ребёнка на болезненность. Сердобольные родители, не беспокойтесь, что ваше чадо может испытать при этом адскую боль и откажется от дальнейшего лечения. Чувствительность дентина у детей меньше, чем у взрослых. От укола вероятность получить психологическую травму выше.
Диагностическая местная анестезия используется для определения больного зуба. Когда несколько рядом стоящих зубов сильно разрушены, определить источник пульпитной боли затруднительно и пациенту, и врачу. Чтобы не депульпировать их все подряд, можно сделать анестезию для одного и подождать. Если боль прошла – его и нужно лечить в первую очередь, если нет – обезболить следующий зуб и проверить реакцию.
Анестетики с высоким разведением вазоконстриктора 1:100000
В детской практике используются только для проведения ряда хирургических вмешательств с целью гемостаза. Длительность обезболивания составляет 75 минут для пульпы зуба и 360 минут для мягких тканей.
К таким амбулаторным вмешательствам следует отнести операцию удаления ретинированного, сверхкомплектного зуба, апперкулэктомию, цистэктомию, пластику уздечек и преддверия полости рта, удаление новообразования. Применение анестетиков с высоким разведением эпинефрина при других видах стоматологических вмешательств неоправданно и несоизмеримо с объемом вмешательства.
Виды местной анестезии в стоматологии
Поверхностная (аппликационная) анестезия
Осуществляется путём распыления, орошения или смазывания слизистой оболочки аппликационным анестетиком (чаще всего лидокаином). Основным достоинством является безболезненность выполнения (не проводится инъекция). Однако, эффективна только для обезболивания мягких тканей. Чувствительность зубов не снижает вовсе. Поэтому применение лишь поверхностной анестезии при лечении небольших кариозных полостей или ультразвуковой чистке зубов неоправданно.
Часто применяется для снижения болезненности перед уколом.
Аппликационная анестезия помогает пациентам с повышенным рвотным рефлексом (при снятии оттисков, например).
Для удаления подвижных молочных зубов у детей иногда бывает достаточно поверхностной анестезии, но если корни рассосались ещё не полностью, то такого обезболивания недостаточно – необходима инфильтрационная анестезия.
Смазывание мазью предпочтительнее разбрызгивания спреем, поскольку легче контролировать площадь нанесения. При разбрызгивании анестетик может попасть на мягкое нёбо, создавая дискомфорт и дополнительную тревожность пациента в плане затруднения дыхания (удушья).
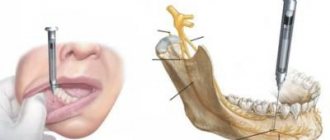
Инфильтрационная анестезия
Проводится путём инъекции обезболивающего препарата в то место, чувствительность которого требуется уменьшить. Раствор анестетика от точки вкола распространяется в близлежащие ткани (в том числе и зубные нервы), выключая на время болевые и прочие ощущения. При лечении зубов инфильтрационную анестезию делают в проекцию верхушек (там, где нервы входят в каналы зуба). Такой вид анестезии является предпочтительным для верхних и передних нижних зубов. Для нижних жевательных зубов инфильтрационная анестезия малоэффективна (из-за толстой и плотной костной ткани в этой области).
Самый безопасный способ из всех инъекционных. Из возможных незначительных осложнений можно назвать гематомы (синяки), стоматит на месте вкола.
При обезболивании однокоренных зубов (резцы и клыки) достаточно одного укола с щёчной стороны. Многокорневые зубы (моляры и некоторые премоляры) требуют инъекций с двух сторон: щёчной (губной, вестибулярной) и нёбной (язычной на нижней челюсти). С нёбной стороны укол более болезненный, чем с щёчной (поскольку слизистая нёба более плотная, и вводимый раствор больше травмирует мягкие ткани).
При периостите, абсцессе и других острых воспалительных процессах в мягких тканях эффективность инфильтрационного обезболивания снижается, а болезненность укола – увеличивается. В таких ситуациях показана проводниковая анестезия.
Проводниковая анестезия
Заключается в блокировании чувствительности нервного ствола целиком путём введения анестетика к месту его выхода из челюсти на поверхность. При этом можно лечить сразу несколько зубов одновременно.
Различают следующие подвиды проводниковой анестезии в стоматологии: мандибулярная и торусальная (обезболиваются нижние зубы на одной стороне), ментальная (нижние премоляры, клыки и частично резцы), нёбная (верхние зубы с нёбной стороны), резцовая (верхние резцы и клыки с нёбной стороны), туберальная (верхние моляры с щёчной стороны), инфраорбитальная (верхние премоляры и клыки с губной стороны).
Проводниковая анестезия не всегда удачно выполняется стоматологом. Приходится время от времени выполнять её повторно. По причине технической сложности выполнения: врач не видит нервного ствола, игла подводится к среднестатистическому месту его расположения в анатомическом атласе, а у конкретного пациента возможны индивидуальные (довольно сильно отличающиеся от стандартных) особенности анатомии. Введение анестетика на значительном удалении от крупного нерва не позволяет достичь полноценной блокады чувствительности.
Ещё хуже прямое попадание иглой в нерв при проводниковой анестезии. Помимо резкой боли (как описывают её пациенты – «удар током»), возможна потеря чувствительности впоследствии. Чаще всего выполняется мандибулярная или торусальная анестезия, поэтому наиболее распространена парестезия языка и нижней губы (одной половины). Покалывание, нарушение вкусовых ощущений, дискомфорт могут продолжаться несколько недель или месяцев. Обычно чувствительность самостоятельно возвращается без каких-либо манипуляций, однако в редких случаях парестезия остаётся на всю жизнь.
Поэтому проводниковая анестезия не рекомендуется тогда, когда можно обойтись более безопасной инфильтрационной.
Интралигаментарная анестезия
Осуществляется путём инъекции препарата в периодонтальную связку (расположенную между альвеолой и десной с одной стороны и зубом – с другой). Для полного выключения зуба требуется несколько вколов по периметру. Обезболивается только один зуб. Эффективна для всех зубов, но крайне болезненна. Рекомендуется её использовать после предварительной инфильтрационной анестезии.
При чрезмерном введении анестетика возможен некроз периодонтальной связки (с последующей потерей зуба). Если анестезия делается для удаления зуба – эта проблема неактуальна.
Внутрипульпарная анестезия
Проводится путём инъекции анестетика непосредственно в пульпу зуба при пульпите. Такой укол очень болезненный, поэтому делают его только после предварительной инфильтрационной, проводниковой или интралигаментарной анестезии. Зуб ещё предварительно рассверливается (иначе до пульпы не добраться). Эффективность близка к 100%, обезболивающее действие длится недолго, но обычно хватает этого отрезка времени для удаления пульпы.
Кроме болезненности осложнений не имеет.
Внутрикостная анестезия
Обеспечивается введением анестетика в костную ткань, окружающую зуб, после перфорации её. Необходима предварительная инфильтрационная или проводниковая анестезия. Из-за технической сложности выполнения применяется редко. Только при неудаче других видов местного обезболивания. Эффективность около 90%, может блокировать несколько зубов.
Современные анестезирующие препараты в амбулаторной стоматологии
Московская Медицинская Академия им. И. М. Сеченова
Кафедра терапевтической стоматологии.
Элективная реферативная работа на тему:
Современные анестезирующие препараты в амбулаторной стоматологии.
Выполнила: студентка III курса 12 группы
стоматологического факультета
Вырыпаева Мария Глебовна
Преподаватель: ассистент кафедры Сохова Инна Анатольевна.
Содержание:
1. Введение. Современные требования к местной анестезии для стоматологов всех специальностей. 2-4 стр.
2. Лекарственные формы местноанестезирующих препаратов и карпульная технология. 4-7 стр.
3. Основные показатели анестезии при работе с анестетиками артикаинового ряда. 7-11 стр.
4. Заключение 12 стр.
5. Список используемой литературы 13 стр.
Проблема боли при различных видах стоматологического лечения в последнее время стала успешно решаться с появлением на российском рынке эффективных анестетиков артикаинового ряда, однако остается неразрешенным целый ряд проблем, связанных с анестезией, которые заставляют волноваться даже опытных специалистов:
- проблема гарантированного обезболивания у всех категорий пациентов;
- проблема аллергических реакций;
- проблема индивидуальных различий в анатомическом строении и т. д.
Много ненужных проблем и осложнений возникает при неправильном использовании эффективных методик анестезии, которые возникают зачастую из-за пренебрежения использованием аспирационной пробы. Также необходим адекватный подбор анестезирующего средства согласно индивидуальным особенностям пациентам, его предрасположенности к аллергическим реакциям.
Современные требования к местной анестезии для стоматологов всех специальностей.
Требования к местной анестезии, которые выдвигают стоматологи – терапевты, хирурги и ортопеды – схожи. В настоящее время к анестезии в стоматологии предъявляются повышенные требования. Анестезия должна быть предсказуема, т. е. Врач, выполняющий анестезию, должен быть уверен, что анестезия подействует на любого пациента и обезболивание будет достаточно глубоким. При этом необходимо, чтобы анестезия длилась достаточно долго, т. е. столько, сколько этого требует проведение манипуляций, к тому же желательно обойтись без проведения повторных инъекций и эффект начинался как можно скорее. Важно, чтобы сам укол тоже был безболезненным.
Анестезия должна быть безопасной для пациента, т. е. не должна вызывать аллергических реакций, не должна быть токсичной, имела как можно меньше побочных реакций и осложнений. Должна быть достаточно безопасной для пациентов группы риска, имеющих сопутствующие заболевания.
Необходимо отметить, что весь комплекс выдвигаемых требований реально выполним. Это зависит от многих факторов: во-первых, от квалификации, знаний и опыта специалиста, во-вторых, от исходного психосоматического состояния пациента, в-третьих, от грамотного выбора препарата для местной анестезии и премедикации (если необходимо), в-четвертых, от выбранной методики анестезии и т. д.
Если разумно отнестись к первым четырём факторам, то неэффективность анестезии, индивидуальные особенности челюстно-лицевой области, возможные токсические реакции, стоматофобия, кровотечения, гематомы и другие насущные проблемы отступят на второй план.
Для непосредственной реализации эффективной и безопасной анестезии, в основном необходимы хороший инструментарий, т. е. карпульные инъекторы и карпульные иглы, которые подходили бы им по резьбе и были удобны в работе, надёжный анестетик и самое главное – знания, навыки и некоторый опыт в проведении различных способов местного обезболивания.
По результатам российских исследований, а также зарубежных, препараты ультракаина полностью удовлетворяют современным требования, предъявляемым к местному анестетику. Единственным его недостатком является отсутствие в России лекарственных форм без вазоконстриктора, следовательно, его нельзя использовать у тех категорий пациентов (около 2-5% пациентов), которым противопоказан вазоконстриктор. Следует отметить, что перед его использованием необходимо прочитать раздел в информационном вкладыше, посвященный противопоказаниям (в основном связанным с наличием вазоконстриктора), который написан на русском языке. Если информационный вкладыш любого препарата написан на другом, отличном от русского языке, то это означает, что данный препарат попал на территорию России нелегально, и у вас могут быть проблемы с его использованием.
Лекарственные формы местноанестезирующих препаратов и карпульная технология.
Еще не так давно технология местной анестезии включала приготовление местноанестезирующих средств путём разведения концентрированных растворов местных анестетиков и добавления при необходимости вазоконстрикторов непосредственно в лечебном учреждении. В связи с этим ответственность за соблюдение правильности выполнения всех этапов приготовления растворов целиком ложилась на сотрудников учреждения. Как показал опыт работы, в большем числе случаев приготовление растворов производилось с ошибками и неточностями в силу отсутствия специального оборудования, что приводило к осложнениям при инъекции таких растворов пациентам.
Разработка карпульной технологии – революционное достижение в нашей специальности. Перенос процесса производства местноанестезирующих средств в заводские условия обеспечил стерильность и высокую точность в соблюдении всех технологии их изготовления. Посетив некоторые фирмы-производители, можно убедиться, что современный процесс производства анестетиков полностью автоматизирован и контролируется на всех этапах, начиная с очистки воды и заканчивая разведением вазоконстрикторов. Благодаря этому врач-стоматолог может быть полностью уверен в качестве применяемых местноанестезирующих средств.
Внедрение карпульной технологии позволило также перенести ответственность за качество вводимых из карпулы препаратов на фирмы-производители.
При этом врачу необходимо соблюсти лишь ряд обязательных условий, к которым относятся следующие:
- местноанестезирующий препарат должен быть разрешен к применению Фармакологическим комитетом Минздрава РФ;
- в комплекте поставки должен находится сертификат соответствия данной партии препарата, подтверждающий на основе экспертизы его качество. Номер партии препаратов указывается на каждой упаковке и карпуле;
Приобретать местноанестезирующие препараты можно только при наличии у продавца следующих документов:
- лицензии на фармацевтическую деятельность, которая свидетельствует о его праве на торговлю;
- регистрационного удостоверения Минздрава РФ на данную лекарственную форму, что дает право ее клинического применения в России;
- сертификата Госстандарта РФ, который дает право продавцу на импорт указанного препарата.
При отсутствии одного из указанных документов, юридическая ответственность ложиться на врача и учреждение, в котором произошло осложнение от применения препарата.
Карпульная технология.
Карпульная технология состоит из следующих основных компонентов:
- стандартизации лекарственных форм местноанестезирующих препаратов;
- производства в заводских условиях препаратов в виде, готовом к использованию, который включает в себя как стандартизированный раствор, так и стандартизированную упаковку;
- техники инъекции препаратов с применением специальных инструментов (шприцев, игл) и порядка их использования.
При самостоятельном изготовлении препаратов, как состав, так и концентрация входящих в раствор веществ могли варьировать в значительных пределах. Для наиболее эффективных и безопасных препаратов на основе артикаина в настоящее время имеются только две лекарственные формы, различающиеся концентрацией вазоконстриктора: 4% раствор артикаина с адреналином в концентрации 1:100000 или 1:200000. Для безопасности и удобства применения анестетика, карпулы и упаковки ультракаина выпускаются с чёткими цветовыми отличиями:
- зеленый цвет – Ультракаин ДС с концентрацией вазоконстриктора 1:200000;
- синий цвет – Ультракаин ДС форте с концентрацией вазоконстриктора 1:100000.
Помимо местноанестезирующего вещества и вазоконстриктора в определенных концентрациях растворы в карпулах содержат и другие компоненты. В качестве наполнителя используется апирогенная дистиллированная вода с добавлением хлорида натрия для создания осмотического равновесия: рН растворов варьирует от 3,0 до 6,0. Для предотвращения окисления вазоконстриктора (адреналина) добавляется антиоксидант – раствор бисульфита натрия.
Наличие вазоконстриктора и антиоксиданта снижает рН раствора. Кроме того, при длительном хранении бисульфит натрия за счёт окисления преобразуется в бисульфат натрия, что является дополнительным фактором снижения рН. Чем ниже рН раствора, тем вероятнее возникновение у пациента ощущения жжения при введении препарата.
Врач должен знать состав и свойства компонентов, входящих в карпулированный раствор. Описание содержимого карпулы указывают на коробке или в информационном листке-вкладыше. Эта информация включает в себя данные о процентном содержании раствора, торговое название препарата, номер партии, название и адрес фирмы-производителя, наличие консерванта. При использовании препарата особое внимание следует уделять сроку хранения, не допуская применения просроченных препаратов.
Для консервации растворов анестетика чаще всего используются метилпарабен, который обладает бактериостатическими, противогрибковыми и антиоксидантными свойствами. Однако он является сильным аллергеном. В последнее время большинство фирм перешли на новые технологии, позволяющие выпускать карпулированные растворы без метилпарабена. Отсутствие парабенов значительно расширило показания к применению карпул. В раствор некоторых анестетиков добавляют ЭДТА (этилен-диаминтетрауксусная кислота). Этот консервант обычно добавляется в раствор для его выщелачивания и для связывания в неактивную форму ионов тяжелых металлов, которые попадают в раствор из стекла карпулы низкого качества. Сам по себе этот консервант нетоксичен.
Следует отметить, что карпулированные формы ультракаина не содержат метилпарабена и ЭДТА, они содержат лишь минимально необходимое количество бисульфита натрия для поддержания активности вазоконстриктора.
Основные показатели анестезии при работе с анестетиками артикаинового ряда.
При проведении различных видов анестезии на верхней и нижней челюсти современными анестетиками артикаинового ряда необходимо учитывать ряд факторов: тип анестезии, рекомендуемые иглы для проведения анестезии, рекомендуемая доза анестетика, латентный период, длительность анестезии в минутах, успешность анестезии, перечень манипуляций, которые возможно провести под данным анестетиком.
Данные показатели были получены благодаря исследованиям в этой области и опыту специалистов. Ниже в таблицах даны нормативы, рекомендуемые при использовании современных карпульных анестетиков артикаинового ряда.
Основные показатели анестезии при работе анестетиком артикаинового ряда на верхней челюсти при использовании инфильтрационной анестезии.
| Группы зубов | Рекомендуемая канюля, диаметр и длина, в мм | Количество анестетика, в мл | Латентный период, в секундах | Длительность анестезии, в минутах | Успешность анестезии, в % |
| Резцы и клыки | 0,3-0,4 длина 25 | 0,4-0,5 | 60-70 | 20-25 | 97-99 |
| Премоляры | 0,3-0,4 длина 16-25 | 0,4-0,5 | 60-80 | 20-30 | 99 |
| Моляры | 0,3-0,4 длина 16-25 | 0,5-0,7 | 100-120 | 20-35 | 98-99 |
Перечень процедур: оперативное вмешательство на мягких тканях, препарирование твёрдых тканей зуба под коронку, цистэктомия, вскрытие поднадкостничных абсцессов, лечение периодонтита и депульпирование, операция удаления одного или нескольких зубов, резекция верхушки корня зуба, остеостомия, реставрация, операция имплантации, а также все стоматологические вмешательства для санации полости рта.
Основные показатели анестезии при работе анестетиком артикаинового ряда на нижней челюсти при мандибулярной анестезии (премоляры и моляры) и инфильтрационной анестезии у пациентов до 50 лет (резцы и клыки).
| Группы зубов | Рекомендуемая канюля, диаметр и длина, в мм | Количество анестетика, в мл | Латентный период, в секундах | Длительность анестезии, в минутах | Успешность анестезии, в % |
| Резцы и клыки | 0,3-0,4 длина 16-25 | 0,6 | 1,5 | 25-30 | 97-98 |
| Премоляры | 0,4 длина 42 | 1,7 (карпула) | 7,1 | 45-60 | 98 |
| Моляры | 0,4 длина 42 | 1,7 (карпула) | 6,7 | 45-60 | 98 |
Перечень процедур: оперативное вмешательство на мягких тканях, препарирование твёрдых тканей зуба под коронку, цистэктомия, вскрытие поднадкостничных абсцессов, лечение периодонтита и депульпирование, операция удаления одного или нескольких зубов, резекция верхушки корня зуба, остеостомия, реставрация, операция имплантации, а также все стоматологические вмешательства для санации полости рта.
Основные показатели анестезии при работе анестетиком артикаинового ряда на верхней и нижней челюстях при использовании интралигаментарной анестезии.
| Группы зубов | Рекомендуемая канюля, диаметр и длина, в мм | Количество анестетика, в мл | Латентный период, в секундах | Длительность анестезии, в минутах | Успешность анестезии, в % |
| Резцы на верхней челюсти | 0,3 длина 10-12 | 0,12 | 30-40 | 18-27 | 80 |
| Резцы на нижней челюсти | 0,3 длина 10-12 | 0,12 | 30-40 | 18-27 | 90 |
| Клыки | 0,3 длина 10-12 | 0,12 (1 инъекция) | 30-40 | 18-27 | 54 |
| Премоляры | 0,3 длина 10-12 | 0,18-0,24 (1 инъекция) | 30-40 | 18-27 | 93 |
| Моляры на верхней челюсти | 0,3 длина 10-12 | 0,36 (3 инъекции) | 30-40 | 18-27 | 92 |
| Моляры на нижней челюсти | 0,3 длина 10-12 | 0,24 (2 инъекции) | 30-40 | 18-27 | 92 |
Перечень процедур: лечение кариеса и пульпита, препарирование твёрдых тканей зуба под коронку, удаление зубов по поводу хронического периодонтита.
Основные показатели анестезии при работе анестетиком артикаинового ряда на верхней и нижней челюстях при использовании внутрипульпарной анестезии.
| Группы зубов | Рекомендуемая канюля, диаметр и длина, в мм | Количество анестетика, в мл | Латентный период, в секундах | Длительность анестезии, в минутах | Успешность анестезии, в % |
| Резцы | 0,4-0,5 длина 16-25 | 0,2-0,3 | 15-30 | 10-30 | 95-96 |
| Клыки | 0,4-0,5 длина 16-25 | 0,2-0,3 | 15-30 | 20-30 | 95-96 |
| Премоляры | 0,4-0,5 длина 16-25 | 0,2-0,3 (1 инъекция) | 15-30 | 20-30 | 95-96 |
| Моляры | 0,4-0,5 длина 16-25 | 0,2-0,3 (1 инъекция) | 15-30 | 20-30 | 95-96 |
Перечень процедур: депульпирование и работа с каналами.
Заключение.
После детального описания наиболее эффективных и безопасных способов местной анестезии хочется остановиться на интересном наблюдении. При опросе практикующих стоматологов различных смециальностей: «Что нового вы хотели бы узнать из области местного обезболивания?», — в большинстве случаев интересовала информация о новых препаратах. Однако, новая молекула местного анестетика появляется один раз в 15-25 лет, а новая лекарственная форма старой молекулы раз в 7-10 лет. В настоящее время используется более 100 препаратов на основе всего 4-5 молекул (субстанций или действующих веществ) с различным содержанием вазоконстриктора.
Путь к гарантированной и предсказуемой анестезии лежит в повышенном внимании и в индивидуальном подходе к каждому отдельному пациенту, в тщательном сборе анамнеза, умении и готовности оказать необходимые мероприятия экстренной помощи. Совершенствоваться в методиках и технологиях обезболивания лучше с одним и тем же препаратом из артикаинового ряда, который хорошо знаком и изучен, имеет надёжное строение карпулы и минимальное количество консервантов.
Список используемой литературы:
- «Современные методы обезболивания на основе артикаинсодержащих препаратов» С. А. Рабинович, М. В, Лукьянов, О. Н. Московец, Е. В. Зорян ООО ОИД «Медиа-пресса»
- «Новое в стоматологии» январь 1999 года. Журнал.
- «Практическая терапевтическая стоматология» А. И. Николаев, Л. М. Цепов, Москва, «МЕДпресс-информ» 2003.
- «Хирургическая стоматология» под редакцией Т. Г. Робустовой, Москва, «Медицина», 2000.
10
Инструменты для местной анестезии
Для проведения инъекции требуется шприц, игла и раствор местного анестетика.
Уже несколько десятилетий в стоматологии вместо одноразовых шприцов используется многоразовый карпульный шприц. В него вставляется одноразовая карпула анестетика и одноразовая игла. Они используются однократно, а сам металлический шприц стерилизуется после каждого пациента. Повторное использование не до конца израсходованной карпулы запрещается, поскольку во время проведения инъекции возможен обратный ток крови или иной жидкости через иглу в карпулу (возникает риск инфицирования следующего пациента).
Для интралигаментарной анестезии выпускается специальный шприц-пистолет. В него вставляются те же иглы и карпулы, что и в карпульный шприц. Он позволяет более аккуратно дозировать объём анестетика для данного вида анестезии (но обычным карпульным шприцом интралигаментарную анестезию выполнить также возможно).
Толщина игл, используемых в карпульных шприцах – 0,3-0,5 мм. Это значительно тоньше, чем у одноразовых шприцов (поэтому и укол намного менее болезненный). Длина – 8-30 мм. Для мандибулярной и торусальной анестезии используются более длинные и толстые иглы, чем для инфильтрационной. Для проведения внутрипульпарной и интралигаментарной анестезии иглу можно сгибать (она не ломается).
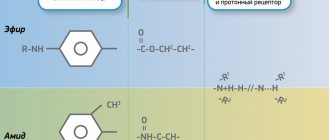
Карпула – это герметичный стеклянный картридж с резиновым плунжером. В стоматологии в большинстве случаев анестезирующий раствор помимо самого обезболивающего препарата содержит вазоконстриктор — сосудосуживающий компонент, препятствующий быстрому выведению анестетика через общий кровоток. Это адреналин (эпинефрин). Его концентрация ничтожно мала – 1:100000 или 1:200000. При ручном наборе подобной смеси в одноразовый шприц к раствору анестетика добавляют 1 каплю адреналина. Однако размер капли – величина настолько относительная, что концентрация этого весьма активного компонента может отличаться в разных шприцах в десятки раз. Это создаёт множество осложнений, вплоть до угрожающих жизни пациента ситуаций.
Внедрение карпул с точной промышленной дозировкой компонентов намного сократило число подобных осложнений. Правда, следует отметить, что разные производители по-разному относятся к соблюдению строгой дозировки собственных карпул. У продукта российской фармацевтической промышленности Брилокаина (изготовитель – брынцаловский Ферейн) анестезирующий эффект двух карпул из одной упаковки может радикально отличаться: от полного отсутствия обезболивания до сверхсильного («аж ноги заморозились», по словам пациента). Хотя на упаковке заявлен точь-в-точь те же самые ингредиенты, что и у импортных Ультракаина, Убистезина или Септанеста.
Анестетики с низким разведением вазоконстриктора 1:200000
Показаны для большинства амбулаторных вмешательств в стоматологии детского возраста. 4%-ный артикаин 1:200000 обеспечивает анестезию мягких тканей на протяжении180 минут и пульпы зуба 45 минут, что удовлетворяет протоколу большинства амбулаторных вмешательств.
В настоящее время в странах Европы появились анестетики на основе 4%-ного артикаина с эпинефрином 1:400000. Они обеспечивают анестезию пульпы зуба тканей на протяжении 20 минут и мягких тканей на протяжении 1 часа. Этот анестетик обеспечивает необходимую для врача длительность анестезии и короткий период «онемевших» тканей, что так важно для пациентов детского возраста. В настоящее время в РФ данные анестетики не сертифицированы, однако ведется работа по их внедрению в отечественную стоматологию.
Стоит также отметить, что между анестетиками с вазоконстрикторами 1:100000, 1:200000 и 1:400000 нет разницы в глубине анестезии и эффективности. Существует разница только в длительности местной анестезии пульпы зуба: 25, 45 и 75 минут соотв. Многие стоматологи ошибочно подразделяют анестетики на «сильные» (1:100000) и «слабые» (1:200000). Данное утверждение является заблуждением.
Для проведения коротких по длительности вмешательств у детей с сопутствующей патологией показано использование анестетиков без вазоконстриктора. Однако их использование не гарантирует полной безопасности и не снижает риска развития осложнений. Стоит отметить их некоторые фармакологические особенности. Вазоконстрикторы добавляются к раствору местного анестетика не только с целью увеличения длительности обезболивания, но и для снижения их токсичности. Дело в том, что все анестетики обладают сосудорасширяющим действием и подвергаются достаточно быстрой абсорбции в кровяное русло. Добавление вазоконстриктора замедляет абсорбцию анестетика и пролонгирует его действие. При использовании анестетика без вазоконстрикторов указанного эффекта не возникает. Анестетик форсировано поступает в кровь, что может привести к токсической реакции. Данное осложнение возможно при превышении допустимой дозировки, которая различна для анестетиков с вазоконстриктором и без него. Резюмируя, следует отметить, что анестетики без вазоконстриктора не оказывают влияние на деятельность сердечно-сосудистой системы, менее аллергенны, так как не содержат консервантов, однако в силу ускоренной абсорбции токсичны и безопасны в использовании только при соблюдении дозировки.
Местные анестетики
В России наибольшее распространение получили 4 вида анестетиков: новокаин, лидокаин, артикаин и мепивакаин.
Новокаин (прокаин) синтезирован в 1905 году и получил широчайшее распространение во всём мире как первый ненаркотический анестетик. Является базовой точкой отсчёта – все последующие анестетики сравниваются по эффективности и токсичности с новокаином, чьи показатели взяты за единицу. После внедрения лидокаина потерял популярность в развитых странах. Отмечается высокая частота аллергических реакций на новокаин.
Лидокаин был изобретён в 1943 году. Его эффективность оказалась в 4 раза выше, чем у новокаина (при токсичности только вдвое большей). Широко распространён во всём мире (1 место по числу инъекций среди анестетиков в США). Однако, как и новокаин имеет относительно высокий процент аллергических реакций (в том числе и развитие анафилактического шока). Кроме того, часто применяется с повышенными концентрациями вазоконстриктора 1:50000 и 1:25000, что повышает его эффективность, но увеличивает число осложнений со стороны сердечно-сосудистой системы. Показан беременным женщинам — категория B по классификации FDA (см. статью Использование местных анестетиков для лечения зубов во время беременности; безопасность для рожениц).
Артикаин синтезирован в 1969 году. Начал использоваться в Германии, где был зарегистрирован под коммерческим названием «Ультракаин». Это наименование препарата и сейчас не менее популярно артикаина, хотя представляет продукт только одного , «Септанест», «Альфакаин» и несколько других коммерческих имён – это то же самое, что и «Ультракаин». Наиболее распространённый местный анестетик в Европе и России (в США был разрешён только в 2000 году, на 10 лет позже, чем у нас). Эффективнее новокаина в 5 раз. Токсичнее в 1,5 раза. По классификации FDA имеет категорию C.
Мепивакаин разработан в 1957 году. По эффективности равноценен лидокаину и уступает артикаину. Примечателен тем, что несмотря на категорию C часто используется для беременных пациенток, по причине разрешения безадреналиновых форм выпуска (карпулы лидокаина и артикаина продаются только с вазоконстриктором). Хотя на самом деле не является препаратом первого выбора для будущих мам (см. статью Можно ли делать местную анестезию при беременности?).
Адреналин, он же эпинефрин – не является местным анестетиком, но в подавляющем большинстве случаев используется при стоматологических инъекциях. Сужая кровеносные сосуды, он способствует сохранению депо анестетика в месте вкола, снижает его токсическое действие на организм, а также уменьшает кровоточивость (что улучшает обзор при хирургических манипуляциях). Нежелательно его применение у беременных, пациентов с сердечно-сосудистыми заболеваниями (пароксизмальная желудочковая тахикардия, мерцательная тахиаритмия). С осторожностью следует использовать у пациентов с артериальной гипертензией, сахарным диабетом, гипертиреозом.
Помимо анестетика и вазоконстриктора в состав раствора могут входить консерванты (метилпарабен) и стабилизаторы адреналина (пиросульфит натрия). И метилпарабен, и пиросульфит (метабисульфит) натрия имеют высокую частоту аллергических реакций вплоть до наиболее опасной – анафилактического шока. Этот риск значительно выше, чем у самих анестетиков (а аллергической реакции на адреналин не может быть в принципе). Поэтому в карпулах от метилпарабена отказались полностью – он нужен только при использовании больших ёмкостей для консервации ещё не использованного раствора после вскрытия ампулы. Сульфиты необходимы для предотвращения окисления адреналина – в карпулах с вазоконстриктором от них отказаться нельзя. Поэтому пациентам с поливалентной аллергией рекомендуется анестезия без адреналина. Высока частота (до 5 %) провоцирования сульфитами приступа бронхиальной астмы, поэтому астматикам анестезия с адреналином также не рекомендована.
Виды инфильтрационной анестезии
- Прямая. Теряет чувствительность тот участок тканей, куда был непосредственно введён анестетик.
- Непрямая. Препарат расходится по окружающим тканям и оказывает обезболивающее действие на более обширный участок.
Используемые препараты
Для инфильтрационной анестезии применяются специальные лекарственные средства в малых концентрациях. К ним относятся:
- Лидокаин.
- Новокаин.
- Прокаин.
- Ультракаин.
К более эффективным, но и более токсичным препаратам-анестетикам относятся:
- Бупивакаин.
- Тетракаин.
- Ропивакаин.
Для усиления действия обезболивающего препарата может быть использован адреналин. Он способствует сужению сосудов и не дает анестетику попасть в кровь.
При инфильтрационной анестезии специалисты придерживаются принципа использования достаточно больших объемов растворов с низкой концентрацией. Это позволяет сделать обезболивание безопасным для пациента. Для анестезии новокаином или лидокаином разводят 0,25-0,5%-ный раствор. Такая концентрация позволяет ввести до 400 мл средства.
Местная анестезия в детской стоматологии
Маленьким детям до 2-4 лет местная анестезия не рекомендуется. Даже если обманным путём удаётся уговорить ребёнка сделать укол, после него он, как правило, рот уже не откроет для дальнейшего лечения. До 6-7 лет оптимальным способом является инфильтрационная анестезия (в том числе и для лечения нижних зубов). В этом возрасте нижняя челюсть ещё не такая плотная и в проводниковой анестезии нужды нет. Из препаратов для детей оптимальным выбором будет артикаин с низким содержанием адреналина 1:200000 – поскольку длительные по времени манипуляции детям всё равно противопоказаны (они быстро устают от лечения) необходимости в длительном многочасовом обезболивании нет.
Особенности обезболивания постоянных зубов
Лечение постоянных зубов у детей, безусловно, требует обезболивания. Выбор метода обезболивания зависит в первую очередь от возраста ребенка и степени его развития. Сложности обезболивания, как правило, возникают при лечении моляров нижней челюсти, что обусловлено различной степенью развития кортикального слоя костей лицевого скелета. В большинстве случаев при лечении неосложненного кариеса постоянных зубов нижней челюсти у детей до 12 лет достаточно проведения инфильтрационного обезболивания. У детей старше 12 лет инфильтрационное обезболивание эффективно только в области резцов и премоляров.
Для лечения клыков нижней челюсти у детей старше 12 лет следует проводить мандибулярную анестезию либо ментальную анестезию, объем вводимого анестетика 0.6—1 мл. Для лечения первых моляров при коротких по длительности вмешательствах (15—20 минут) эффективно проведение инфильтрационной щечной анестезии, при этом объем вводимого анестетика составляет 0.6—1 мл. Инфильтрационное обезболивание вторых моляров нижней челюсти не так эффективно, в большинстве случаев полноценное обезболивание тканей пульпы возможно только с применением проводниковой мандибулярной анестезии.
Существуют некоторые особенности в проведении проводниковых методов обезболивания нижней челюсти. В первую очередь их проведение должно быть обосновано с точки зрения нозологии и выбранного врачом метода лечения. По возможности следует избегать проводниковых методов обезболивания и отдавать предпочтение более безопасным инфильтрационным методикам.
Существуют исследования, подтверждающие, что диаметр иглы не влияет на снижение степени болезненности проводимого обезболивания
Мандибулярная анестезия у детей разного возраста проводится по разным внутриротовым ориентирам. Это связано с различным положением нижнечелюстного отверстия по отношению к окклюзионной плоскости зубов.
У детей младше 6 лет нижнечелюстное отверстие находится ниже окклюзионной поверхности, поэтому вкол иглы проводится на уровне окклюзионной поверхности. Соответственно, у детей 6—10 лет вкол иглы проводится выше окклюзионной поверхности на 5 мм, и только у детей старше 10 лет мандибулярная анестезия проводится по аналогии с взрослыми. При проведении мандибулярной анестезии для снижения риска внутрисосудистого введения анестетика во всех случаях следует проводить аспирационную пробу. Вводить анестетик следует медленно.
Ментальная анестезия проводится с учетом периода развития зубочелюстной системы. По сравнению с взрослыми подбородочное отверстие у детей расположено значительно кпереди: у детей до 4 лет — в области временных клыков, у детей 4—6 лет — в области первого временного моляра.
Другие способы обезболивания. Помимо проводниковых и инфильтрационных способов обезболивания, ставших уже традиционными, пародонтальные и внутрикостные методики получают в настоящее время все большее распространение в стоматологии. Однако вопрос безопасности их применения остается открытым. В частности, при проведении интралигаментарной анестезии распространение анестетика проходит через губчатое вещество челюстных костей, достигая периапикальной области. Вазоконстриктор оказывает длительный сосудосуживающий эффект (Brannstrom M., Lindskog S., Nordenvall K. J., 1984; Tagger E., Tagger M., Sarnat H. 1994), безопасность которого не изучена для зубов в период их формирования.
Внутрикостная анестезия не показана к применению в стоматологии детского возраста. Существует опасность травмы зачатков зубов, негативного влияния вазоконстриктора на зоны роста периапикальных тканей. Также вибрация и шум внутрикостного инъектора могут напугать ребенка или, еще хуже, спровоцировать резкие движения, способные привести к травме вращающимися элементами. Автор не рекомендует проведение внутрикостной анестезии в детской практике, хотя в литературе встречаются исследования об их «высочайшей» эффективности у детей (Sixou J. L., Rogier M. E., 2006).
По возможности следует избегать проводниковых методов обезболивания и отдавать предпочтение более безопасным инфильтрационным методикам
Однако нельзя полностью отрицать вышеуказанные методы при лечении постоянных зубов со сформированными верхушками. В частности, высока эффективность интрасептальной, внутрикостной и интралигаментарной анестезии при лечении моляров нижней челюсти (Медведев Д. В., Петрикас А. Ж., Тазова О. Е., 2010; Петрикас А. Ж., Якупова Л. А., Медведев Д. В., 2010).
Данные методики можно использовать как самостоятельный метод обезболивания при коротких вмешательствах длительностью 15—20 минут. Также их можно использовать дополнительно при недостаточности первично проведенной анестезии: лечение острого пульпита моляров нижней челюсти (Анисимова Е. Н., Рабинович С. А., Бутаева Н. Т., 2013; Макеева И. М., Ерохин А. И., Кузин А. В., 2012), неправильный выбор анестетика, действие которого закончилось.
Эффективность местной анестезии
Успешность наступления глубокой анестезии зависит от анестетика, концентрации вазоконстриктора, вида анестезии, дозы препарата, квалификации стоматолога и индивидуальной реакции пациента. 4% артикаин с концентрацией адреналина 1:100000 – наиболее эффективен. Проводниковая анестезия лучше обезболивает, чем инфильтрационная, но требует более высокой квалификации врача. (Тем не менее, даже у самых опытных специалистов имеется некоторый процент неудач). Взвинченное паническое состояние пациента, продолжительное терпение боли в течение нескольких дней перед визитом снижают результативность местной анестезии. Алкоголь и наркотики – тем более.
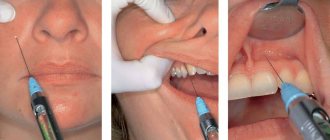
Технология поведения инфильтрационной анестезии
- Сначала выполняется обработка зоны ведения препарата антисептиком.
- Доктор занимает удобное положение около пациента (с правой стороны от него).
- Врач обнажает рабочую область ротовой полости, оттягивая щеку или губу. Это действие может быть выполнено руками или специальным инструментом.
- Специалист устанавливает кончик иглы на переходную складку с соблюдением угла наклона 45° (по отношению к альвеолярному гребню). Срез иглы при этом должен быть направлен к челюстной кости.
- Далее доктор осторожно вводит иголку до тех пор, пока она не упрется в костную ткань. Глубина погружения может составлять 5-15 мм, в зависимости от области челюсти.
- Анестетик плавно вводится из шприца в ткани ротовой полости.
Дозировка
Объём одной карпулы 1,7-1,8 мл. Такого количества хватает для большинства манипуляций в пределах одного-двух зубов. При лечении большего числа зубов (особенно, если они расположены далеко друг от друга) требуется несколько карпул и инъекции в разные участки ротовой полости.
Повторная инъекция анестетика в то же место проводится при безрезультатности первой или через некоторое время, когда продолжительное лечение ещё не завершено, а анестезия начинает отходить. Введение того же препарата может помочь при неэффективности проводниковой анестезии с первого раза. При других видах анестезии необходимо менять сам анестетик на более мощный. Увеличивать объём введённого раствора нельзя до бесконечности – при передозировке наступает токсическая реакция. Для артикаина с адреналином и лидокаина с адреналином максимальная доза – 7 мг/кг веса. Одна карпула (1,7-1,8 мл) содержит 34-36 мг 2%-ного лидокаина или 68-72 мг 4%-ного артикаина. Следовательно, для человека массой 70 кг предельное количество карпул за один приём: 14 – для 2%-ного лидокаина и 7 – для 4% артикаина.
Особенности обезболивания временных зубов
Безусловно, выбор метода обезболивания зависит от планируемого вмешательства.
При лечении кариеса и пульпита временных зубов предпочтение отдается инфильтрационным методам, проводимым с вестибулярной (щечной/губной) стороны, при этом нет надобности в проведении язычной или небной анестезии. Это объясняется преобладанием в структуре челюстных костей губчатого вещества и большого количества питательных отверстий, облегчающих диффузию местного анестетика.
С целью снижения степени болезненности инъекции и повышения уровня комфорта для ребенка следует придерживаться следующих рекомендаций по проведению местного обезболивания:
- Необходима предварительная отвлекающая подготовительная беседа с ребенком, при которой врач использует термины, понятные для ребенка. При этом не произносятся слова «укол», «шприц», «анестезия», «удаление», «игла».
- Ребенок не должен видеть (сопровождать взглядом) инъекционный инструментарий. Все инструменты подаются ассистентом вне видимости ребенка.
- Следует проводить аппликационную анестезию, чтобы ребенок не чувствовал этапа прокола слизистой.
- Должно соблюдаться правило: «одна игла — один вкол». При случайном контакте иглы с костной тканью челюсти ее острие деформируется, как правило, происходит загиб в противоположную от скоса сторону. Повторная инъекция этой же «тупой» иглой в другом сегменте будет проходить с приложением давления, неприятного для ребенка.
- Вводить анестетик нужно медленно, 1 мл/мин. Форсированное введение анестетика приводит к гидродинамической травме тканей, что причиняет боль.
- Двухэтапное введение порции анестетика. При проведении инфильтрационной анестезии врач первоначально вводит небольшое количество анестетика ? 0.1 подслизисто, при этом визуально определяется зона инфильтрации тканей размером с просяное зерно. Далее врач беседует с ребенком на протяжении 2—3 минут.
- Последующее введение основной порции анестетика проходит безболезненно.
- Температура раствора анестетика должна быть близка к температуре тела ребенка. Для этого не следует хранить карпулы анестетика в холодильнике. Перед инъекцией врач может «согреть» карпулу в руке или в проточной горячей воде.
Объем вводимого анестетика для инфильтрационного обезболивания временных резцов и клыков составляет в среднем 0.3 мл, для обезболивания временных моляров используется 0.5—0.6 мл. Не следует проводить поднадкостничную анестезию, это причинит ребенку боль и не приведет к увеличению эффективности. Игла должна продвигаться подслизисто по направлению к верхушкам корней зубов. Не верхней челюсти при проведении инфильтрационной анестезии не следует проводить вколов иглы в область уздечки верхней губы, слизистых тяжей в области временных клыков. Эти зоны имеют разветвленную сеть нервов, обеспечивая гиперчувствительность в этих областях.
При проведении операции удаления временных зубов верхней челюсти с диагнозом «периодонтит» используют различные комбинации инфильтрационных методов. На верхней челюсти при удалении резцов и клыков используется инфильтрационная вестибулярная (0.5 мл) и резцовая анестезия (менее 0.2 мл). При этом классическую проводниковую анестезию с продвижением иглы в резцовый канал не проводят, а вводят некоторое количество анестетика сбоку от резцового сосочка, до появления признаков ишемии. По возможности следует избегать проведения болезненной резцовой анестезии, заменить которую можно аппликационной анестезией либо проводя вкол иглы в вестибулярный межзубной сосочек и затем продвигая ее к небной его стороне при непрерывной подаче анестетика.
Выбор разведения вазоконстриктора зависит от предполагаемой длительности вмешательства и наличия у ребенка сопутствующей патологии. Как правило, длительность лечения ребенка не превышает 20—30 минут
При обезболивании первых и вторых временных моляров используется инфильтрационная вестибулярная (0.5—0.6 мл) и небная (0.2 мл) анестезия. Небная анестезия может быть заменена вышеописанным доступом через межзубной сосочек. Для снижения степени болезненности инъекции местного анестетика в область твердого неба следует использовать предварительную аппликационную анестезию.
При удалении временных зубов нижней челюсти с диагнозом «периодонтит» используют комбинации проводниковых и инфильтрационных методов. При удалении резцов и клыков используется инфильтрационная вестибулярная (0.3 мл) и язычная (менее 0.2 мл) анестезия. Язычная инфильтрационная анестезия проводится в области перехода прикрепленной десны в подвижную слизистую дна полости рта. Анестетик вводят в подслизистый слой, продвижение иглы не проводится для профилактики внутрисосудистого введения. Можно провести обезболивание язычной слизистой путем проведения вкола иглы в межзубный сосочек с вестибулярной стороны и последующего ее продвижения к язычной слизистой.При удалении временных первых моляров нижней челюсти используют вышеописанную методику с той лишь разницей, что с вестибулярной стороны удаляемого зуба вводится 0.5 мл анестетика. При наличии локального воспаления необходимо провести проводниковую ментальную анестезию. При удалении вторых временных моляров нижней челюсти с диагнозом «периодонтит» проводят либо мандибулярную анестезию (1 мл), либо комбинацию ментальной анестезии (0.6 мл) и язычной инфильтрационной (0.2 мл).
В период физиологической смены прикуса удаление временных зубов по ортодонтическим показаниям имеет некоторые особенности. Самой распространенной ошибкой является удаление «подвижного» зуба под аппликационной анестезией. Глубина аппликационного обезболивания составляет 2—3 мм слизистой, а корни зуба могут быть резорбированы не полностью, и их удаление будет болезненным. Использовать аппликационную анестезию как самостоятельный метод можно только в том случае, если зуб фиксирован слизистой с одного края. В остальных случаях следует проводить инфильтрационную анестезию. Анестетик вводится до появления признаков ишемии десны, его объем минимален.
Время наступления
Внутрипульпарная и интралигаментарная анестезия начинают действовать через несколько секунд. Аппликационная, инфильтрационная, внутрикостная – через 1-5 минут. Наиболее вариабельна проводниковая анестезия – от мгновенного обезболивания в ту же секунду (если игла попала прямо в нерв) до получаса. Иногда пациенты, поднимаясь из стоматологического кресла после завершения лечения, утверждают, что «только сейчас заморозка взяла по-настоящему».
Мягкие ткани обезболиваются раньше, чем зубы. Если губа или язык «уже заморозились», зубы ещё могут сохранять чувствительность, и их преждевременное препарирование окажется болезненным.
Принцип действия инфильтрационной анестезии
Инфильтрационная анестезия является одной из методик обезболивания. Она предполагает введение анестетика в кожный покров или слизистую, вследствие чего происходит блокирование нервных импульсов. Данный тип обезболивания известен как «заморозка».
Препарат, используемый врачом, подавляет нервный импульс, который идёт от пульпы к мозгу. Поэтому у пациента теряют чувствительность некоторые части лица или ротовой полости, например, щека, губа или язык. Онемение происходит в той части лица, куда вводится анестетик. Введение обезболивающего средства выполняется инъекционным путем. Сначала препарат попадает в определённый участок под кожей, а затем распределяется по клеткам. Максимальный срок действия дозы анестетика составляет один час. Постепенно медикамент расщепляется, и чувствительность возвращается. При необходимости может быть введена ещё одна доза препарата. Процесс анестезии находится под контролем специалиста.
Отличительные особенности инфильтрационной анестезии
От других способов обезболивания инфильтрационная анестезия отличается мгновенным действием и точной продолжительностью оказания обезболивающего эффекта. Компоненты препарата очень быстро выводятся из организма и не оказывают на него негативного воздействия. Инфильтрационная анестезия также отличается низкой концентрацией используемых медикаментов.
Показания для использования инфильтрационной анестезии в стоматологии
- Лечение стоматологических заболеваний (кариес, пульпит, воспаление периодонта).
- Хирургическое лечение болезней пародонта (кюретаж, пластика десны, устранение ее дефектов и тканевая регенерация).
- Протезирование зуба без удаления пульпы (установка коронок, вкладок, мостовидных конструкций).
- Лечение с оперативным вмешательством (экстракция зуба, имплантация, наращивание ткани, опорожнение гнойных полостей, вскрытие флегмон, иссечение кист).
Противопоказания
- Аллергическая реакция на обезболивающее средство.
- Нарушения психики пациента, которые препятствуют конструктивному общению с ним.
- Чрезмерное психомоторное возбуждение.
- Детский возраст до 10 лет (относительное противопоказание).
- Астма и другие патологии дыхательной системы.
- Применение миорелаксантов для расслабления мышц.
- Наличие рубцов на слизистых оболочках ротовой полости, которые препятствуют равномерному распределению препарата.
- Воспалительный или гнойный процесс в области ведения анестетика.
- Наличие злокачественных новообразований или опухолей с подозрением на рак.
- Отказ пациента от использования данного метода анестезии.
Период действия
Срок длительности анестезии также зависит от анестетика, концентрации вазоконстриктора, вида анестезии, дозы препарата, квалификации стоматолога и индивидуальной реакции пациента. Проводниковая анестезия сохраняется до 2-3 и более часов. Кто-то из пациентов отмечает, что полностью отходит анестезия только к вечеру (если лечение проводилось утром). Но это при сильном анестетике, высокой концентрации адреналина, значительной дозировке, близкому попаданию к нервному стволу. При других раскладах проводниковая анестезия может не продержаться и одного часа. Инфильтрационная анестезия работает 1 час и меньше. Другие виды – ещё меньше.
Преимущества инфильтрационной анестезии
- Данный вид анестезии является безопасным, так как допускает использование растворов в низких концентрациях.
- Действие инфильтрационной анестезии намного быстрее, чем проводниковой.
- Область ведения анестетика теряет чувствительность на длительный промежуток времени.
- Есть возможность ввести дополнительную дозу препарата при необходимости проведения длительного лечения.
- Препарат-анестетик за короткое время очень легко выводится из организма.
- Потеря чувствительности происходит не только в нерве, в который был введён анестетик, но и в соседних нервах.