Что представляет собой данное заболевание
Герпетический стоматит — это патологический процесс, развивающийся в слизистой оболочке, выстилающей ротовую полость. Возбудителем этого заболевания является вирус простого герпеса первого типа. У малышей в возрасте до пяти лет этот вирус выявляют в 60% всех случаев. К подростковому возрасту, он выявляется у подавляющего количества людей. Герпесный стоматит у детей развивается во время первого контакта малыша с вирусом. Это происходит в возрасте до трех лет чаще всего.
Высокая заболеваемость объясняется:
- низким уровнем выработки собственных антител;
- незрелостью клеточного иммунитета;
- тем, что младенец не получает антитела из материнского молока;
- высокой реактивностью детского организма.
Если малыш находится на искусственном вскармливании, он может заболеть и в первые месяцы жизни. Вирусная инфекция часто переходит в латентное состояние. Она персистирует в нервных ганглиях.
Причины
Причиной развития патологии является вирус простого герпеса первого типа. Он относится ДНК-содержащим вирусам, относящимся к вирусному семейству Herpesviridae. Возбудитель быстро размножается в клетках эпителия слизистой ротовой полости. Затем попадает в рядом лежащие лимфатические узлы (подчелюстные), продолжает размножение в них. Потом он попадает в кровь, мигрирует в паренхиматозные органы (селезенку, печень, почки). Там он размножается, вторично поступает в кровяное русло. В итоге, он в большом количестве снова оказывается в эпителиальных клетках кожи и слизистой. Происходит их массивное поражение. Оно локализуется в ротоглотке, полости рта, носа, губах, рядом лежащих кожных покровах. Развивается при генерализации инфекции одновременно стоматит и герпес кожи, слизистых.
Заражаются им дети следующим образом:
- контактно-бытовым путем (пользование общей посудой, игрушками, через поцелуи);
- воздушно-капельный (кашель, чихание);
- от больной матери плоду через плаценту или во время родов.
Малыш может заразиться от больных взрослых, детей, а также носителей.
Развитию заболевания способствуют следующие факторы:
- ранее перенесенные воспалительные процессы;
- предшествующая антибиотикотерапия;
- дефицит микроэлементов, витаминов в организме;
- механические повреждения кожи, слизистых;
- недостаточное употребление жидкости;
- нарушение гигиены ротовой полости.
У малышей вирус особенно легко передается при контактах. Инфекционный процесс быстро распространяется на здоровые участки.
Какие проявляются симптомы у младенцев
Проявление симптомов может быть от легких до тяжелых. Это зависит от уровня показателей билирубина в крови и длительности протекания болезни. Причины и последствия желтухи у новорожденных могут быть разными, но есть одна общая характеристика – желтушность кожи и склер. Стоит отметить, что глаза быстрее проявляют симптоматику. У младенца может наблюдаться повышенная сонливость со снижением сосательного рефлекса. Возможно появление судорог. Без лечения запущенная желтуха может стать причиной глухоты, умственной отсталости и паралича.
У новорожденного появились симптомы желтухи?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Классификация
По течению выделяют острый, хронический, волнообразный варианты течения патологии. Выделяют следующие степени тяжести патологического процесса:
- Легкая – для нее типично небольшое повышение температуры тела, умеренные воспалительные явления слизистой во рту, увеличения регионарных лимфатических узлов. Образуются высыпания на слизистой, кожных покровах.
- Средняя – поднимается высокая температура. Выраженная слабость резкое и ухудшение самочувствия. У малыша начинается рвота, усиливается болезненность в ротовой полости. Появляются значительные высыпания во рту и коже вокруг него.
- Тяжелая — к патологическому процессу присоединяется выраженная головная боль. Поднимается высокая температура, сильная мышечная боль. Увеличиваются не только регионарные, но и отдаленные лимфатические узлы. Высыпания располагаются не только в полости рта, на коже рядом с ним. Они появляются на слизистой оболочке глаза, на веках, на других участках лица.
Степень выраженности патологии зависит от вирусной нагрузки (количества вируса в организме), общей реактивности организма.
Сопли у грудничка
Очень часто возникают ситуации, когда у ребенка текут сопли, при этом нет никаких признаков простуды. Такой насморк носит физиологический характер, он может продолжаться, пока новорожденному не исполнится 2 месяца. Факторы, вызывающие появление соплей у новорожденных:
- Инфекция. Чаще всего простудные заболевания возникают при попадании в организм вирусной инфекции, передаваемой воздушно-капельным путем. ОРВИ у младенцев прогрессирует стремительно и проявляется ярко выраженной симптоматикой.
- Аллергия. Сопли у детей еще могут иметь аллергический характер. Возникают они при носовом вдыхании таких аллергенов как пыль, пыльца цветущих растений, пух, шерсть. В таких ситуациях усложняется процесс дыхания, малыш начинает чихать, из носа выделяются водянистые сопли. Реакция сосудов на внешние раздражители. Очень часто сопли у новорожденных возникают при высокой чувствительности сосудов носоглотки на окружающие факторы. Обычно проявляется такой процесс приступами чиханья, поочередной заложенностью носовых пазух, обильными выделениями из носа.
- Увеличенные аденоиды. Особенность физиологии детской дыхательной системы заключаются в том, что при рождении у деток начинают стремительно расти аденоиды. Они иногда провоцируют образование соплей, которые имеют зеленоватый цвет. В таких случаях необходимо грудничку капать в нос 1%-ый раствор колларгола.
Лечение ринита у новорожденных характеризуется сложностью, что обусловлено узкими носовыми ходами. Протекание ринита у новорожденных имеет свои особенности, что объясняется физиологическими и анатомическими особенностями грудного ребенка. Сложность течения болезни заключается в том, что груднички не могут самостоятельно освободить нос от скопившейся слизи, а также не умеют дышать ртом, что особенно опасно во время сна и кормления грудью.
Многие родители не знают, что делать, когда сопли у новорожденного беспокоят малыша и днем, и ночью. Самостоятельно нельзя начинать проводить медикаментозное лечение ринита у малыша, терапия может быть назначена только специалистом.
Чем лечить насморк у новорожденного, зависит от факторов, вызвавших такое состояние слизистой оболочки носа ребенка. Еще до посещения кабинета специалиста родители могут выполнить действия, направленные на облегчение состояния их малыша. Прежде всего, если наблюдается сильный насморк у младенца, затрудняющий носовое дыхание, необходимо очистить носовые ходы от патологического секрета. Для этой процедуры хорошо подходят растворы на основе морской воды или обычный физраствор
Увлажнение воздуха должно стать еще одним действием родителей, которые не знают, что делать, когда у младенца насморк. Хорошо проветренное помещение с влажным воздухом способствует более быстрому восстановлению слизистой оболочки носа. Повысить влажность в сухом помещении можно с помощью использования увлажнителя воздуха. Оптимальные показатели влажности воздуха в комнате, где находится больной ребенок – 50% при температуре 20-21ºС.
Лечение прозрачных соплей у ребенка должно проводиться только по назначению врача, поскольку такой симптом может указывать на несколько заболеваний. Независимо от причины появления ринита родители должны регулярно очищать носик крохи, улучшая этими действиями носовое дыхание. Для этого можно использовать специальный прибор для отсасывания слизи – назальный аспиратор. Если в носу прозрачные сопли густые настолько, что их сложно удалить из носовой полости, необходимо слизь сначала разжижить. Для этого хорошо подходят растворы на основе морской воды, а также отвары таких трав, как ромашка. Нужно закапать несколько капель в каждый носовой ход ребенка, а затем воспользоваться аспиратором. Важно придерживаться не симптоматического лечения, а проводить действия, направленные на устранение причины развития заболевания. Родители должны своевременно обратиться к специалистам, которые скажут, чем лечить у ребенка прозрачные сопли, предварительно установив точный диагноз.
Глотка
У детей рядом со срединной перегородкой заглоточного клетчаточного пространства имеются лимфатические узлы, куда впадают лимфатические сосуды от небных миндалин, задних отделов носовой и ротовой полостей. С возрастом эти узлы атрофируются; у детей они могут нагнаиваться, образуя заглоточный абсцесс.
У детей часто встречаются аденоиды.
Гортань
У новорожденных и лиц молодого возраста гортань располагается несколько выше, чем у взрослых (у взрослых верхний край гортани на границе IV и V шейных позвонков).
У детей кадык мягкий и не пальпируется.
У детей в подголосовой полости хорошо развит рыхлый подслизистый слой. Воспалительный отек его называется ложным крупом.
Наружное ухо
У новорожденного и младенца в первые 6 месяцев жизни вход в наружный слуховой проход имеет вид щели за счет того, что верхняя стенка почти вплотную прилегает к нижней.
У новорожденных височная кость еще не полностью развита, поэтому костная часть слухового прохода у них отсутствует, существует лишь костное кольцо, к которому прикрепляется барабанная перепонка. Костная часть слухового прохода формируется к 4 годам и до 12-15 лет меняются диаметр просвета, форма и величина наружного слухового прохода.
Барабанная перепонка
У детей барабанная перепонка имеет почти круглую форму и значительно толще, чем у взрослых (0,1 мм), за счет внутреннего и наружного слоев. Поэтому при острых средних отитах у детей может не наблюдаться перфорации барабанной перепонки.
Среднее ухо
Слуховая (евстахиева) труба у детей шире и короче, чем у взрослых.
Сосцевидный отросток
У новорожденного сосцевидная часть среднего уха имеет вид небольшого возвышения позади верхнезаднего края барабанного кольца, содержащего только одну полость — антрум. Формирование сосцевидного отростка заканчивается к началу 7-го года жизни ребенка.
Клинические проявления
Для стоматита у малышей характерно постепенное начало болезни. Клинические признаки болезни проявляются не сразу после заражения. Для этой патологии типичен инкубационный период, он длится о двух суток до трех недель.
Симптомы герпетического стоматита у детей появляются начиная с продромального периода.
Для каждого периода характерна своя клиника:
- Латентный – длится до двух недель. У ребенка нарушается сон, он отказывается от еды. Малыш становится беспокойным, плаксивым. У него повышено слюнотечение, возможна тошнота, рвота. Увеличиваются лимфатические узлы, они болезненны при пальпации.
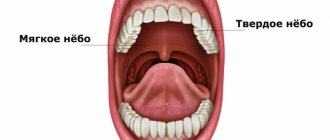
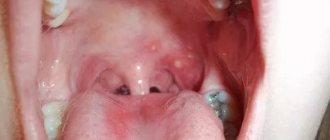
- Разгар болезни – в это время появляются высыпания на коже, слизистых. Они расположены на мягком, твердом небе, деснах, щеках, губах и языке. Они групповые или одиночные размером до трех миллиметров. Представляют собой пузырьки с тонкими стенками, заполненные прозрачной жидкостью. Их образование длится до четырех дней. Везикулы быстро вскрываются, затем образуются эрозии, болезненные афты. Они представляют собой неглубокие язвы, покрытие белым налетом. Слизистая во рту отечна и кровоточит. У ребенка поднимается высокая температура до 40 градусов. Возникают появления насморка, кашля, конъюнктивита.
- Угасание – афты, эрозии постепенно заживают и эпителизируются. Эти образования затягиваются без образования рубцов. Нередко отмечается волнообразное течение болезни. Периода появления высыпаний чередуются с подъемами температуры.
Заболевание обычно продолжается до двух недель. У малышей до года возможна генерализация процесса. Вероятно развитие сепсиса, поражение всех внутренних органов, мозговых оболочек.
Нормализация функции носового дыхания у детей грудного возраста. Новые подходы
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. При этом ребенок становится беспокойным. У некоторых детей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, что способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Таким образом, за состоянием дыхания через нос нужно следить начиная с рождения ребенка. Необходимо ежедневно ухаживать за полостью носа младенца — аккуратно при помощи специальных ватных палочек или турундочек вращательными движениями удалять корочки и густую слизь, предварительно закапав 1–2 капли стерильного вазелинового или растительного масла или изотонические растворы, способствующие разжижению слизи и облегчающие ее удаление из носа, усиливающие резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, например, Отривин Бэби капли для орошения — стерильный изотонический раствор натрия хлорида 0,74%, уровень pН которого близок естественной секреторной жидкости слизистой носа. Отривин Бэби применяют интраназально по несколько капель из флакона-капельницы по 2–4 раза в каждый носовой ход ежедневно.
Если у ребенка в носу скопилось большое количество слизи, что бывает после обильного срыгивания, при насморке, можно воспользоваться специальным слизеотсосом или маленьким клизменным баллончиком и аккуратно отсосать содержимое полости носа. Удобным представляется использование Отривин Бэби аспиратора, специально сконструированного так, чтобы воздух не мог проникнуть внутрь носовых ходов и слизь не попадала обратно в нос. Сменные одноразовые насадки аспиратора позволят избежать повторного инфицирования. Кроме того, необходимо помнить о необходимости регулярного осмотра не только педиатром, но и детским оториноларингологом. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, и даже незначительное воспаление слизистой оболочки носа вызывает у детей грудного возраста отек и, как следствие, затруднение дыхания через нос.
Полость носа (cavum nasii) (рис. 1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
Нижняя стенка (дно носовой полости) образована двумя небными отростками верхней челюсти и на небольшом участке кзади — двумя горизонтальными пластинками небной кости (твердое небо), соединенными по средней линии швом. Врожденные нарушения этого шва приводят к различным дефектам (например, незаращение твердого неба). Впереди и посередине в дне носовой полости имеется носонебный канал (canalis incisivus), через который в полость рта проходят одноименные нерв и артерия, анастомозирующая в канале с большой небной артерией. У новорожденных дно полости носа соприкасается с зубными зачатками, которые располагаются в теле верхней челюсти.
Верхняя стенка (крыша) полости носа спереди образована носовыми костями, в средних отделах — решетчатой пластинкой (lamina cribrosa) и клетками решетчатой кости (наибольшая часть крыши), задние отделы образованы передней стенкой клиновидной пазухи. Через отверстия решетчатой пластинки проходят нити обонятельного нерва. Следует помнить, что у новорожденного lamina cribrosa представляет собой фиброзное образование, которое окостеневает лишь к трем годам.
Медиальная стенка, или носовая перегородка (septum nasi), состоит из одного переднего хрящевого и заднего костного отделов. Костный отдел образован перпендикулярной пластинкой (lamina perpendicularis) решетчатой кости и сошником (vomer), хрящевой — четырехугольным хрящом, верхний край которого образует переднюю часть спинки носа. В преддверии носа кпереди и книзу от переднего края четырехугольного хряща имеется видимая снаружи кожно-перепончатая подвижная часть перегородки носа (septum mobile). У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
В формировании латеральной (наружной) стенки полости носа принимают участие в передней и средней частях медиальная стенка и лобный отросток верхней челюсти, слезная и носовая кости, медиальная поверхность решетчатой кости, в задней части, образуя края хоаны, — перпендикулярный отросток небной кости и крылонебные отростки клиновидной кости. На наружной (латеральной) стенке располагаются три носовые раковины (conchae nasales): нижняя (concha inferior), средняя (concha media) и верхняя (concha superior). У новорожденного нижняя раковина спускается до дна носа, отмечается относительная узость всех носовых ходов.
На боковой стенке нижнего носового хода на расстоянии 1 см у детей и 1,5 см у взрослых от переднего конца раковины находится выводное отверстие носослезного канала. Это отверстие образуется после рождения; в случае задержки его открытия нарушается отток слезной жидкости, что приводит к кистозному расширению канала и сужению носовых ходов. Задние концы нижних раковин близко подходят к глоточным устьям слуховых (евстахиевых) труб на боковых стенках глотки, вследствие чего при гипертрофии раковин может нарушаться функция слуховых труб и развиваться их заболевание.
Слизистая оболочка полости носа (рис. 2) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа — преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа кверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
Под эпителием находится собственно ткань слизистой оболочки (tunica propria), состоящая из соединительнотканных коллагеновых и эластических волокон. Здесь имеется большое количество бокаловидных клеток, выделяющих слизь, и трубчато-альвеолярных разветвленных желез, продуцирующих серозный или серозно-слизистый секрет, который через выводные протоки выходит на поверхность слизистой оболочки. Несколько ниже этих клеток на базальной мембране расположены базальные клетки, которые являются основой регенерации эпителия после его физиологической и патологической десквамации.
Слизистая оболочка на всем протяжении плотно спаяна с надхрящницей или надкостницей, которая составляет с ней единое целое. В области преимущественно медиального и нижнего отделов нижней раковины, свободного края средней раковины и их задних концов слизистая оболочка утолщена вследствие наличия кавернозной ткани, состоящей из расширенных венозных сосудов, стенки которых богато снабжены гладкой мускулатурой и соединительнотканными волокнами.
Атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух. В полость носа выделяется 0,5–1 л слизи в сутки, которая движется в задних двух третях носовой полости со скоростью 8–10 мм/мин, а в передней трети — 1–2 мм/мин. Каждые 10 мин проходит новый слой слизи, которая содержит бактерицидные вещества, секреторный IgА.
В периоде новорожденности, а также у грудного у ребенка частые срыгивания способствуют раздражению слизистой оболочки носа и носоглотки желудочным содержимым и воспалению — риниту, который проявляется длительным затруднением носового дыхания. Первые 3–5 месяцев жизни, являющихся периодом «физиологического гуморального иммунодефицита» человека, проходят «под прикрытием» пассивно переданных материнских антител против большинства респираторных вирусов. Исключение составляет только респираторно-синтициальная инфекция, по отношению к которой напряженность пассивного иммунитета недостаточна, особенно у недоношенных новорожденных [1].
У детей, страдающих ринитом, перед кормлением грудью необходимо отсосать слизь из каждой половины носа и за 5 мин до кормления закапать в обе половины носа сосудосуживающие капли для младенцев [2, 4], например, Називин 0,01%, для детей до 1 месяца — по 1 капле 2–3 раза в день в течение 3–5 дней, для детей от 1 месяца до 1 года — по 1–2 капле 2–3 раза в день в течение 3–5 дней; Отривин «Увлажняющая формула» (увлажняющий эффект оказывают сорбитол и метилгидроксипропилцеллюлоза, входящие в состав препарата) капли 0,05%, для детей с 1 мес до 6 лет — по 1–2 капли 2–3 раза в день в каждую половину носа [2], возможно использование до 10 дней.
У детей с отягощенным аллергическим анамнезом, страдающих ринитом, сопровождающимся заложенностью носа, зудом, чиханием, ринореей обосновано применение комбинированного препарата Виброцил, обладающего не только сосудосуживающим и антигистаминным, но и дополнительным увлажняющим эффектом. Препарат не нарушает работу реснитчатого эпителия, не вызывает ишемии слизистой оболочки носоглотки, имеет естественный уровень pH, что соответствует основным требованиям физиологичного лечения слизистой оболочки носа и позволяет длительно (до двух недель) использовать препарат. Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Во второй и третьей стадии заболевания применяют 2–3% растворы Протаргола или Колларгола (в зависимости от возраста), обладающие вяжущими и дезинфицирующими свойствами. В детском возрасте воспалительный процесс в слизистой оболочке полости носа чаше, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие.
Воспалительные заболевания околоносовых пазух также не редкость у детей до года. В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису, флегмоне глазницы. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Редкая патология периода новорожденности, приводящая в том числе и к нарушению носового дыхания, — мозговая грыжа, выходящая из полости черепа в полость носа и носоглотку. Известны случаи, когда мозговую грыжу принимали за аденоиды или полипы носа и при попытке их удаления больной погибал [2]. Аденоидные вегетации (увеличенная в размерах носоглоточная миндалина) нарушают нормальное носовое дыхание, а также, являясь рецепторным полем, могут вызывать аллергизацию организма. Кроме того, аденоиды способствуют формированию неправильного прикуса.
Атрезия хоан также приводит к нарушению, а иногда и к полной невозможности носового дыхания. В случае двустороннего полного заращения хоан диагноз устанавливается в первый день жизни ребенка — младенец находится в тяжелом состоянии, совершенно не дышит носом, не может питаться, так как во время кормления наступает асфиксия. Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Таким образом, казалось бы банальное затруднение носового дыхания у детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам и аллергологам.
Литература
- Самсыгина Г. А., Богомильский М. Р. Инфекции респираторного тракта у детей раннего возраста. М.: Миклош. 268 с.
- Крюков А. И., Архангельская И. И. Острый ринит у детей // Consilium medicum, 2004, т. 6, № 3.
- Hochban W., Althoff H., Ziegler A. Nasal decongestion with imidazoline derivatives: acoustic rhinomanometry measurements // Eur. Journal of clinical pharmacology, 1999; 55: 7–12.
- Карпова Е. П. Острый ринит у детей // РМЖ, 3 ноября 2006, том 14, № 22, стр. 1637–1641.
О. В. Зайцева, кандидат медицинских наук
ФГУ НКЦ оториноларингологии ФМБА России, ГУ МОНИКИ им. М. Ф. Владимирского, Москва
Контактная информация об авторе для переписки
Диагностика
Больной с подозрением на это заболевание обследуется стоматологом. Он расспрашивает родителей ребенка о том, как протекало заболевание. Диагноз устанавливают на основании характерной клинической картины стоматита, выявляемой при осмотре, анамнезе и характерных жалобах. При осмотре выявляются типичные поражения слизистой.
Для подтверждения диагноза применяется лабораторное исследование соскобов слизистой ротовой полости, содержимого язвочек, слюна больного и кровь.
Для исследования применяются:
- цитополимеразная цепная реакция;
- имунофлюоресцентный метод;
- серологические исследования крови (РСК, ИФА, тест с иммуноглобулином М);
- HSV-тест на выявление иммуноточечного G-специфичного гликопротеина.
Эти методы применяются только при тяжелом течении инфекции, так как они довольно дороги.
Лечение
Лечение герпетического стоматита у детей при легких и среднетяжелых формах проводится амбулаторно. При тяжелой форме и развитии осложнений проводится госпитализация малыша. Лечение проводится под контролем врача стоматолога педиатра или пародонтолога.
Детям предписывается постельный режим, диета с протертой, нераздражающей пищей. Ему выделяют отдельные предметы гигиены и посуду. Рекомендуется обильное, теплое питье.
Назначаются следующие препараты:
- Нестероидные противовоспалительные (Найз, Парацетомол, Нурофен) средства применяются для снятия температурных и воспалительных реакций.
- Антигистаминные препараты (Клемастин, Лоратадин) используются для снятия отечности слизистых.
- Противовирусные средства (Фамцикловир, Ацикловир, Зовиракс) применяются в начале лечения или при тяжелом течении.
- Иммуномодуляторы (Лизоцим, Гамма –глобулин, Тимоген) применяются для повышения иммунитета.
При лечении применяются витаминно-минеральные комплексы, рыбий жир курсами по месяцу.
Широко применяются местные препараты, воздействующие на слизистую непосредственно.
Для местного лечение герпетического стоматита используются:
- антисептики (Гексорал, Мирамистин) – ими проводят полоскание ротовую полости каждые четыре часа, в течение двух недель;
- применяются мази и гели с анестетиками (Камистад, Лидохлор гель) применяются для обезболивания, ими смазывают слизистые три раза в день до двух недель;
- противовирусные средства (Ганцикловир, Ациковир) – разрушают вирусную клетку, этими мазями обрабатывают десны пять раз в день, две недели;
- протеолитические ферменты (Трепсин, Химотрипсин) используются для очищения некротизированных поверхностей язвочек, они промываются этими растворами два раза в день.
- полоскания отварами лекарственных трав (календулы, ромашки, шалфея) проводятся после каждого приема пищи до двух недель;
- эпителизирующие мази (Солкосерил, Метилурацил) используются для усиления заживления эрозий и язвочек, используют в стадии выздоровления, применяют до четырех раз в день десять дней.
Местно применяется физиотерапия. Используется облучение ультрафиолетовыми и инфракрасными лучами пораженных слизистых.
Лечение белого налета на небе у ребенка
Белые пятнышки исчезнут, если будет ликвидирована причина проблемы. При частом срыгивании, к примеру, следует изменить способ кормления, заняться стерилизацией посуды. Небольшую площадь грибкового поражения обрабатывают препаратами для местного применения. Тяжелые формы болезни лечатся медикаментозно с использованием комплексных средств. С грибковыми заболеваниями справляются:
- Клотримазол;
- Кандид;
- Пимафуцин;
- Флуконазол;
- Дифлюкан;
Раствором смачивается стерильный марлевый шарик. Им аккуратно протирается полость рта несколько раз в сутки. Продолжительность терапии зависит от сложности ситуации. Обычно лечение продолжается 7-10 дней. Также назначаются орошения или смазывания. Чтобы поднять защитные силы организма, врачи рекомендуют малышам витаминные комплексы, пробиотики. Это восстановит естественную микрофлору в кишечнике.
Профилактика
Профилактические меры направлены для предупреждения заражения. Это представляет определенные трудности, так как подавляющая часть населения заражена им. Лучше, если ребенок им переболеет в старшем возрасте.
Для этого рекомендуется:
- избегать контакта с зараженными людьми;
- выделят для ребенка личную посуду и индивидуальные средства гигиены;
- запрещены поцелуи с людьми, имеющими герпетические высыпания;
- укрепление иммунной системы малыша.
Ребенку рекомендуют организовать полноценное питание и регулярно давать витаминно-минеральные комплексы.