Профессиональная стоматологическая помощь включает в себя удаление кариозных образований, кистозных участков и выполнение многих других манипуляций. В соответствии с протоколом оказания медицинской помощи стоматолог также обязан контролировать состояние слюнных желез
. В клинической практике их повреждение встречается достаточно редко. Чаще всего плохая работоспособность выводных протоков происходит из-за травм или некорректной терапии полости рта. Достаточно часто это случается и из-за недостаточной гигиены.
Бужирование или лечение слюнной железы подразумевает под собой интубацию стоматологического инструмента, зонда с целью обследования органа и введения соответствующих веществ. Слюна содержит большое количество ферментов, которые принимают участие в переработке пищевых продуктов и выведении из организма метаболитов. Если не выполнить соответствующие манипуляции это может привести к увеличению вероятности развития кариозных образований, болевым ощущениям при приеме пищи и сбою в системе пищеварения.
Показания к проведению
Бужирование протоков слюнной железы выполняется при следующей симптоматике:
- Неприятные болезненные ощущения.
- Острая боль при употреблении определенных продуктов.
- Непроизвольное чувство распирания в ротовой области после приема пищи.
В случае сбоя в работе выводного протока необходимо незамедлительно обратиться к специалисту. В противном случае клиническая картина может ухудшиться, патологический процесс перейдет в хроническую форму.
Челюстно-лицевая хирургия
Челюстно-лицевая хирургия
— раздел медицины, занимающийся лечением различных заболеваний и травм головы и шеи. Спектр данных патологий может значительно отличаться друг от друга в зависимости от конкретного лечебного учреждения, и компетенции отдельного врача, что приводит к тому, что не только пациенты, но и врачи других специальностей не знают, куда направить пациента с «неочевидным заболеванием».
Постараемся кратко описать, с какими патологиями мы будем заниматься в Центре косметологии и пластической хирургии имени С.В. Нудельмана.
Заболевания слизистой оболочки полости рта
, в т.ч. как потенциально злокачественными заболеваниями (различные эрозивно-язвенные поражения, «белые» и «красные» болезни слизистой), так и установленный диагноз плоскоклеточного рака.
Любые язвы, образования на слизистой языка, щёк, губ, ротоглотки, дна полости рта.
Заболевания слюнных желёз.
Доброкачественные опухоли. Слюнокаменная болезнь. Системные заболевания, связанные с поражением слюнных желез (инвазивная диагностика).
Появление образований или увеличение крупных слюнных желёз — околоушной (расположенной «под ушной раковиной, за нижней челюстью»), подчелюстной (под нижней челюстью), подъязычной (под языком).
Образование мягких тканей головы-шеи.
Образования кожи и все, что находится под ней.
Врождённые заболевания шеи.
Самые частые — киста щито-язычного протока (срединная киста шеи), боковая киста шеи.
Длительно увеличенные лимфоузлы шеи.
Заболевания челюстей. Кисты, связанные и не связанные с корнями зубов. Поражения вследствие приёма медикаментов. Лучевые поражения челюстей.
Аномально расположенные и сверхкомплектные зубы.
Травмы верхней и нижней челюсти, стенок орбиты, костей носа.
Последствия травмы костей лицевого скелета и свода черепа.
Деформации и «западение» тканей и глазного яблока (энофтальм) вследствие нарушения костной анатомии.
Болевые синдромы в области лица.
Заболевания височно-нижнечелюстного сустава.
Хирургическое лечение эндокринной офтальмопатии.
Ряд патологий имеют «яркую» клиническую картину (например, слюнокаменная болезнь), и достаточно чёткую и устоявшуюся лечебную тактику. В других ситуациях требуется долго и упорно «идти к диагнозу», проводя в т.ч. инвазивные манипуляции и операции, для получения цитологического и гистологического материала.
Во всех случаях основой лечения будет служить правильно поставленный диагноз.
Мы активно обсуждаем заболевания, находящиеся на «стыке» специальностей, а их точно больше половины. Данные консультации проводятся в нашей клинике и в ряде случаев могут быть совместными (невролог, ортопед-стоматолог, ортодонт, ЛОР).
Мы тщательно изучаем данные визуализации (компьютерная и магнито-резонансная томография) с привлечением ведущих специалистов.
Возможно обсуждение случая с вашим лечащим врачом (онкологом, стоматологом, неврологом, ревматологом).
Данный хирургический приём направлен не только на «отбор» пациентов на хирургическое лечение, но и на «стратегическое» планирование и длительное наблюдение заболеваний носящих хронический характер и требующих контроля (фотофиксация клинических проявлений, биопсия, и т.д.).
Патология костей лицевого скелета
Образования челюстей
Варианты операций: — инцизионная хирургическая биопсия (взятие участка патологической ткани с целью последующей гистологической верификации, если без этого невозможно сразу определить объем операции) — цистэктомия – удаление оболочки кисты (если образование носит таковой характер), могут отличаться значительной вариабельностью по объему, сложности и длительности — цистотомия (марсупилизация кисты) — операция по созданию соустья полости кисты с полостью рта – применяется как самостоятельное хирургическое вмешательство, так и в сочетании с биопсией.
— частичная резекция челюсти вместе с новообразованием
Хронический остеомиелит нижней челюсти (в отсутствии фазы острого воспаления), в т.ч. лучевые и медикаментозные поражения (в зависимости от ряда условий операция может проводиться как под местной анестезией, так и под наркозом)
— некр- или секвестрнекрэктомия (удаление измененной костной ткани)
Аномально расположенные и сверхкомплектные зубы — удаление аномально расположенных и сверхкомплектных зубов под наркозом
Заболевания височно-нижнечелюстного сустава -артроцентез, лаваж височно-нижнечелюстного сустава
Хирургическое лечение эндокринной офтальмопатии — костная декомпрессия орбиты (наружная, нижняя, медиальная стенка и их комбинации)
Травмы верхней и нижней челюсти, стенок орбиты — остеосинтез нижней челюсти (преимущественно внутриротовым доступом) — остеосинтез верхней челюсти — пластика стенок орбиты
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Способы диагностирования при бужировании слюнных желез
- Сиалометрия. Позволяет провести количественное и качественное исследование выделяемой не стимулированной и стимулированной слюны. При данной методике вводят в проточную часть специальную трубку.
- Радиосиалография. Исследование выполняется путем заполнения протоков специальными веществами. Затем производится оценка состояния слюны на предмет наличия воспаления или же аутоиммунного заболевания. Для проведения контрастной диагностики часто используют йодсодержащие вещества.
- Пантомосиалография. Инновационная процедура, которая подразумевает одновременное контрастирование четырех слюнных желез. С ее помощью можно выявить скрытые патологические процессы в органе.
Дополнительно может производиться рентгенодиагностика, термосиалография и другие методы. Все зависит от симптоматики заболеваний и особенностей воспалительного процесса полости рта.
Причины возникновения
- Наличие воспалительных процессов в полости рта
- Механические факторы, например, травмирование протоков острыми краями зубов или коронок
- Застой секрета слюны
В настоящее время выделяют четыре метода, направленных на устранение камней из слюнных желез.
1. Интервенциональная сиалэндоскопия.
Врач с помощью специального инструмента с камерой на конце –эндоскопа извлекает камни из слюнных протоков. Данная процедура выполняется под действием местной анестезии.
2. Экстракорпоральная литотрипсия.
Под действием ультразвукового воздействия на камни происходит их измельчение.
Благодаря такому методу, создается возможность извлечения и промывания протоков специальным раствором, что будет препятствовать развитию воспалительного процесса.
3. Рассечение протока делают в том случае, если камень имеет большие размеры, и убрать его простым методом не получится.
4. Экстирпация слюнной железы.
Такая операция применяется только в том случае, когда наблюдаются необратимые изменения в паренхиме железы. Процедуру врач делает в стационарных условиях под действием общего наркоза.
Распространенные заболевания слюнных желез
- Сужение проточного канала. Воспалительный процесс или же травматическое повреждение могут привести к рубцеванию ткани. В качестве терапии в проточную часть вводится конический зонд. Количество сеансов может составлять от 12 до 25 в зависимости от клинической картины.
- Хронический сиаладенит. В этом случае выводной проточный канал работает неполноценно. Происходит это чаще всего из-за инфицирования, проникновения патогенной бактериальной среды. Для лечения применяется медикаментозная терапия с использованием антибиотиков соответствующего спектра действия.
- Нарушение целостности протока. В качестве терапии вводят в полость зонд, чтобы исключить заращивание протока и обеспечить нормальную проходимость.
Это наиболее известные патологии. В клинической практике встречаются и иные случаи. Чаще всего диагностируется сужение проточной части с выраженной припухлостью. Полный курс дилатации позволяет достичь требуемого терапевтического эффекта.
Сиалоэндоскопия как метод удаления конкрементов из слюнной железы
Хронические обструктивные патологии слюнных желез могут быть вызваны наличием слюнных камней, формированием слизистой пробки, стенозом протоков, влиянием сторонних тел или же анатомическими вариациями системы протоков желез, что в результате может привести к ретенции слюны в протоке, возникновению чувства дискомфорта и даже к инфицированию. В частности, сиалолитиаз представляет собой состояние, при котором в слюнной железе формируется кальцифицированная масса. Чаще всего данное нарушение отмечается в области подчелюстной железы (в так именуемом «вартоновом протоке») и может спровоцировать отек и боль в пораженном участке, особенно во время стимуляции слюноотделения. Если конкремент не выходит из железы самостоятельно, его приходиться удалять хирургически.
Для диагностики подобных патологий могут использоваться методы радиосиалографии, ультразвукового обследования и магнитно-резонансную сиалографию. Радиосиалография является наиболее распространенным методом идентификация камней в протоке слюнной железы, однако ее использование противопоказано в случаях острой инфекции или же при гиперчувствительности пациента к веществу контраста. Ультрасонография является диагностическим методом первой линии, которая неинвазивно и без применения контраста позволяет визуализировать наличие конкремента в слюнной железе. При этом нужно помнить, что параметры чувствительности и специфичности данного метода варьируют в зависимости от стадии минерализации камня. С целью диагностики, конечно же, можно использовать и более дорогие методы по типу компьютерной томографии, магнитно-резонансной томографии или сцинтиграфии.
В настоящее время широко используется сиалоэндоскопия как неинвазиный подход диагностики и лечения патологий слюнных желез. Данный метод позволяет обеспечить прямой доступ к протоку железы, его расширение и ирригацию, а также установить факт наличия или отсутствия проходимости протока.
В данной статье мы опишем клинические случаи двух пациентов, которым проводили процедуры сиалолитотомии с использованием сиалоэндоскопа на базе больницы Анам при Корейском университете. Кроме того, мы опишем отличия сиалоэндоскопии от других методов диагностики и лечения сиалолитиза.
Клинический случай 1
Информация о пациенте
81-летняя пациентка обратилась в стоматологическую клинику с ощущением наличия стороннего тела под языком и симптомами сухости ротовой полости. Ранее в июне 2003 года у нее была диагностирована карцинома щитовидной железы и проведена процедура тотальной тироидэктомии. В анамнезе у пациентки отмечалось наличие гипертензии и хронического заболевания почек. Камень был идентифицирован в протоке правой подчелюстной железы (фото 1).
Фото 1. Слюнные камни размером 2 × 10 мм были идентифицированы в правой подчелюстной железе с помощью метода КЛКТ.
Хирургическая процедура
Обработку рабочего поля проводили с помощью бетадина. После дезинфекции ротовую полость обильно промыли физиологическим раствором. Локальную анестезию проводили в области языка и дна ротовой полости 2% раствором лидокаина с концентрацией эпинефрина 1:100 000. После обеспечили ушивание языка шелковой нитью 3-0, дабы обеспечить оптимальные условия для операции. С помощью микроскопа обнаружили вход в проток правой нижнечелюстной железы, после чего в него вошли зондом №0000, а потом расширили до размера зонда №3 (фото 2). Для того, чтобы эндоскоп проник в просвет протока, его расширяли при помощи дилататора. Процедуру сиалоэндоскопии проводили под обильной ирригацией физиологическим раствором. Камень удаляли при помощи трехпроводного кольца (петли) (фото 3). Размер устья протока был меньше, чем размер конкремента, поэтому врачу пришлось сделать 0,1 см разрез в области входа в проток железы. После удаления камня провели ревизию железы эндоскопом, дабы убедиться в наличие проходимости (фото 4). Систему желёз промывали стероидным раствором. Кровотечений, отеков или болевых ощущений в послеоперационном периоде не отмечалось. Пациенту проводили ежедневные перевязки области вмешательства и контроль за развитием возможного инфицирования раны.
Фото 2. a. Зонд протока железы. b. Дилататор устья. c. Монитор эндоскопа. d. Трехпортативный эндоскоп. e. Трехпроводное кольцо (петля).
Фото 3. a. Камни в протоке железы. b. Удаление камней при помощи петли. c. Захват камней петлей и удаление из протока.
Фото 4. Удаление камней через устье подчелюстной слюнной железы. b. Вид удаленных камней.
Клинический случай 2
Информация о пациенте
66-летний мужчина обратился за стоматологический помощью по причине блокады протока правой нижнечелюстной железы (фото 5). Приблизительно 7-8 лет назад он отмечал припухлость и боль в области нижней части шеи во время приема пищи. Процедуру сиалолитотомии проводили 4-5 лет назад в другой больнице, однако полностью конкременты так и не были удалены из-за своей патологической подвижности во время операции. Системных нарушений здоровья у пациента не отмечалось.
Фото 5. Слюнные камни размером 3 × 4 мм были идентифицированы в правой подчелюстной железе с помощью метода КЛКТ.
Хирургическая процедура
Обработку рабочего поля проводили с помощью бетадина. После дезинфекции ротовую полость обильно промыли физиологическим раствором. Пациенту проводили полную анестезию через назотрахеальную интубацию, а язык ушивали шелковой нитью 3-0. Протокол вмешательства был аналогичен тому, который мы уже описывали в первом клиническом случае (фото 6). Кровотечений, отеков или болевых ощущений в послеоперационном периоде не отмечалось. Пациенту проводили ежедневные перевязки области вмешательства и контроль за развитием возможного инфицирования раны.
Фото 6. Вид удаленного камня.
Обсуждение
Симптомы обструктивных патологий слюнных желез включают повторяющиеся, болезненные отеки основных слюнных желез, что может негативно повлиять на качество жизни пациента. Ранее для диагностики заболеваний слюнных желез использовались методы радиосиалографии, сонографии и МР-сиалографии. Радиосиалография является основным методом обследования слюнных желез, который может использовать для диагностики сиалолитиаза путем анализа изображений, полученных после введения контраста в проток железы. Противопоказанием к использованию данного метода являются подобные реакции пациента на контрастное вещество и наличие острого инфекционного поражения. Сонография является неинвазивным методом диагностики камней в структуре слюнных желез, однако эффективность данного подхода в большей мере зависит от опыта врача, проводящего диагностику. МР-сиалография позволяет полностью визуализировать всю систему слюнных желез, однако полученные диагностические изображения могут характеризоваться наличием разного рода дисторций и артефактов, особенно в случаях смежной локализации стоматологических реставраций. Однако, все вышеупомянутые ограничения, характерные для разных методов диагностики, возможно преодолеть, используя метод сиалоэндоскопии. Он является менее инвазивным, чем другие подходы к диагностике патологий слюнных желез, и успешно может использоваться для оценки состояния их протоков и внутренней структуры.
Несколько исследовательских групп уточняли, насколько пациенты остались довольными процессом лечения методом сиалоэндоскопии. Kroll и коллеги, использовав для этого короткую версию опросника SF-36, установили, что пациенты отмечали высокий уровень удовлетворенности после манипуляции сиалоэндоскопии. Aubin-Pouliot и коллеги, используя анкету, разработанную для оценки хронического обструктивного сиалоаденита, продемонстрировали аналогичные результаты. Кроме того, был установлен интересный факт того, что после выполнения сиалоэндоскопии на поднижнечелюстной железе симптомы уменьшались значительно более выражено, чем после проведения аналогичной манипуляции на околоушной слюнной железе.
Недавние исследования показали, что микросиалолиты играют важную роль в патогенезе хронического сиалоаденита. Они могут накапливаться в нормальных слюнных железах и провоцировать развитие обструктивной атрофии. Последняя, в свою очередь, способствует колонизации и размножению микробов, вызывая воспаление в периферической системе протоков, сопровождаемое еще более тяжелой атрофией и прогрессирующим инфицированием, приводящим к хроническому сиалоадениту. Согласно Quinn и соавтоврам, внутрипротоковое размещение антибиотиков способствует их проникновения в паренхиму желез, позволяя полностью нивелировать имеющиеся симптомы поражения. Однако такие же результаты были получены и при ирригации внутренней структуры желез физиологическим раствором.
Терапия радиоактивным йодом (RAI) является еще одной причиной заболевания слюнных желез. Согласно Kim, хронический сиалоаденит является наиболее распространенным осложнением RAI, особенно в случаях после проведения тиреоидэктомии. Распространенность хронического сиалоаденита, ассоциированного с RAI, составляет 11–65%. Повреждение слюнных желез, вызванное радиоактивный йодом, приводит к развитию обструктивного сиалоаденита и рецидивирующему отеку с или без болевых ощущений во время приема пищи. Подобное хроническое состояние в дальнейшем вызывает гипосаливацию и ассоциированные с ней симптомы, например, сложности при глотании, нарушение вкуса, кандидоз ротовой полости и кариес. В настоящее время хронический сиалоаденит, вызванный терапией радиоактивный йодом, лечится консервативно путем обеспечения хорошего уровня гигиены полости рта, частой гидратации, использования заменителей слюны и стимуляцией работы слюнных желез.
Согласно исследованию Kim, сиалоэндоскопия демонстрирует эффект аналогичный сиалоцентезу (внутрипротоковое орошение стерилизованным физиологическим раствором) и позволяет улучшить симптомы обструкции уже через 3 месяца после механической дилатации эндоскопом. Однако у пациентов с хроническим сиалоаденитом, вызванным терапией радиоактивным йодом, было обнаружено, что сиалоэндоскопия характеризуется ограниченными возможностями относительно купирования уже имеющихся симптомов ксеростомии.
В данной статье были описаны примеры использования метода сиалоэндоскопии с целью удаления камней из слюнных желез. Данный метод является более эффективным по сравнению с другими подходами к лечению сиалолитиаза, и при этом – менее дискомфортным. В двух проанализированных клинических случаях пациенты не демонстрировали никаких существенных осложнений или подобных эффектов после выполнения манипуляции.
Заключение
В данной статье были описаны два клинических сличая неинвазивной процедуры сиалолитотомии посредством метода сиалоэндоскопии. Данный подход может быть эффективно использован не только для лечения случаев сиалолитиаза, но также и при стенозе проток и сиалоадените. При этом сиалоэндоскопия является минимально дискомфортной манипуляцией, которая характеризуется низким уровнем осложнений. Для формулирования каких-то определенных рекомендаций относительно применения сиалоэндоскопии в случаях наличия конкрементов в слюнных железах, необходимо обеспечить проведение исследований с участием большего количества субъектов.
Авторы: Dong-Keon Lee, Euy-Hyun Kim, Chang-Woo Kim, Mong-Hun Kang, In-Seok Song, Sang-Ho Jun
Особенности проведения процедуры
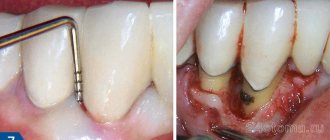
При сужении проточных каналов назначается соответствующая терапия с использованием зонда для бужирования слюнной железы
. Сама процедура выглядит следующим образом. Вначале подбирается инструмент, зонд соответствующего диаметра, затем он вводится в проточный канал и его оставляют там на 12–16 минут. При этом диаметр зонда с каждым разом увеличивают. Благодаря этому удается расширить проток максимально безболезненно. Перед процедурой за 2,5 часа пациенту рекомендуется воздерживаться от приема пищи.
В целях закрепления результата рекомендуется придерживаться особой слюногонной диеты, дополнительно может быть назначен электрофорез с йодистым калием и требуемые физиотерапевтические манипуляции. Восстановительный период занимает от нескольких недель до нескольких месяцев.
Специалисты клиники «АльфаДент» помогут решить любую стоматологическую проблему. Доктора используют качественные фармпрепараты и передовые методики. Своевременное выявление патологии и ее лечение позволит поддерживать элементы зубочелюстной системы и слюнные железы в здоровом состоянии. Поможем избавиться от любых заболеваний безболезненно и с минимальными затратами времени.
Плеоморфная аденома растет безболезненно, медленно, в течение нескольких лет и может достигать больших размеров. При локализации аденомы в околоушной слюнной железе пареза мимической мускулатуры лица не наблюдается. При обследовании определяется опухоль в области слюнной железы, подвижная, часто с бугристой поверхностью. Консистенция ее плотноэластичная, иногда с участками размягчения за счет слизеподобного компонента. Кожа над ней не изменяется, свободно собирается в складку. Слюноотделительная функция пораженной железы обычно не страдает. Плеоморфная аденома имеет капсулу, но может быть не полностью инкапсулирована, тогда опухолевые клетки проникают в прилегающую железистую ткань. Этим объясняются рецидивы опухоли после экстракапсулярного удаления. Иногда рост опухоли значительно ускоряется (в течение 1 мес), может появиться боль. Такие симптомы характерны для озлокачествления опухоли; в подобных случаях ее трактуют как карциному в плеоморфной аденоме.
Диагноз опухоли уточняют цитологическим исследованием пунктата, который получают в игле в виде крошкообразной беловатой массы.
Макроскопически плеоморфная аденома представляет собой опухоль в тонкой просвечивающейся капсуле, на разрезе в виде кашицеобразной массы бело-серого цвета с участками ослизнения и уплотнения.
Микроскопически опухоль, кроме выраженной эпителиальной ткани, имеет в своем составе мезенхимоподобные участки, состоящие миксоидных или хрящеподобных структур, наличие которых объясняют накоплением мукоидного или гиалинового вещества между миоэпителиальными клетками.
Лечение хирургическое. При локализации опухоли в поднижнечелюстной и подъязычной слюнных железах опухоль удаляют вместе с железой. Опухоли, расположенные на небе, щеке, губах, языке, иссекают в пределах непораженных тканей. Особенность операции на околоушной слюнной железе связана с разветвлением лицевого нерва в толще железы. Характер и объем оперативного вмешательства зависят от размера и расположения опухоли. Во всех случаях необходимо иссекать опухоль с прилегающей железистой тканью. Некоторые авторы предлагают проводить экстракапсулярное удаление опухоли. При локализации опухоли в нижнем полюсе железы применяют резекцию этого отдела. Если опухоль занимает передний отдел и лежит в железе над ветвями лицевого нерва, оказана субтотальная резекция железы в плоскости расположения ветвей лицевого нерва. Паротидэктомию с сохранением ветвей лицевого нерва проводят при поражении большей части железы и рецидиве опухоли, а также при опухоли глоточного отдела железы. Доступ к железе осуществляют двумя известными методами — Ковтуновича и Редона. Операцию в первом случае начинают с обнажения периферического отдела лицевого нерва (средней ветви), во втором — центрального ствола.
Операция — паротидэктомия с сохранением ветвей лицевого нерва. Разрез кожи проводят впереди ушной раковины на 2-3 мм, начиная от волосистой части виска, окаймляют мочку уха и продолжают в позадичелюстной и поднижнечелюстной областях. отпрепаровывают кожно-жировой лоскут и отводят кпереди. Обнажают околоушно-жевательную фасцию и передний край железы. При подходе к периферическим ветвям лицевого нерва определяют расположение средней ветви: она находится рядом с протоком околоушной железы по линии, соединяющей козелок с углом рта. Отпрепаровывают среднюю ветвь до места деления ствола, затем выделяют из железы верхнюю и нижнюю ветви, удерживая нитями-держалками для меньшей травмы. Удаляют поверхностный слой железы, перевязывают и пересекают слюнной проток. Приподнимая ветви нерва, отпрепаровывают глубокий и глоточный отделы железы и удаляют их вместе с опухолью, по ходу перевязывают наружную сонную артерию.
При операции по методу Редона после отведения кожно-жирового лоскута освобождают задний край железы, перевязывают наружную сонную артерию. Затем находят ствол лицевого нерва в глубине раны между сосцевидным отростком и задним краем ветви нижней челюсти. Определяют место разветвления нерва и Отпрепаровывают все три основные ветви. Дальнейший ход операции идентичен описанной.
Операция, включающая удаление только поверхностного слоя железы вместе с опухолью, расположенной над ветвями лицевого нерва, носит название субтотальной резекции желез в плоскости расположения ветвей нерва.
В случае резекции нижнего полюса околоушной слюнной железы проводят разрез кожи, окаймляющий угол и тело челюсти, отступя вниз на 1,5-2 см, чтобы не повредить краевую ветвь лицевого нерва. Об этом надо помнить и во время иссечения железы в связи с расположением ее в этом участке. Рассекают подкожную клетчатку, m. platysma и фасцию. Обнажают нижний отдел железы, где располагается опухоль, и удаляют его. Рану ушивают послойно.
Слизистая ретенционная киста чаще образуется в малой слизисто-слюнной железе нижней губы, реже — щеки, переднего отдела дна полости рта, нижней поверхности верхушки языка и неба. Преимущественная локализация на нижней губе связана с прикусыванием ее.
Киста располагается под слизистой оболочкой, имеет вид полушаровидного возвышения с четкими границами, размером от 0,5 до 2 см, с голубоватым оттенком. Иногда слизистая оболочка над ней белесоватого цвета, что обусловлено наличием рубцовых изменений вследствие травмы. Пальпаторно киста эластической консистенции с зыблением, безболезненная. Прокусывание слизистой оболочки над кистой может привести к опорожнению ее с выделением прозрачной тягучей жидкости. При инфицировании содержимого возникает воспаление.
Патогистологически стенка кисты представляет собой соединительную ткань с грануляциями, переходящую в фиброзную, иногда с внутренней стороны стенка частично выстлана многослойным плоским эпителием.
Слизистую ретенционную кисту необходимо дифференцировать с опухолями малых слюнных желез, которые встречаются реже, имеют эластическую консистенцию, иногда с бугристой поверхностью, без флюктуации. В некоторых случаях приходится дифференцировать ее с кавернозной гемангиомой, для которой характерны багрово-синюшная окраска, симптом наполнения.
Лечение заключается в удалении кисты. Проводят два сходящихся полуовальных разреза слизистой оболочки над кистой. Полутупым путем с помощью кровоостанавливающего зажима «москита» отделяют оболочку от окружающих тканей, соединительнотканные перемычки рассекают ножницами и кисту выделяют. Травмированные, выступающие из-под краев раны, мешающие ушиванию ее малые железы удаляют пинцетом или «москитом», причем каждую в отдельности и целиком. Использование для этих целей скальпеля может привести к их рассечению, неполному удалению и повторному возникновению кисты. Заканчивают операцию наложением кетгутовых швов на слизистую оболочку.
Киста подъязычной слюнной железы (ранула). Эта киста располагается, как правило, в переднебоковом отделе дна полости рта вблизи уздечки языка. Клинически определяется в виде овальной формы выбухания, покрытого неизмененной слизистой оболочкой либо просвечивающего голубоватым оттенком. Киста всегда связана интимно с одним из участков или всей подъязычной слюнной железой. Прежнее ее название ранула («лягушачья опухоль») определяется видом кисты, ее сходством с гортанным пузырем лягушки. Растет медленно, месяцами, не причиняет боли. При достижении значительного размера нарушается речь, затрудняется прием пищи. Иногда киста может распространяться за среднюю линию дна полости рта, смещая язык кзади или в поднижнечелюстную область. В последнем случае ее трудно дифференцировать от кисты поднижнечелюстной слюнной железы. Пальпаторно киста часто представляет собой образование с флюктуацией, иногда бывает более эластична. При прорыве оболочки из кисты обильно выделяется тягучая прозрачная жидкость, и она не контурируется. По истечении времени киста снова наполняется жидкостью и становится видимой.
Микроскопически кистозная жидкость содержит белковые субстанции (свертки) и иногда так называемые кистозные клетки, по-видимому, эпителиального происхождения.
Макроскопически оболочка кисты тонкая, голубовато-белого цвета. По своей микроструктуре она представляет собой фиброзную и грануляционную ткань, связанную с междолевыми соединительнотканными прослойками железы. Внутренняя выстилка оболочки редко имеет кубический или цилиндрический эпителий.
Диагностика кисты подъязычной слюнной железы обычно сложностей не представляет. Дифференцировать ее следует от кисты поднижнечелюстной слюнной железы, дермоидной кисты и сосудистых опухолей (лимфангиомы и гемангиомы), локализующихся на дне полости рта.
Лечение: учитывая тесную связь кисты с паренхимой железы, проводят полное удаление их. Рекомендованная ранее цистотомия имеет ограниченное применение вследствие частого развития рецидивов. Кисту подъязычной слюнной железы, распространяющуюся в нижнем отделе дна полости рта в виде песочных часов, оперируют двумя подходами: через разрез в поднижнечелюстном треугольнике перевязывают и удаляют нижний отдел ее, со стороны полости рта иссекают подъязычную железу с оставшейся частью кисты.
Киста поднижнечелюстной слюнной железы встречается значительно реже, чем ранула. Располагается она в поднижнечелюстном треугольнике и представляет собой безболезненное образование мягкой консистенции. Растет медленно, выявляется случайно при обнаружении припухлости в поднижнечелюстной области. Большая киста прободает челюстно-подъязычную мышцу (m. mylohyoideus) или огибает ее сзади и распространяется в верхний отдел дна рта. В этих случаях определяется также выбухание ее в подъязычную область. Слюноотделительная функция железы не страдает.
Диагностика кисты поднижнечелюстной слюнной железы иногда затруднительна. Для уточнения диагноза используют пункцию: получение слизистой жидкости желтоватого цвета позволяет предположить наличие кисты.
Кисту поднижнечелюстной слюнной железы дифференцируют от лимфангиомы, липомы, боковой кисты шеи, дермоидной кисты.
Для определения топографии кисты применяют метод двойного контрастирования: цистографию и сиалографию. Различные проекции рентгенограммы позволяют определить соотношение кисты с железой
Лечение. Кисту поднижнечелюстной слюнной железы удаляют вместе с железой.
Киста околоушной слюнной железы. Это редко встречающееся заболевание, локализуется в поверхностном и глубоком слоях железы, преимущественно в нижнем полюсе. Киста увеличивается медленно. Обнаруживают ее часто случайно.
Киста представляет собой ограниченную безболезненную припухлость в околоушной области мягкоэластичной консистенции. Кожа над кистой обычного цвета, собирается свободно в складку. Из протока железы выделяется неизмененная слюна. Содержимым кисты является жидкость желтоватого цвета, иногда мутная, с примесью слизи. Гистологически стенки кисты околоушной слюнной железы не отличаются от стенок кист других слюнных желез.
Кисту околоушной слюнной железы дифференцируют от органоспецифических опухолей, липомы, сосудистых опухолей железы, а также от бранхиальной кисты, обусловленной патологией первой жаберной щели.
Лечение заключается в удалении кисты. Вследствие тесной связи оболочки кисты с паренхимой околоушной железы иссекают прилегающий отдел последней. Сложность операции связана с расположением ветвей лицевого нерва. Оперативный доступ к железе такой же, как при удалении доброкачественных опухолей околоушной слюнной железы.
«Хирургическая стоматология» под редакцией Робустовой Т.Г.
Издание четвертое. Москва «Медицина» 2010
Клинические случаи:
Плеоморфная аденома левой околоушной слюнной железы.